Caso Clínico #5
O caso clínico abaixo é apresentado em partes. O negrito é a descrição do caso, as partes que não estão em negrito são os comentários. Ao final, você encontrará a resolução e os pontos de aprendizagem resumidos.
Mulher de 45 anos de idade vem ao pronto socorro queixando-se de dor lombar à esquerda com irradiação para membro inferior esquerdo com início hoje. Poucos minutos após início da dor, sente fraqueza e dormência na perna esquerda. Após 30 minutos, os sintomas progrediram também para o membro inferior direito.
A fraqueza impede a paciente de deambular e não havia mais dor após 2 horas do início do quadro, quando a paciente veio ao pronto socorro.
A abordagem da fraqueza muscular no pronto socorro pode ser feita em 3 etapas:
- Diferenciar fraqueza de fadiga/astenia
- Determinar o padrão de fraqueza
- Determinar a topografia da lesão
A história clínica é a ferramenta mais útil para diferenciar fraqueza de astenia e determinar o padrão da fraqueza.
Fadiga costuma vir acompanhada de outras queixas como perda de peso, sarcopenia ou queixas cardiovasculares. A história ajuda a evidenciar que a fraqueza relatada muitas vezes é uma limitação por dispneia, dor, rigidez muscular e não por falta de força. O paciente com fadiga pode queixar-se de fraqueza global, enquanto que o paciente com fraqueza muscular de fato pode relatar dificuldade em fazer determinadas atividades (pegar coisas altas, subir escadas, etc).
Determinar o padrão de fraqueza é útil pois algumas topografias e etiologias têm padrões típicos. Dificuldade de manusear objetos, abotoar camisas ou deixar objetos caírem da mão sugerem fraqueza de padrão distal. Já dificuldade de levantar de cadeiras, subir escadas ou pendurar roupas no varal sugerem fraqueza proximal.
A simetria e a setorização devem ser descritas da seguinte maneira:
- Monoparesia: fraqueza apenas de um membro
- Hemiparesia: fraqueza restrita a uma metade do corpo (direito ou esquerdo). Pode haver envolvimento da face (hemiparesia completa) ou não.
- Paraparesia: fraqueza restrita aos membros inferiores.
- Tetraparesia: fraqueza dos 4 membros
- Fraqueza generalizada
A paciente do caso possui uma fraqueza de instalação aguda classificada como paraparesia aguda.
O exame físico é a principal ferramenta para a próxima etapa da abordagem à fraqueza: localizar a lesão. No exame, deve-se confirmar se de fato há falta de força em membros inferiores e avaliar reflexos e tônus muscular.
Ao exame físico: pressão arterial 140/82 mmHg, frequência cardíaca 90 bpm, eupneica, saturando 98% em ar ambiente. Não havia alteração nos exames cardiopulmonar e abdominal.

Ao exame neurológico, sem queda às manobras deficitárias de membros superiores, queda imediata de membros inferiores à manobra de Mingazzini. Força grau 5 em membros superiores e grau 2 em membros inferiores bilateralmente. Reflexos osteotendíneos exaltados em membros inferiores bilateralmente, dissociação de reflexos abdominais (reflexo cutâneo abdominal superficial ausente e profundo presente). Sinal de Babinski presente bilateralmente e clônus inesgotável em patela e tornozelo bilateralmente. Tônus com espasticidade de membros inferiores.
A paciente de fato possui uma paraparesia ao exame.
Alguns achados informam que há lesão do trato corticoespinhal com o que chamamos de “liberação piramidal”. Tônus espástico, hiperreflexia, clônus (obtenção de contrações sucessivas após estímulo único), sinal de Babinski e dissociação de reflexos abdominais caracterizam uma síndrome de primeiro neurônio motor ou síndrome do neurônio motor superior ou síndrome piramidal.
A maioria dos achados citados são vistos nos membros. Porém a dissociação dos reflexos cutâneo abdominais com exaltação do reflexo cutâneo abdominal profundo permite localizar melhor a lesão. Esse achado é procurado dividindo o abdome em 3 setores:
- Superior: T7-T8
- Médio: T9-10
- Inferior: T11-T12
A pesquisa desse achado está exemplificada no vídeo abaixo.
A síndrome piramidal permite quatro topografias principais:
- Córtex
- Cápsula interna
- Tronco encefálico
- Medula
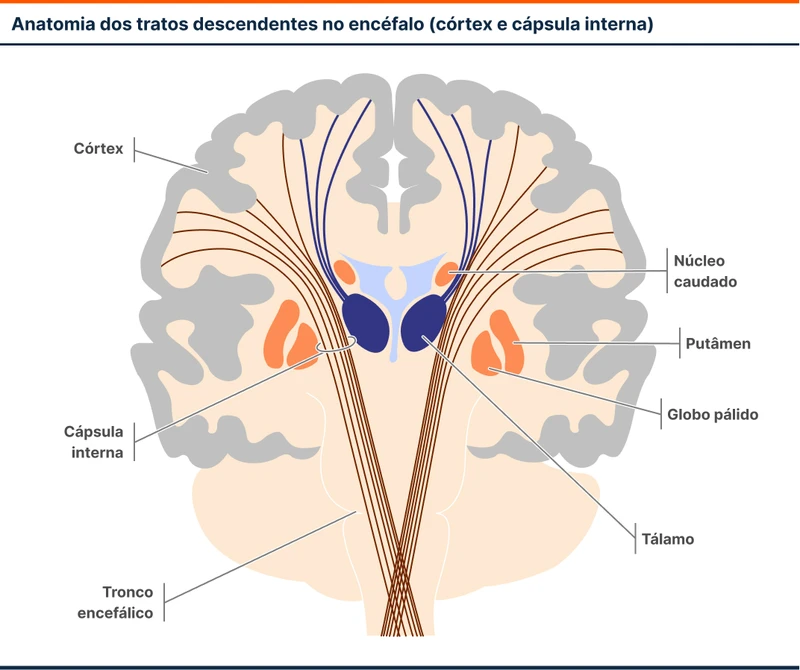
No córtex, a fraqueza costuma ser desproporcionada. Fraqueza desproporcionada significa que a fraqueza é mais intensa em um membro. Isso ocorre pois a representação cortical da motricidade ocorre por toda a extensão do giro pré-central. A fraqueza será predominante no membro correspondente a área mais acometida pela lesão.
A cápsula interna é a região subcortical onde as fibras neuronais ascendentes e descendentes se juntam para continuar seu trajeto. Aqui as lesões tendem a causar fraquezas proporcionadas. Isso ocorre pois todas as fibras motoras descendentes se agrupam em um espaço menor, tornando mais fácil que uma lesão atinja todas as fibras de uma vez. Assim como as lesões corticais, as lesões de cápsula interna são dimidiadas (acometem uma metade vertical do corpo), causando hemiparesias, e não paraparesias. Córtex e cápsula interna não correspondem à localização da lesão da paciente.
O tronco encefálico é outra região que costuma causar paresias proporcionadas. Lesões de tronco tem uma semiologia rica com achados de lesões em outros tratos e núcleos. Achados frequentes nas síndromes de tronco são fraquezas de padrão cruzado/alterno, como paralisia facial ipsilateral à lesão e hemiparesia contralateral à lesão e lesões de outros nervos cranianos. Também não são achados presentes no caso.
As lesões da medula espinhal podem causar fraqueza com padrão sindrômico tanto do primeiro neurônio motor (se houver acometimento dos prolongamentos do primeiro neurônio motor) como do segundo neurônio motor (se houver acometimento do corpo celular do segundo neurônio motor). Ao invés de hemiparesia, lesões medulares tendem a se manifestar como paraparesia. Também pode ocorrer comprometimento autonômico (retenção ou incontinência urinária e disfunção erétil) e sensitivo formando um nível sensitivo em um dermátomo.
Pela paraparesia, a paciente em questão parece ter uma lesão medular. É importante buscar um nível sensitivo no restante do exame neurológico, assim como ficar atento para sinais de retenção urinária.
O restante do exame neurológico mostra:
Coordenação: sem ataxia em membros superiores. Não foi possível avaliar marcha ou coordenação de membros inferiores.
Sensibilidade: hipoestesia para sensibilidade térmico-dolorosa com nível sensitivo bem delimitado em dermátomo de T6 e preservação da sensibilidade vibratória (palestesia) e artrestesia.
A paciente manteve-se na UTI com marcante labilidade pressórica, variando entre 60/40 mmHg a 140/110 mmHg.
Não havia alterações no exame de nível de consciência, cognição e nervos cranianos.
Como a paciente não apresentou diurese desde a chegada, foi solicitada uma sondagem vesical de alívio que resultou em 1000ml de diurese.
Os restante do exame e a temporalidade confirmam que a paciente tem uma lesão medular aguda.
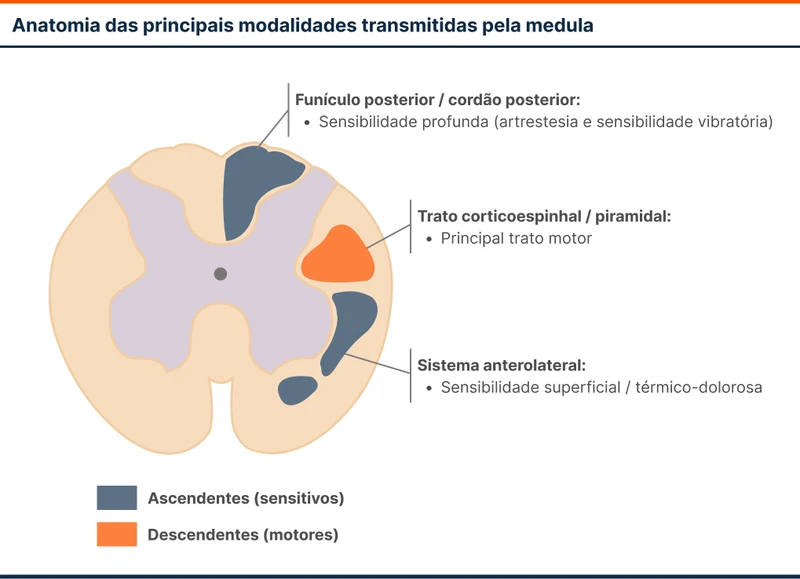
As lesões medulares se agrupam em síndromes medulares conforme os achados clínicos. Caracterizar a síndrome ajuda a definir a etiologia. As principais síndromes medulares são:
- Mielite transversa: perda de todas as modalidades motoras e sensitivas abaixo do nível da lesão. Causada principalmente por doenças infecciosas ou trauma.
- Síndrome medular anterior: caracterizada por lesão no território da artéria medular anterior (dois terços anteriores bilateralmente). Há lesão piramidal e perda de sensibilidade superficial (térmico-dolorosa) abaixo do nível da lesão. Causada principalmente por hipoperfusão da artéria espinhal anterior.
- Síndrome medular posterior: acometimento do cordão posterior com perda de sensibilidade profunda (artrestesia e sensibilidade vibratória) abaixo do nível da lesão. Causada classicamente por Tabes Dorsalis (consequência rara da mielite por sífilis) ou doenças desmielinizantes como esclerose múltipla.
- Síndrome de Brown-Séquard ou hemissecção medular: fraqueza piramidal e perda de sensibilidade profunda ipsilateral a lesão e perda de sensibilidade superficial contralateral à lesão. Causada principalmente por trauma, compressões ou mielites.
- Degeneração combinada subaguda: caracterizada por lesão do trato corticoespinhal (fraqueza piramidal) e cordão posterior (perda de sensibilidade profunda). Causada por deficiência de vitamina B12, uso de metotrexato intratecal, deficiência de cobre ou intoxicação por zinco.
Como a paciente tem uma paraparesia com padrão de síndrome do primeiro neurônio motor associada a perda da sensibilidade térmico dolorosa abaixo de T6, mas preservação da sensibilidade vibratória e artrestesia, caracterizamos uma síndrome medular anterior.
O próximo passo é solicitar uma ressonância magnética de coluna com protocolo de medula aguda para investigar a possibilidade de mielopatia isquêmica.
A paciente realizou um exame de ressonância magnética no protocolo de medula aguda. Não havia pontos claros de compressão medular que causassem alteração de sinal, mas foi encontrada uma herniação discal extrusa em T6.
À complementação do exame de ressonância magnética, foi constatado restrição à difusão nos 2/3 anteriores da medula bilateralmente.
A paciente foi internada para abordagem cirúrgica de emergência da hérnia discal. Evoluiu nas semanas seguintes com boa resposta à reabilitação motora, tendo alta com força grau IV bilateralmente e melhora das queixas sensitivas.
O protocolo de ressonância magnética de medula aguda tem como principal objetivo identificar causas cirúrgicas de urgência frente a um quadro medular que se estabelece em até 48 a 72 horas.
A principal etiologia relacionada à síndrome medular anterior é a mielopatia isquêmica do território da artéria espinhal anterior, artéria única que irriga bilateralmente os dois terços anteriores da medula.
Até 24% dos pacientes possuem imagem normal na fase aguda. No entanto, o achado clássico de imagem conhecido como “snake eyes” (olhos de cobra) está presente em aproximadamente 65% dos pacientes. Esse achado é causado pela restrição à difusão dos cornos anteriores da medula. Essa região é rica em corpos celulares com alta atividade metabólica, sofrendo precocemente em situações de isquemia.
As principais etiologias de mielopatia isquêmica são: dissecção de aorta, aterosclerose e embolia fibrocartilaginosa. Causas mais raras incluem a compressão da artéria espinhal anterior por uma hérnia discal [1].
As evidências sobre o tratamento são escassas. Há relatos de casos de trombólise em pacientes com mielopatia vascular que se apresentam em menos de 4,5 horas do início dos sintomas. Não há ainda recomendação formal de diretrizes [2].
Há estudos com drenagem lombar profilática de líquor em pós operatórios de cirurgias de aorta torácica/abdominal [3]. Acredita-se que a hipotensão arterial está relacionada a piores desfechos por diminuição da pressão de perfusão da medula. A drenagem de líquor reduziria a pressão local, melhorando a pressão de perfusão e protegendo a medula de uma lesão isquêmica.
Alguns pontos de aprendizagem sobre o caso que você não pode esquecer:
- A abordagem do paciente com fraqueza pode ser dividida em três etapas: diferenciar fraqueza de fadiga, estabelecer o padrão da fraqueza e localizar a lesão.
- A síndrome piramidal/síndrome do primeiro neurônio motor admite quatro localizações principais: córtex, cápsula interna, tronco e medula.
- Lesões medulares podem causar paresia com padrão sindrômico tanto do primeiro neurônio motor como do segundo neurônio motor. Pode ocorrer também comprometimento autonômico e sensitivo formando um nível sensitivo em um dermátomo.
- Após identificar uma lesão medular, deve-se tentar caracterizar uma das síndromes medulares: mielite transversa, síndrome medular anterior, síndrome medular posterior, síndrome de Brown-Séquard e degeneração combinada subaguda. Identificar a síndrome ajuda a descobrir a etiologia.
- Pacientes com lesão medular aguda devem ser submetidos a exame de imagem de urgência (de preferência ressonância magnética) para exclusão de compressão medular e outras causas cirúrgicas.
