Tuberculose Latente
A tuberculose latente é um problema global de saúde pública. Com o aumento do uso de imunossupressores, em especial inibidores do fator de necrose tumoral alfa (TNF-alfa), a preocupação com a progressão da doença para a forma ativa tem aumentado. Em 2022, o New England Journal of Medicine Evidence e o Journal of the American Medical Association (JAMA) publicaram revisões sobre o assunto [1, 2]. Vamos trazer os principais pontos neste tópico.
Infecção ou doença por tuberculose?
A tuberculose latente (ILTB) ocorre quando uma pessoa está infectada pelo Mycobacterium tuberculosis (MTB), sem manifestação da doença ativa [3]. Ou seja, houve infecção por MTB, foi feita uma resposta imune suficiente para impedir a doença ativa, mas não o suficiente para eliminar o bacilo por completo , mantendo-o viável e capaz de se manifestar como tuberculose ativa no futuro.
Prova tuberculínica (PPD) e ensaio de liberação de interferon gama (IGRA)
Não existe um exame que consiga identificar diretamente ILTB. Contudo, é possível identificar a resposta imune ao MTB através de dois testes: a prova tuberculínica (PPD) e o ensaio de liberação de interferon gama ( interferon gamma release assay , o IGRA).
O PPD consiste em injetar por via intradérmica um derivado proteico purificado de MTB (purified-proteic derivative, PPD). Se o paciente teve contato prévio com MTB, linfócitos T de memória serão recrutados para a região injetada. Isso causará uma reação de hipersensibilidade tardia (tipo IV), com a formação de edema e vermelhidão após 48 a 72 horas. O exame tem dois principais falsos positivos: infecção por outra micobactéria e ter recebido a vacina BCG. Após 10 anos da vacinação a chance desse falso positivo diminui [1].
O IGRA é um exame feito no sangue do paciente. Após a coleta, a amostra de sangue é incubada com antígenos específicos do MTB e mede-se a quantidade de interferon produzida pelos linfócitos T. Não há reação cruzada e falso positivo com outras micobactérias e com a BCG, pois os antígenos utilizados no IGRA são bastante específicos de MTB.
Ambos os exames avaliam a imunidade celular de forma semelhante que a dosagem de anticorpos avalia a imunidade humoral.
Existe uma inconsistência nos achados dos estudos comparando PPD e IGRA. Alguns resultam em superioridade do IGRA, enquanto outros não encontram diferença [4, 5]. Assim, a escolha entre os dois deve levar em consideração a disponibilidade do teste e a preferência do paciente. O IGRA já foi incorporado no SUS e está disponível para algumas situações [6].
Quem rastrear e tratar
As pessoas com maior risco de evoluir para tuberculose ativa devem ser rastreadas. É possível dividi-las em dois grupos: pacientes que tiveram contato com tuberculose e pacientes com risco de reativação de tuberculose.
No primeiro grupo, o de pacientes que tiveram contato com tuberculose ativa pulmonar ou laríngea e que estão assintomáticos, o rastreio é realizado com PPD ou IGRA. Caso o IGRA seja positivo ou o PPD ≥ 5mm, está indicado tratamento de tuberculose latente. No caso de PPD negativo aguarda-se 8 semanas e o teste é repetido. Se houver aumento de 10 mm em relação ao PPD inicial, também é indicado o tratamento. Se surgirem sintomas é feita a investigação de tuberculose ativa.
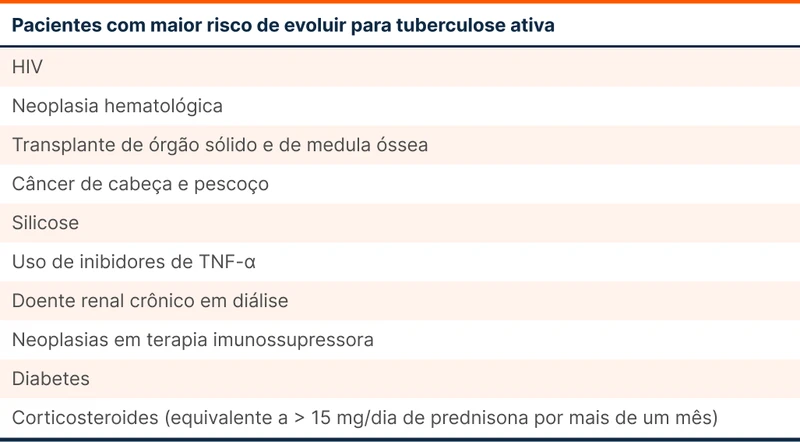
Os pacientes do segundo grupo, formado por pessoas com risco de reativação de tuberculose, estão reunidos na tabela 1. Destacam-se as pessoas vivendo com HIV e aquelas em uso de inibidores do TNF-alfa. Uma população grande e pouco lembrada é a de indivíduos em diálise. O rastreio nesse grupo também pode ser feito com IGRA ou PPD. Aqui o corte do PPD varia conforme o risco do paciente, estando discriminado na tabela 2.

As indicações de tratamento de tuberculose latente também estão reunidas na tabela 2.
Excluindo tuberculose ativa
Após identificar que o paciente teve contato com tuberculose, o próximo passo é excluir tuberculose ativa. Em um estudo com pacientes vivendo com HIV, quatro sintomas foram utilizados para essa avaliação: tosse, febre, sudorese noturna e perda de peso [7]. A sensibilidade desse método é de 78%, mas se adicionado radiografia de tórax a sensibilidade chega a 90%, porém com especificidade de 38%. Se a suspeita de tuberculose se mantiver, o passo seguinte é a coleta de escarro para baciloscopia.
Tratamento no Brasil
Existem três principais esquemas de tratamento de tuberculose latente (tabela 3) [2, 8]:
- Isoniazida por 6 (180 doses diárias) a 9 (270 doses diárias) meses
- Rifapentina e isoniazida tomadas 1x por semana por 3 meses (12 doses semanais)
- Rifampicina por 4 meses (120 doses diárias).

Os três esquemas estão disponíveis no Brasil.
A revisão do JAMA coloca como preferência o esquema com rifampicina, pois mais pacientes completam o tratamento e têm menos efeitos adversos se comparado ao esquema de 9 meses de isoniazida [2, 8]. No Brasil, o esquema com rifampicina está disponível para pacientes acima de 50 anos, pacientes com hepatopatias e pacientes com contato com tuberculose resistente a isoniazida ou que têm intolerância à isoniazida.
A preferência no Brasil é por um dos dois esquemas baseados em isoniazida. A escolha deve levar em consideração a preferência do paciente e interações medicamentosas.
A isoniazida é hepatotóxica. Os pacientes devem ser monitorados com exames hepáticos, especialmente aqueles de alto risco como os que utilizam álcool. A medicação também pode causar neuropatia periférica. Recomenda-se a profilaxia de neuropatia com vitamina B6 (piridoxina) 50-100mg/dia para pacientes vivendo com HIV, gestantes, puérperas que estão amamentando, pessoas com diabetes e doentes renais crônicos.
Aproveite e leia:
Tonsilectomia para Faringite de Repetição
Faringite de repetição em adultos está associada a incapacidade, com perda de funcionalidade durante os dias de doença. Um dos tratamentos possíveis para reduzir os episódios é a tonsilectomia, porém há poucos estudos sobre os benefícios do procedimento. Recentemente foi publicado o NATTINA, um dos maiores trabalhos sobre essa questão. Esse tópico revisa faringite de repetição em adultos e traz os resultados do estudo.
Tratamento de Pneumonia Associada à Ventilação Mecânica
As diretrizes internacionais recomendam antibioticoterapia empírica de amplo espectro para o tratamento de pneumonia associada à ventilação mecânica (PAV). Em abril de 2022 foi publicado no Journal of the American Medical Association (JAMA) o estudo GRACE-VAP que tenta utilizar a coloração de gram para guiar a terapia inicial. Vamos ver o que essa evidência acrescentou e revisar o tema.
Clortalidona versus Hidroclorotiazida para Prevenção de Eventos Cardiovasculares
Existe uma briga entre os tiazídicos: entre clortalidona e hidroclorotiazida, qual mais protege de eventos cardiovasculares? Qual causa mais distúrbio eletrolítico? O New England Journal of Medicine (NEJM) publicou um estudo em dezembro de 2022 para responder essas questões.
Avaliação de Dor Torácica Estável com Angiotomografia
Em abril de 2022, o New England Journal of Medicine publicou o trabalho DISCHARGE comparando o uso de angiotomografia de coronárias com cineangiocoronariografia para avaliação de dor torácica estável. Vamos ver o que essa nova evidência acrescenta.
Asma e Uso de Beta Agonistas de Curta Ação
É comum os pacientes recorrerem a beta agonistas de curta ação (SABA) em uma crise de asma. Porém, confiar apenas nos SABA não é uma boa opção. Um estudo apresentado na conferência da American Thoracic Society e publicado no New England Journal of Medicine acrescentou evidências nesse tema. Vamos ver os achados e rever o tratamento inicial de asma.
