Infecção Articular Periprótese
A infecção articular periprotética é uma complicação que pode ocorrer após uma artroplastia. Com o aumento do número de artroplastias, essa complicação se tornou ainda mais importante. Um artigo de revisão publicado em 2023 no New England Journal of Medicine (NEJM) foi usado como base para revisar o assunto neste tópico [1].
O que é uma infecção articular periprotética?
Uma infecção articular periprotética (IAP) é definida como uma infecção que envolve a prótese articular e os tecidos adjacentes [2]. As infecções esqueléticas, em geral, são um grupo heterogêneo de doenças que podem ser classificadas de diversas maneiras. Uma revisão publicada pela Nature em 2022 propõe uma classificação que evidencia essa diversidade (tabela 1) [3].

No caso das infecções associadas a implantes, existe um fator que influi na apresentação e no tratamento: o biofilme.
Biofilme
Biofilme é uma estrutura complexa formada por uma comunidade de bactérias aderidas a uma superfície, incluindo tecidos humanos, como dentes (tártaro), e materiais biocompatíveis, como próteses e cateteres [4].
Esse conglomerado microbiano é envolvido por uma matriz extracelular que protege as bactérias do ambiente externo e de antimicrobianos. Algumas bactérias podem diminuir seu metabolismo (persister cells), dificultando a ação de antimicrobianos. Essas bactérias podem formar novamente o biofilme após a suspensão do tratamento ocasionando recidiva da infecção [4]. Além disso, o biofilme funciona como um refúgio para a troca de material genético entre as bactérias, favorecendo a disseminação de resistência a múltiplos antibióticos.
O entendimento do biofilme tem sido fundamental para o desenvolvimento de terapias mais eficazes contra infecções bacterianas crônicas e recorrentes.
Diagnóstico
Sinais inflamatórios como eritema, edema, calor, assim como febre podem estar presentes, mas são pouco sensíveis. Os sintomas mais comuns e sensíveis são dor articular e restrição de movimento, mas esse sintomas também estão presentes em disfunções assépticas de prótese dificultando o diagnóstico [5]. Em alguns casos pode ocorrer formação de fístula articular, o único sinal clínico que já confirma o diagnóstico.
Exames laboratoriais como PCR e VHS podem estar alterados, mas se estiverem normais não excluem a infecção. Os exames de imagem não são recomendados de rotina.
Na suspeita da infecção, idealmente devem ser coletadas amostras do líquido sinovial via artrocentese ou intraoperatórias. A escolha do procedimento vai depender da programação cirúrgica do paciente e da experiência do local.
Se for optado por artrocentese, devem ser solicitados coloração de Gram, cultura e citologia com diferencial. O biomarcador alfa-defensina pode ser usado, mas é pouco disponível. Os valores de corte para cada exame estão reunidos na tabela 2. No caso das culturas, a coleta em frascos de hemocultura pode aumentar a sensibilidade [6].
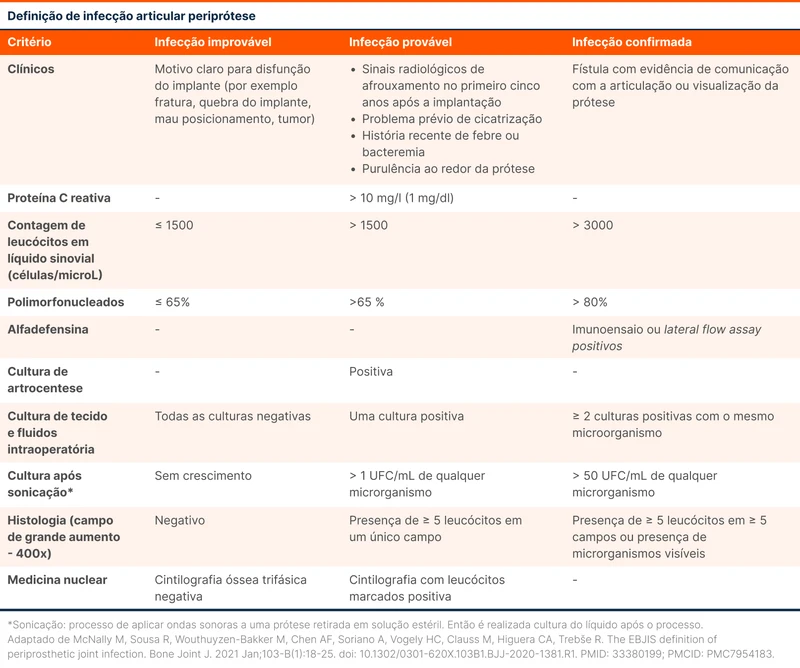
Durante o intraoperatório devem ser coletadas pelo menos 3 a 5 amostras para cultura de diferentes tecidos e coleta de amostras para análise anatomopatológica [2, 6]. A coleta de culturas via swab de secreção de fístula ou no intraoperatório não deve ser realizada.
Tratamento
Os dois pilares do tratamento da IAP são a intervenção cirúrgica e os antimicrobianos. A intervenção cirúrgica é recomendada na maioria dos casos , com exceção de pacientes que não tenham condições clínicas para o procedimento. As 3 principais modalidades cirúrgicas são: DAIR, a troca em um tempo e troca em dois tempos.
- DAIR (debridement, antibiotics, implant retention): nessa modalidade é feito debridamento e mantida a prótese em conjunto com terapia antimicrobiana. É mais indicada para infecções agudas que ocorrem logo após a artroplastia ou tardias, mas com apresentação aguda.
- Troca em um tempo: nessa modalidade é feita a troca da prótese em um tempo cirúrgico único em conjunto com terapia antimicrobiana.
- Troca em dois tempos: nessa modalidade é feita a retirada da prótese, o paciente é mantido sem prótese por um período e implantada nova prótese em um segundo tempo cirúrgico. No período entre próteses pode ser colocado um espaçador de cimento com antimicrobiano.
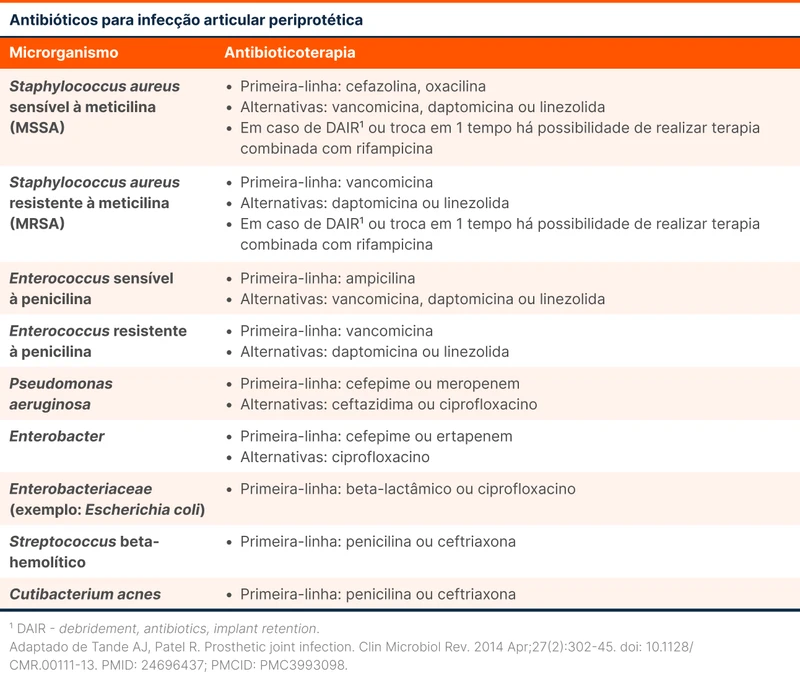
O tratamento antimicrobiano é dividido em empírico e direcionado. Os principais microrganismos que devem ser cobertos são Staphylococcus aureus e estafilococos coagulase negativo (ex.: Staphylococcus epidermidis , saprophyticus). Além disso, com menos frequência, gram negativos aeróbicos.
Tratamento empírico: Idealmente deve-se aguardar o resultado de culturas para iniciar antibioticoterapia direcionada, evitando terapia empírica. A exceção é em pacientes sépticos. Não há consenso sobre quais antibióticos devem ser utilizados nesse cenário, com alguns autores recomendando uso de vancomicina associado a um antibiótico com cobertura para gram-negativos como uma cefalosporina de terceira geração (exemplo: ceftriaxona), esta podendo ser substituída por cefepime ou piperacilina/tazobactam caso haja suspeita de microrganismos resistentes.
Tratamento direcionado: a escolha do antibiótico dependerá do resultado do antibiograma. Deixamos algumas opções na tabela 3.
Dois pontos da terapia antimicrobiana são motivos de debate atualmente: a via e a duração.
Existe uma tendência atual na infectologia de utilizar cada vez mais antibióticos orais para infecções que são classicamente tratadas com antibiótico endovenoso [7]. No caso da IAP, um trabalho publicado em 2019 no NEJM comparou tratamento via oral com tratamento endovenoso [8]. O tratamento por via oral se mostrou não-inferior ao tratamento endovenoso.
Sobre a duração da antibioticoterapia, há recomendação em diretrizes para manter por 4 a 6 semanas na maioria dos casos [9]. Contudo, um estudo publicado em 2021 no NEJM comparou o tratamento por 6 semanas contra 12 semanas. O tratamento por 6 semanas foi associado com piores desfechos. Assim, ainda há discussão na literatura sobre qual é o tempo ideal de duração da antibioticoterapia.
Aproveite e leia:
Novos Critérios de Duke para o Diagnóstico de Endocardite Infecciosa
A endocardite infecciosa é uma doença de difícil diagnóstico, com alta taxa de mortalidade. Em 2023, foi divulgada no Congresso Europeu de Infectologia (ECCMID) a atualização dos critérios de Duke para o diagnóstico de endocardite, publicados posteriormente no Clinical Infectious Diseases. Este tópico revisa os novos critérios e as implicações para o diagnóstico de endocardite infecciosa.
Trombocitopenia Induzida por Heparina
A trombocitopenia induzida por heparina é potencialmente fatal e envolve redução de plaquetas com eventos trombóticos. Em março de 2024, o JAMA Open publicou um artigo que avaliou a acurácia da abordagem diagnóstica dessa condição. Este tópico revisa a definição, apresentação clínica e abordagem terapêutica da trombocitopenia induzida por heparina.
Infecção do Trato Urinário Associada a Cateter Vesical
A infecção do trato urinário associada a cateter vesical é uma condição de difícil diagnóstico. Os exames urinários são comumente alterados nessa população, mesmo na ausência de infecção. Os sintomas podem ser difíceis de avaliar, especialmente em pacientes sedados ou com lesão medular. Este tópico aborda o diagnóstico, tratamento e prevenção dessa condição.
Revascularização na Miocardiopatia Isquêmica
A doença arterial coronariana é a principal causa de miocardiopatia no mundo. O estudo REVIVED, anunciado no congresso da European Society of Cardiology (ESC) de 2022, avaliou se a revascularização através de angioplastia poderia ser benéfica em pacientes com miocardiopatia isquêmica. Vamos ver o que essa nova evidência acrescentou e revisar o tópico.
Infecções Associadas a Cateter Intravascular
As infecções associadas a cateter intravascular são complicações graves. Representam a segunda causa mais comum de infecção adquirida em UTI no Brasil, atrás apenas de pneumonia associada à ventilação mecânica. Essa revisão aborda os principais conceitos, diagnóstico, tratamento e prevenção de infecções associadas a cateteres intravasculares.
