Pré-Eclâmpsia
Pré-eclâmpsia complica até 2 a 4% das gravidezes globalmente, sendo associada a uma alta carga de morbimortalidade materna e fetal. Em maio de 2022, saiu uma revisão sobre pré-eclâmpsia com foco em fisiopatologia, diagnóstico e tratamento [1]. Assim, vamos comentar os principais pontos aqui:
O que é pré-eclâmpsia?
A condição primordial para ocorrer pré-eclâmpsia é o desbalanço uteroplacentário, onde a oferta de sangue está reduzida pela redução do fluxo e a demanda está aumentada pelo sofrimento placentário e fetal. Este desbalanço ocasiona desregulação endotelial e inflamação sistêmica, o que gera as manifestações clínicas da doença.
Um terço dos casos de pré-eclâmpsia ocorre antes de 37 semanas (gestação pré-termo) e está associado a maior risco materno-fetal. Estes casos estão associados a placentação anormal, com modificação inadequada das artérias espirais e inadequado desenvolvimento viloso.
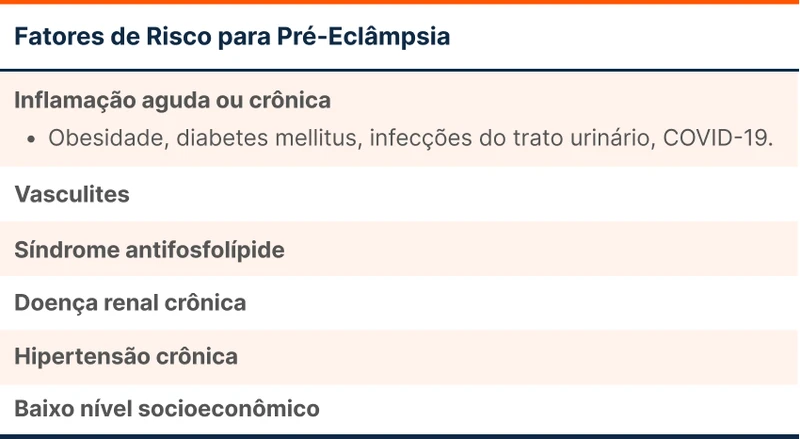
A maioria dos casos acontecem após 37 semanas (gestação a termo), que pode ou não estar associado a placentação anormal. Em casos de placentação normal, fatores de risco (tabela 1) costumam estar presentes.
Estes mecanismos patogênicos podem coexistir tanto em casos pré-termo quanto em casos a termo.
Como prevenir?
Podemos utilizar o modelo de avaliação de risco da Fetal Medicine Foundation (FMF) para avaliar o risco de pré-eclâmpsia. A avaliação de risco deve ser continuada durante a gravidez, conforme a calculadora de risco.

Medidas de prevenção incluem (figura 1):
- Exercício - Ao menos 140 minutos por semana, de moderada intensidade.
- Aspirina - Doses de 100 a 162 mg por dia em pacientes de alto risco a partir da 11ª semana com maior benefício em redução de risco de pré-eclâmpsia pré-termo [2]. Por um leve aumento de risco de sangramento periparto, pode ser descontinuada na 36ª semanas.
- Cálcio - Em dose baixa (500mg) ou alta (>1g), com benefício em subgrupo de pacientes com baixo ingestão diária ( < 900mg por dia).
Terapias de incerteza - Estatinas, ácido fólico e heparina de baixo peso molecular.
Como diagnosticar?
A definição tradicional de pré-eclâmpsia inclui novo diagnóstico de hipertensão e proteinúria após a 20ª semana de gravidez. Porém, há consenso de mudar esta definição para abranger outras formas de apresentação.
Assim, a International Society for the Study of Hypertension in Pregnancy (ISSHP) de 2021 ampliou a definição de pré-eclâmpsia para nova hipertensão (PAS>=140 mmHg ou PAD >= 90 mmHg) após 20ª semana associado a [3]:
- Proteinúria - Dipstick com ++ ou mais, proteinúria/creatinúria>= 30 mg/mmol, albumina/creatinina>= 8 mg/mmol ou >= 300mg/24 horas
- ou
- Outra disfunção orgânica maternal: complicações neurológicas (eclâmpsia, alteração do nível de consciência, alteração visual, escotoma persistente, AVC), edema pulmonar, alteração hematológica (plaquetopenia, hemólise, CIVD), lesão renal aguda ou lesão hepática
- ou
- Marcadores séricos (fatores angiogênicos de crescimento placentário) ou ultrassonográficos de disfunção placentária.
Em pacientes com hipertensão crônica, a presença de qualquer uma destas disfunções já indica pré-eclâmpsia.
Qual o tratamento?
Manejo ambulatorial pode ser considerado em pacientes que não apresentem hipertensão grave e sem sinais de lesão materno-fetal, sempre a critério da equipe de obstetrícia.
O risco de eventos desfavoráveis pode ser estimado pelo modelo FULLPiers.
A resolução da pré-eclâmpsia se inicia com o parto, podendo apresentar riscos até o 3º dia pós-parto principalmente. Na ausência de complicações graves, deve-se esperar o termo (> 37 semanas) para a resolução da gestação. Em casos de alto risco de mortalidade fetal e materna, a escolha de antecipar o parto deve ser feita pelo obstetra.
Atualmente, não há medicamentos modificadores de doença em casos de pré-eclâmpsia estabelecida.
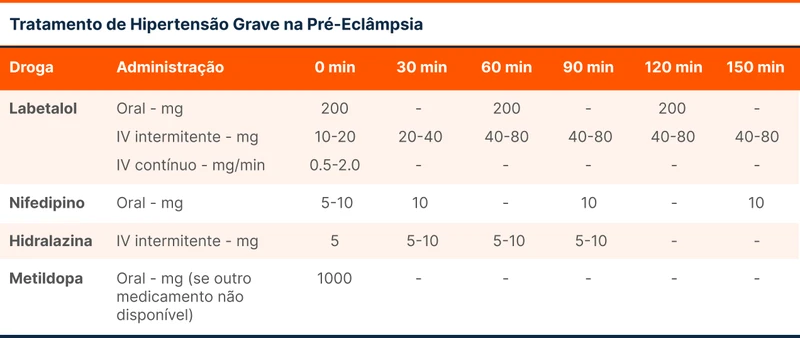
Em casos de hipertensão grave (PAS>=160 mmHg ou PAD>=110 mmHg), a meta deve ser reduzir abaixo destes níveis em até 180 minutos. Nestes casos, podemos usar Labetalol, Nifedipino, Hidralazina ou Metildopa, conforme tabela 2.
Em casos de hipertensão não grave, a meta é uma PA abaixo de 135/85 mmHg, com reavaliação semanal , sendo o Labetalol, Nifedipino e Metildopa as medicações de escolha.
Sulfato de Magnésio é recomendado para pacientes com diagnóstico de pré-eclâmpsia com hipertensão grave e qualquer lesão de órgão-alvo.
Aproveite e leia:
Prevenção de Pneumonia Hospitalar
A prevenção de pneumonia associada à ventilação (PAV) é rotina nas UTI. A Society for Healthcare Epidemiology of America (SHEA) publicou em março de 2022 uma atualização nas recomendações de prevenção de PAV, modificando pontos polêmicos. Vamos discutir as recomendações em 3 grupos: descontaminação, manutenção do circuito de ventilação e medidas para diminuir ou evitar intubação. A lista completa de recomendações está em anexo.
Tratamento de Bacteremia por Gram-Negativos
Houve um aumento global da incidência de bacteremia por gram-negativos nos últimos anos, associada com maior mortalidade e morbidade. Em 2023 foi publicada uma revisão sistemática e meta-análise comparando 7 e 14 dias de tratamento antimicrobiano nessa condição. Esse tópico revisa o tratamento de bacteremia por gram-negativos.
Tratamento de Bactérias Resistentes: ESBL e AmpC
Infecções causadas por bactérias produtoras de betalactamases de espectro estendido (conhecidas pela sigla em inglês ESBL) e AmpC são frequentes em ambientes hospitalares. Essas cepas conseguem resistir a cefalosporinas de terceira geração (como ceftriaxona e ceftazidima) e até mesmo de quarta geração (cefepima). Neste tópico, revisamos os principais métodos para identificação dessas betalactamases, bem como as estratégias de tratamento mais atuais e respaldadas por diretrizes internacionais.
Hipercolesterolemia Familiar
A hipercolesterolemia familiar é uma condição genética que causa elevação dos níveis de LDL e aumento importante do risco cardiovascular. Neste tópico do Guia, revisamos o diagnóstico e manejo da doença.
Atualização de Asma: GINA 2024
Anualmente é publicada a diretriz do Global Initiative for Asthma (GINA), um programa internacional sobre prevenção, diagnóstico e tratamento do paciente com asma. Este tópico traz as atualizações do GINA 2024.
