Pneumonia por Broncoaspiração: Posicionamento da British Thoracic Society
A British Thoracic Society (BTS) publicou um posicionamento em fevereiro de 2023 sobre pneumonia por broncoaspiração [1]. O objetivo desse documento foi complementar as diretrizes de pneumonias dessa sociedade. Este tópico revisa o tema.
O que é pneumonia por broncoaspiração?
A pneumonia por broncoaspiração ocorre quando bactérias são microaspiradas e entram nos pulmões, causando inflamação local e sistêmica. Essas bactérias vêm da região orofaríngea ou gastrointestinal. Essa definição não inclui os casos de macroaspiração, situação em que ocorre pneumonite por aspiração.
O diagnóstico da pneumonia por broncoaspiração pode ser difícil, já que as microaspirações costumam passar despercebidas clinicamente. Por isso, o diagnóstico muitas vezes é uma inferência baseada em achados clínicos e radiológicos de pneumonia, associados à história de fatores de risco para broncoaspiração (veja a tabela 1).
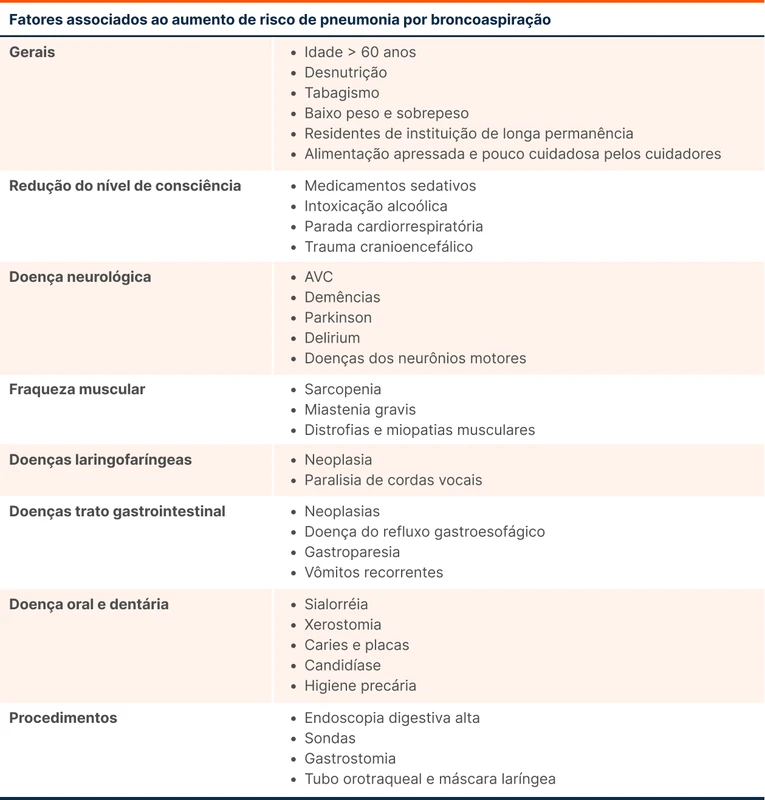
Caso seja optado por confirmar a broncoaspiração, os dois principais exames são a videofluoroscopia (também conhecida como videodeglutograma), que consiste na deglutição de bário, e a avaliação endoscópica da deglutição.
Essas pneumonias geralmente afetam mais o pulmão direito do que o esquerdo, especialmente os segmentos basais do lobo inferior , se o paciente passa a maior parte do tempo em pé ou sentado. Já em pacientes que passam mais tempo em decúbito dorsal, os segmentos apicais do lobo inferior ou posterior do lobo superior tendem a ser mais afetados.
A microaspiração também pode levar a outras doenças das vias aéreas como broncoespasmo, bronquiectasia e bronquiolite.
Como prevenir pneumonia por broncoaspiração?
A British Thoracic Society destaca 4 cuidados para prevenção da broncoaspiração: deglutição, alimentação, tosse/força muscular e oral.
Existem evidências que indicam que o manejo da deglutição reduz o risco de pneumonia por broncoaspiração, apesar de haver autores que questionam o seu valor. A fonoterapia identifica fatores de risco para broncoaspiração e avalia a função oromotora e de nervos cranianos durante as refeições. As medidas terapêuticas envolvem mudanças na postura, uso de suporte para alimentos e adaptação ao ambiente e utensílios, rotinas de alimentação e otimização da musculatura com alguns exercícios como o “chin down” (engolir tocando o queixo no peito).
Alguns cuidados com a alimentação também podem ajudar na prevenção, tais como alterações na textura, temperatura e tamanho dos pedaços e espessamento de líquidos. A evidência científica para alterar a consistência da alimentação não é muito forte, embora seja uma recomendação comum. Fluidos espessados podem reduzir a aspiração, mas aumentar o resíduo faríngeo, sendo uma opção servir volumes menores para minimizar o resíduo. Alguns estudos pequenos sugerem que bebidas carbonatadas (com gás) podem reduzir a aspiração.
Caso haja contraindicação da via oral, como ocorre em alguns pacientes com pneumonia por broncoaspiração, deve-se programar o momento ideal para a terapia enteral. Por um lado, a via enteral reduz os malefícios da má nutrição pelo jejum naqueles com contraindicação a via oral, por outro as sondas enterais estão associadas a aumento do risco de pneumonia por aspiração. A British Thoracic Society sugere que a sonda seja considerada se o paciente permanecer em jejum por mais de 3 dias ou tiver menos do que 50% do aporte nutricional necessário por mais de 10 dias. Em pacientes em cuidados paliativos, especialmente aqueles em fim de vida, a decisão sobre o uso de sondas enterais deve ser tomada em conjunto com a família e o paciente. Os valores e desejos do paciente devem ser sempre considerados.
No contexto de AVC, existe evidência de que nutrição enteral aumentou sobrevida em comparação com jejum [2].
Quanto à posição da sonda, não há estudos que indiquem a melhor alternativa entre pós pilórica ou posição gástrica. Para AVC, parece haver maior benefício com a posição gástrica. A gastrostomia pode ser indicada nos pacientes que não toleram sonda ou se a disfunção de deglutição durar algumas semanas.
Poucos estudos mostraram benefício no treinamento muscular para prevenção de pneumonia por broncoaspiração. Mas, considerando o contexto de melhora com a reabilitação, o treinamento muscular e da tosse normalmente é recomendado para todos os pacientes o mais rápido possível.
Por fim, recomenda-se o cuidado oral para todos os pacientes. Dentre esses cuidados estão a limpeza mecânica (escovação) dos dentes, língua e palatos pelo menos 2 vezes ao dia e o tratamento de candidíase oral e sialorréia.
Estudos realizados na China e no Japão investigaram o uso de inibidores da enzima conversora de angiotensina (iECA) para reduzir o risco de pneumonia por aspiração em pacientes pós-AVC , e obtiveram bons resultados [3, 4]. Não existe evidência suficiente no momento para recomendar essa terapia em outras populações.
Como tratar?
O tratamento é semelhante a qualquer outra pneumonia , exceto pelos cuidados já citados na prevenção de novas aspirações e cuidados nutricionais relacionados.
O uso de antibiótico é indicado por 5 dias, caso haja resposta com a terapia. O antibiótico deve ser escolhido baseado na microbiologia da comunidade. Não existe evidência forte para recomendar um esquema sobre outro. Nos pacientes com déficit de deglutição, a via endovenosa é preferencial.
Não é recomendada a cobertura rotineira de anaeróbios. É sugerido cobrir esse grupo de bactérias nos pacientes com doença periodontal extensa, escarro produtivo pútrido e naqueles com abscessos ou empiema. A associação de metronidazol ou o uso de amoxicilina-clavulanato ou piperacilina-tazobactam são suficientes nesses casos.
Sugere-se também a fisioterapia respiratória, principalmente quando há secreção (manobras de clearance da via aérea), atelectasias (manobras de reexpansão) ou fraqueza muscular (técnicas para melhorar a tosse).
Aproveite e leia:
Diagnóstico e Erro Diagnóstico em Pneumonia Adquirida na Comunidade
Um estudo publicado no Journal of the American Medical Association (JAMA) Internal Medicine em março de 2024 evidenciou uma alta taxa de diagnósticos inapropriados de pneumonia adquirida na comunidade em pacientes hospitalizados. Em agosto do mesmo ano, um artigo no Annals of Internal Medicine mostrou que mais da metade dos pacientes internados e tratados para pneumonia tem discordâncias entre o diagnóstico de admissão e o da alta. Este tópico aborda o diagnóstico e os erros diagnósticos de pneumonia adquirida na comunidade.
Acetazolamida para Insuficiência Cardíaca Descompensada
Um destaque do congresso de 2022 da European Society of Cardiology (ESC), o estudo ADVOR avaliou o uso de acetazolamida na descompensação de insuficiência cardíaca (IC) e seus desfechos clínicos. Em um cenário comum, porém com menos estudos do que gostaríamos, o ADVOR chega para ser um dos maiores trabalhos de diureticoterapia na IC. Vamos aprofundar nesse estudo e na sua pergunta clínica.
Tratamento de COVID-19 Ambulatorial
A COVID-19 ainda é a maior causa de síndrome respiratória aguda grave no Brasil em 2024, ressaltando a importância da busca por um tratamento eficaz. O nirmatrelvir/ritonavir (paxlovid®) diminui o risco de hospitalização em pacientes não vacinados, mas o benefício em pacientes vacinados ainda é incerto. Em abril de 2024 foi publicado no New England Journal of Medicine (NEJM) um estudo que avalia a medicação em pacientes vacinados. Esse tópico revisa o tratamento ambulatorial de COVID-19, assim como o isolamento domiciliar e as recomendações sobre vacinação.
Nova Diretriz de Febre na UTI
Febre é comum em ambientes de terapia intensiva e tem um amplo diagnóstico diferencial. Sua ocorrência pode estar associada a pior prognóstico, aumento de custo de internação, risco de procedimentos desnecessários e potencial uso inapropriado de antibióticos. Em outubro de 2023, a Society of Critical Care Medicine e a Infectious Diseases Society of America lançaram uma nova diretriz sobre o assunto. As principais recomendações são abordadas neste tópico.
Diretriz de Dissecção de Artérias Cervicais 2024 AHA/ASA
A dissecção de artérias cervicais pode representar até 25% de todos os acidentes vasculares cerebrais (AVC) em pacientes com menos de 50 anos de idade. A condição pode acometer tanto a circulação anterior, pela artéria carótida interna (ACI), como a circulação posterior, pelas artérias vertebrais. Esse tópico revisa a nova diretriz publicada na Stroke em fevereiro de 2024.
