Ultrassom à Beira Leito para Diagnóstico de Fasciíte Necrosante
A fasciite necrosante é uma infecção grave e rara. O diagnóstico é difícil porque tem poucos sinais clínicos indicativos ou exames laboratoriais específicos. Em março de 2023 foi publicado no The American Journal of Emergency Medicine uma revisão sistemática sobre o uso da ultrassonografia à beira leito no diagnóstico dessa condição e aproveitamos para revisar o assunto [1].
O que são infecções necrosantes?
Infecções de pele e partes moles necrosantes podem acometer desde a derme e subcutâneo até a fáscia profunda e músculos e são caracterizadas por necrose tecidual em pelo menos um desses planos [2]. A depender do tecido acometido há uma nomenclatura diferente:
- Celulite necrosante: presença de necrose em tecido subcutâneo
- Fasciíte necrosante: necrose em fáscia profunda
- Mionecrose: necrose de tecido muscular
Apesar dessa denominação, é comum na prática todas essas infecções serem referidas conjuntamente como fasciíte necrosante. Dependendo do local da infecção, a fasciíte necrosante pode receber outro nome. Em região perineal é chamada de gangrena de Fournier e na parede abdominal no pós-operatório é chamada de gangrena de Meleney.
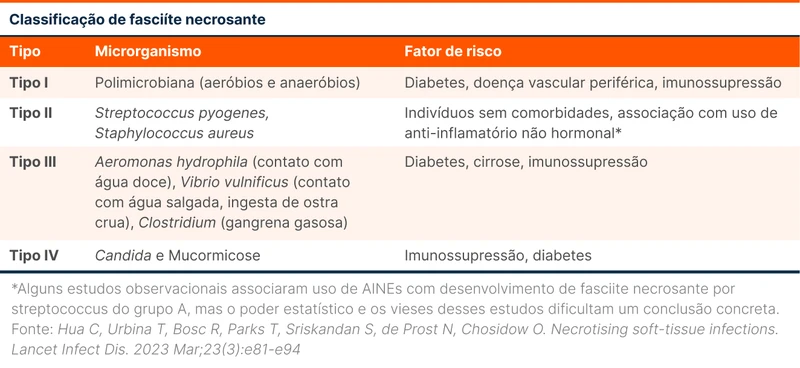
Existe também uma classificação microbiológica das infecções necrosantes de pele e partes moles [2] (tabela 1):
- Tipo I: infecções polimicrobianas. Correspondem a 53% dos casos [3].
- Tipo II: infecções monomicrobianas por gram-positivos com destaque para o Streptococcus do grupo A e Staphylococcus aureus.
- Tipo III: infecções por Clostridium (Clostridium perfringens, Clostridium histolyticum ) - também conhecidas como gangrena gasosa - e infecções por gram-negativos. Destaque para Vibrio vulnificus e Aeromonas hydrophila associados a acidentes em água.
- Tipo IV: infecções fúngicas por Candida e Zygomycetes (mucormicose).
Quadro clínico e diagnóstico
Calafrios, sensação de febre e mialgia podem estar presentes. Febre ocorre em apenas 30-60% dos casos [4-6]. Sintomas gastrointestinais como náuseas, vômitos e diarreia podem ocorrer no início do quadro.
Eritema (72%), edema (75-80%) e dor (72-79%) são os sinais clínicos mais frequentes dificultando a diferenciação de outras infecções cutâneas [7, 8]. A dor pode ser desproporcional à lesão de pele ou descrita como além das margens do eritema. Com a progressão da doença surgem equimoses, bolhas, crepitações e necrose cutânea.
Erro diagnóstico na primeira apresentação ocorre em 50-70% de casos, sendo comumente diagnosticadas inicialmente como celulite [9, 10].
A exploração cirúrgica é o método diagnóstico de escolha e também faz parte da terapia. Uma avaliação cirúrgica de urgência deve ser sempre solicitada na suspeita da fasciíte necrosante [2, 8, 11]. Exames laboratoriais e de imagem podem auxiliar no diagnóstico, mas a espera por resultados não deve atrasar a avaliação cirúrgica.
Aumento de proteína C reativa (PCR) e leucocitose podem ocorrer, mas são inespecíficos. Hiponatremia, disfunção renal e hiperlactatemia também são achados relatados [2, 6, 8].
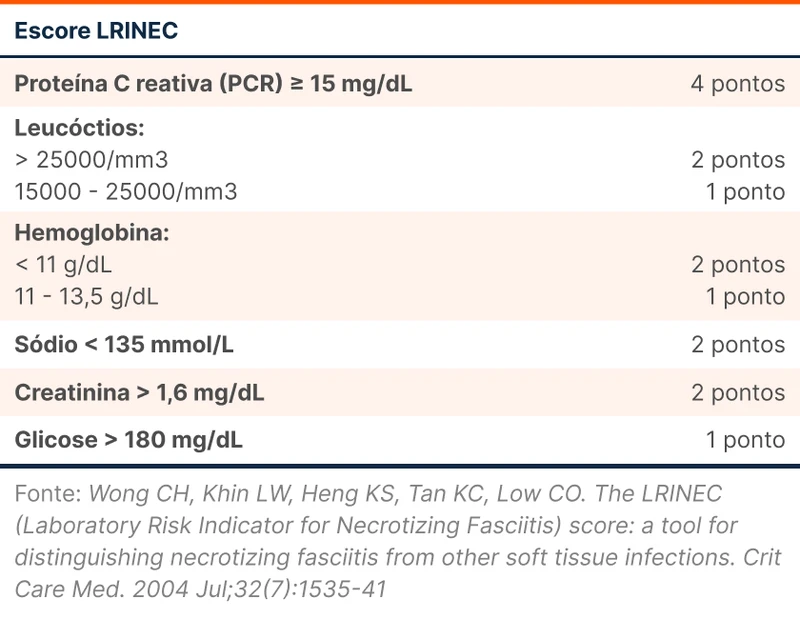
Existe um escore que utiliza exames laboratoriais - PCR, hemoglobina, sódio, leucócitos, creatinina e glicemia - para tentar identificar fasciíte necrosante, o escore laboratory risk indicator for necrotizing fasciitis - LRINEC [12]. Os detalhes de como é feita a pontuação do LRINEC estão na tabela 2. Uma revisão sistemática e meta análise de 2019 publicada no Annals of Surgery identificou que para o diagnóstico de fasciíte necrosante, um LRINEC ≥ 6 tem sensibilidade de 68% e especificidade de 84% e LRINEC ≥ 8 tem sensibilidade de 40% e especificidade de 94% [13].
Tanto a tomografia computadorizada quanto a ressonância magnética podem ser usadas na avaliação de infecções necrosantes. A tomografia apresenta sensibilidade 80% enquanto a ressonância magnética tem sensibilidade maior que 90%, mas ambas não possuem alta especificidade [14-17]. A dificuldade de ambas é a baixa disponibilidade e a dificuldade em realizar o exame.
Ultrassom à beira leito
O estudo publicado no The American Journal of Emergency Medicine foi uma revisão sistemática sobre o uso da ultrassonografia à beira leito no diagnóstico de fasciíte necrosante [1]. Foram avaliados 3 estudos observacionais, 2 séries de casos e 16 relatos de casos. A maior parte dos estudos usou um probe linear na investigação. Em alguns estudos o exame foi feito por equipe de médicos que haviam recebido treinamento, mas em outros foi um profissional experiente.
A sensibilidade encontrada foi de 75 a 100% e a especificidade de 70% a 98%, mas o baixo número de pacientes dificulta uma estimativa real desses valores. Os achados ultrassonográficos relacionados a fasciíte necrosante são espessamento ou irregularidade do tecido subcutâneo, presença de ar e/ou líquido na fáscia profunda, agrupados no acrônimo STAFF (Subcutaneous irregularity or Thickening, Air and Fascial Fluid). O achado mais comum nos estudos foi presença de líquido na fáscia com mais de 2 mm de profundidade . Um dos protocolos sugeridos de avaliação de fasciíte necrosante é conhecido pelo acrônimo SEFE (sonographic exploration for fascial exploration ) e possui 4 passos (tabela 3) [18].

Esse estudo ressalta o papel de uma nova modalidade diagnóstica de fasciíte necrosante. Aguarda-se estudos maiores para avaliar o impacto do uso da ultrassonografia à beira leito no diagnóstico dessa condição.
Aproveite e leia:
Manejo de Pancreatite Aguda Grave
Pacientes com pancreatite aguda evoluem com sinais de gravidade em 15 a 25% dos casos. A mortalidade da pancreatite grave é de até 50%. Em junho de 2023, foi lançado um artigo na Intensive Care Medicine com dez dicas práticas sobre o manejo da pancreatite grave. Este tópico revisa os principais pontos da publicação.
Caso Clínico #16
Mulher de 59 anos com fala desconexa e mutismo há 1 dia.
PrEP e PEP - Profilaxia Medicamentosa para Infecções Sexualmente Transmissíveis
Profilaxia pré-exposição (PrEP) e profilaxia pós exposição (PEP) são estratégias de prevenção de infecção pelo HIV recomendadas pelo Ministério da Saúde. Em agosto de 2023, a United States Preventive Service Task Force (USPSTF) publicou uma revisão sistemática sobre PREP para HIV. Em abril de 2023, um estudo de PEP para infecções bacterianas sexualmente transmissíveis foi publicado no New England Journal of Medicine (NEJM). Este tópico discute esses dois conceitos.
Encefalites
Encefalite é a inflamação do parênquima cerebral, em geral causada por infecção ou processo autoimune (pós-infeccioso, paraneoplásico ou idiopático). Apresenta clínica variável, desde alterações neurológicas focais até coma. Trazemos os principais pontos de uma revisão sobre a conferência da Encephalitis Society de dezembro de 2021.
Novo Paradigma de Infarto: Oclusão Coronariana Aguda
Uma nova classificação propõe distinguir o infarto agudo do miocárdio conforme a presença ou ausência de oclusão coronariana, em contraste com a abordagem tradicional baseada no supradesnivelamento do segmento ST. Duas publicações recentes reforçam essa proposta. Este tópico explora essa nova perspectiva.
