Anticoagulação no Perioperatório
O manejo de anticoagulantes no perioperatório gera muitas dúvidas. Em abril de 2023, o American College of Physicians publicou uma revisão sobre o tema [1]. Vamos aproveitar para revisitar algumas recomendações importantes.
Entendendo o contexto
Os anticoagulantes orais diretos (DOAC), que incluem um inibidor direto de trombina (dabigatrana) e inibidores de fator Xa (rivaroxabana, apixabana e edoxabana), são cada vez mais comuns. Contudo, os antagonistas da vitamina K (AVK), mais comumente a varfarina, continuam a ser o anticoagulante mais prevalente nos Estados Unidos [2, 3].
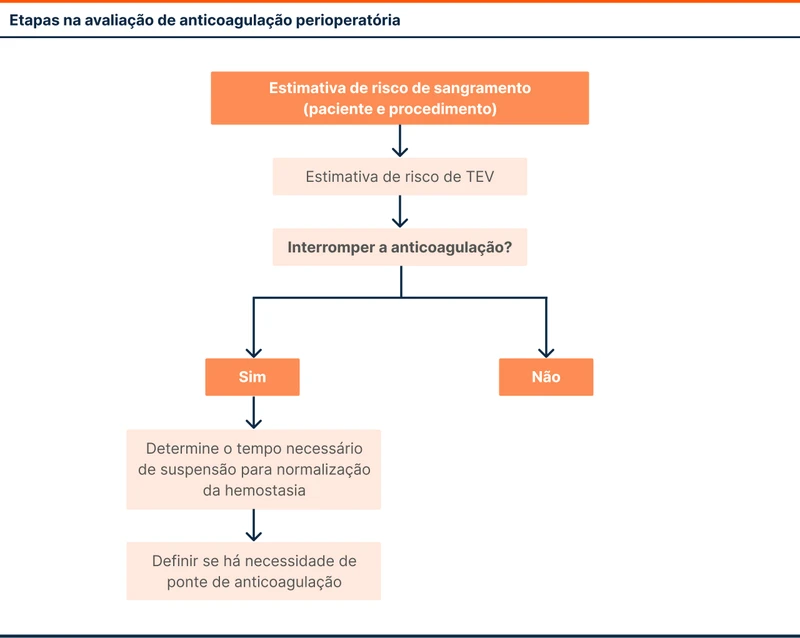
As etapas-chave na avaliação da anticoagulação perioperatória estão disponíveis na figura 1.
Avaliação do risco de sangramento do procedimento
O primeiro passo é definir o risco de sangramento do procedimento (ver tabela 1). Não há necessidade de suspensão do anticoagulante em procedimentos com mínimo risco de sangramento. Exemplos de procedimentos dessa categoria são endoscopia ou colonoscopia sem biópsia.
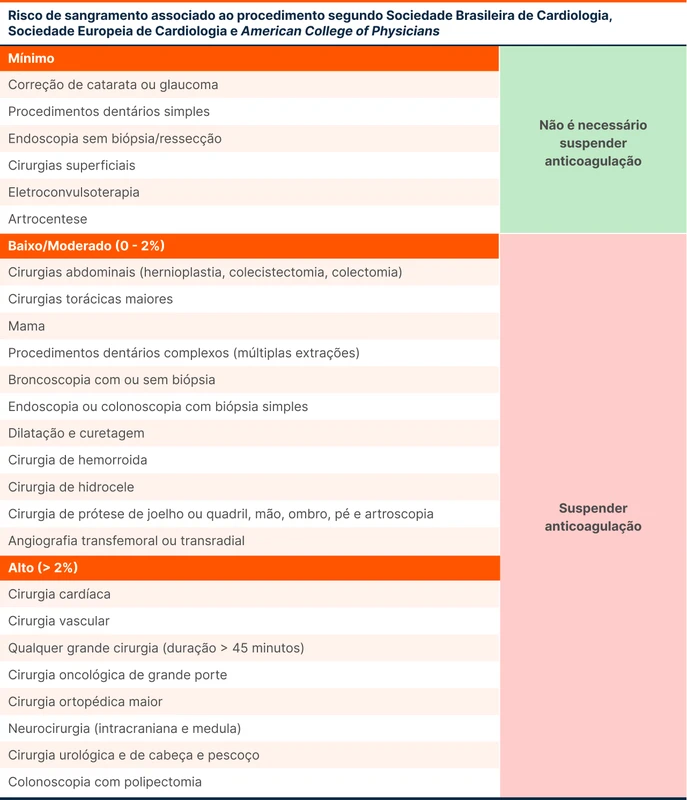
Os procedimentos de baixo a moderado risco e os de alto risco necessitam de suspensão da anticoagulação. Baixo a moderado risco de sangramento é definido como risco de sangramento maior de até 2% em 30 dias. Exemplos dessa categoria são cirurgias intra-abdominais. Alto risco é definido como risco maior que 2%, como cirurgias vasculares.
Avaliação do risco de tromboembolismo do paciente
O segundo passo é definir o risco de tromboembolismo no paciente que necessita suspender a anticoagulação.
Com a intenção de reduzir o risco de um evento tromboembólico durante a suspensão da anticoagulação, desenvolveu-se a estratégia de ponte de anticoagulação. A ponte de anticoagulação é o uso de anticoagulantes de curta ação, em geral heparina não fracionada (HNF) ou heparina de baixo peso molecular (HBPM), durante a suspensão da anticoagulação oral com AVK. A ponte pode ser iniciada antes e/ou após o procedimento. A ideia é que ao minimizar o tempo que o paciente fica sem anticoagulação o risco de um evento tromboembólico diminua.
Apesar de fazer sentido teórico, a maior parte dos estudos não é favorável à ponte. As evidências sugerem que a ponte de anticoagulação está associada com aumento do risco de sangramento sem redução significativa de TEV, exceto no grupo de alto risco para TEV [4].

Em pacientes com valva mecânica, o risco de tromboembolismo arterial depende de três fatores: tipo, posição e tempo de implante da valva (ver tabela 2). A diretriz de 2022 da CHEST sugere a ponte de anticoagulação somente nos seguintes pacientes, considerados de alto risco de tromboembolismo [5]:
- Valva de geração mais antiga
- Valva em posição mitral e ≥ 1 fator de risco
- Evento tromboembólico recente (menor que três meses)
- Tromboembolismo perioperatório prévio.
A presença de fibrilação atrial (FA) aumenta o risco de AVC tromboembólico e esse risco pode ser estimado pelo escore CHA2DS2-VASc. Baseado nesse escore, o consenso da American College of Cardiology de 2017 sugere as seguintes condutas [6]:
- CHA2DS2-VASc ≥ 7 (risco anual estimado de tromboembolismo arterial maior que 10%): devem ser considerados de alto risco para trombose durante a interrupção da anticoagulação perioperatória. A ponte de anticoagulação deve ser considerada.
- CHA2DS2-VASc de 4 a 6 (risco anual estimado de tromboembolismo arterial entre 5% e 10%): são considerados como risco moderado. A indicação de ponte deve ser individualizada.
- CHA2DS2-VASc ≤ 3 (risco anual estimado de tromboembolismo arterial menor que 5%): são considerados de baixo risco e não devem receber ponte.

Nos pacientes com tromboembolismo venoso (TEV) recorrente, a estratificação de risco considera o intervalo de tempo do último evento, fatores de risco para o evento inicial e a presença de condições protrombóticas (veja a tabela 3). A diretriz da CHEST e a American Society of Hematology (ASH) sugerem que a ponte seja considerada apenas para os pacientes que têm alto risco para TEV recorrente [5, 7].
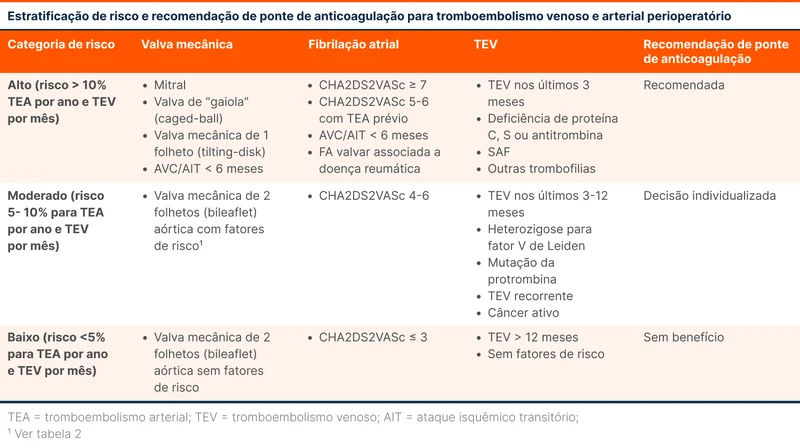
O resumo das recomendações estão disponíveis na tabela 4.
Como fazer a ponte de anticoagulação?
Quando a ponte de anticoagulação está indicada, a medicação de primeira escolha é a HBPM. A dose recomendada de enoxaparina é 1mg/kg a cada 12 horas ou dalteparina 100U/Kg a cada 12 horas. A dose deve ser ajustada para a taxa de filtração glomerular (TFG) e a dosagem de rotina de anti-Xa não é recomendada [8].
Em pacientes com TFG ≥ 50 mL/min, deve-se suspender a varfarina 5 dias antes do procedimento e dosar o INR. Quando o INR estiver entre 2 e 3, introduz-se a HBPM. A HBPM então é suspensa 24 horas antes do procedimento. A HBPM é reiniciada em associação com a varfarina após o procedimento e a HBPM deve ser mantida até o INR atingir o alvo terapêutico (veja tabela 5).

Em pacientes com TFG < 30 mL/min, a HNF subcutânea ou endovenosa pode ser utilizada. O uso de HNF é associado a aumento em três vezes do risco de trombocitopenia associada à heparina (HIT) e também aumento da mortalidade.
O que fazer com os DOACs?
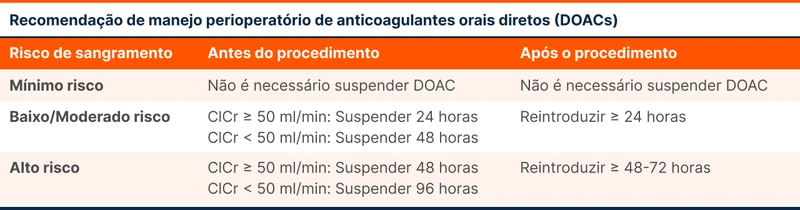
O tempo de interrupção dos DOACs é baseado na estimativa do risco de sangramento, na própria medicação e na função renal. Confira na tabela 6 as orientações.
Aproveite e leia:
Nova Diretriz de Perioperatório da AHA: Risco Cardiovascular
O American College of Cardiology/American Heart Association Joint Committee publicou uma diretriz de manejo cardiovascular no perioperatório de cirurgias não cardíacas em setembro de 2024. Essa publicação atualizou a diretriz de 2014. Este tópico aborda os principais pontos da nova diretriz.
Ácido Acetilsalicílico (AAS) no Perioperatório
O artigo ASSURE-DES, publicado no Journal of the American College of Cardiology (JACC) em agosto de 2024, avaliou a suspensão ou manutenção do ácido acetilsalicílico como prevenção secundária no perioperatório. Este tópico aborda o ácido acetilsalicílico no perioperatório e os resultados do estudo.
Caso Clínico - AIT e Doença Sistêmica
O guia também tem espaço para casos clínicos! O caso da vez foi publicado no NEJM em 21 de abril e descreve uma mulher de 41 anos com ataque isquêmico transitório e uma doença sistêmica. Vamos ver o caso e revisar os principais pontos de aprendizagem!
Estado de Mal Epiléptico
O estado de mal epiléptico é uma emergência neurológica ameaçadora à vida. É causado por precipitantes específicos ou falha nos mecanismos de término da crise epiléptica, resultando em crises anormalmente prolongadas e com possíveis efeitos deletérios permanentes. Esse tópico revisa o diagnóstico e o manejo do estado de mal epiléptico.
Uso de Drogas Vasoativas e Albumina na Cirrose
Pacientes com cirrose podem ter complicações que necessitam de tratamento com drogas vasoativas (DVA) e albumina. Em janeiro de 2024, a American Gastroenterological Association (AGA) publicou uma atualização sobre o uso de DVA e albumina nesse contexto. Neste tópico são revisadas as recomendações para as principais descompensações de cirrose.
