Síndrome de Stevens-Johnson e Necrólise Epidérmica Tóxica
O Guia inaugura nesta edição o segmento Síndromes e Cenários, em que trazemos situações clínicas que merecem destaque. A estréia do segmento traz uma síndrome dermatológica conhecida por sua gravidade: Síndrome de Stevens-Johnson/Necrólise Epidérmica Tóxica. Este tópico aborda definição, diagnóstico e tratamento.
O que é Síndrome de Stevens-Johnson e Necrólise Epidérmica Tóxica?
Síndrome de Stevens Johnson/Necrólise Epidérmica Tóxica (SSJ/NET) são reações adversas graves a medicamentos. Ambas causam lesões mucocutâneas, descolamento epidérmico e necrose. A mortalidade pode chegar a 50%. Há também uma carga de morbidade por redução da acuidade visual por sequelas oculares, piora da saúde mental e qualidade de vida.
As duas condições fazem parte de um espectro de doença, com a distinção sendo feita pela extensão do acometimento da superfície corpórea. SSJ é definida pelo acometimento de menos que 10% da pele, já NET é caracterizada pelo acometimento de mais de 30%. Caso o paciente tenha entre 10 a 30% da superfície corpórea acometida, chama-se de SSJ/NET.
Os principais precipitantes de SSJ e NET são medicamentos. Os sintomas geralmente se iniciam entre 4 a 28 dias após a exposição. Os principais medicamentos envolvidos são alopurinol, anticonvulsivantes, antibióticos e anti-inflamatórios não esteroidais. Agentes infecciosos também são possíveis precipitantes, como Mycoplasma pneumoniae. Em alguns casos não é possível encontrar fator causal.
Uma metanálise de fevereiro de 2023, agrupando 2917 pacientes adultos e crianças de mais de 20 países, encontrou que em 86% dos casos havia uma droga culpada pelo reação cutânea. Os outros 14% englobavam causas infecciosas, desconhecidas ou quando havia mais de uma droga potencialmente causadora [1]. As sulfonamidas, como o sulfametoxazol/trimetoprim, foram as drogas mais implicadas em SSJ e NET, seguidas pelas penicilinas, cefalosporinas e quinolonas. Os macrolídeos foram os menos envolvidos com essa complicação.
Como fazer o diagnóstico?
O diagnóstico clínico de SSJ e NET é feito através do reconhecimento de lesões cutâneas compatíveis com o quadro. As lesões prodrômicas parecem um alvo com centro escurecido, evoluindo para vesículas e bolhas (figura 1).
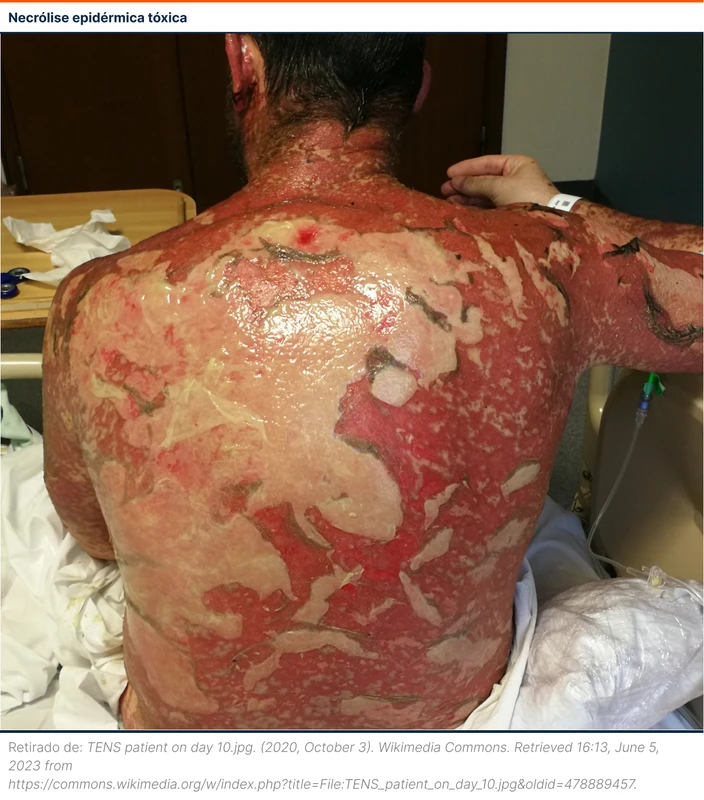
A principal diferenciação é com eritema multiforme, que também pode fazer lesões em alvo. O eritema multiforme costuma causar bordas elevadas por placas ou pústulas, ter centro eritematoso, tende a não fazer bolhas e acometimento mucoso. Em muitos casos a distinção é difícil [2]. Diferente de SSJ e NET, o eritema multiforme está relacionado à infecção por herpes simples em 90% dos casos e raramente é causado por drogas.
O sinal de Nikolsky é sugestivo de SSJ e NET e consiste no descolamento de pele após a aplicação de pressão em uma área perilesional aparentemente não envolvida. Outro achado com lógica similar é o sinal de Asboe-Hansen, representado pela extensão de uma lesão bolhosa após aplicação de pressão lateral.
O acometimento mucoso ocorre em mais de 90% dos pacientes e pode afetar boca, olhos e uretra. Uma das complicações das lesões em mucosas são as sequelas cicatriciais. Febre também pode ocorrer.
A biópsia de pele não é obrigatória, mas pode ajudar nos casos duvidosos. O achado típico é necrose de queratinócitos, podendo ter acometimento necrótico parcial ou total da epiderme.
Como é o tratamento?
O tratamento passa pela retirada imediata da droga e suporte clínico.
As opções terapêuticas para o tratamento de SSJ/NET são limitadas. Ensaios clínicos são infrequentes, com poucos pacientes e a doença tem um perfil autolimitado, tendendo a se resolver em oito dias. As intervenções mais estudadas são os imunossupressores e imunomoduladores como corticoides, etanercepte, imunoglobulina e ciclosporina. Uma revisão da Cochrane coloca o etanercepte como a terapia mais promissora, apesar do resultado ser influenciado por um único estudo [3].
Pacientes com SSJ e NET exigem um cuidado próximo de estomaterapeutas. Muitas vezes são internados em unidades de cuidados de pacientes queimados, por conta da capacidade desses setores de lidarem com casos similares. A dermatologia também deve estar envolvida no cuidado.
A pesquisa clínica atual procura identificar pacientes de alto risco para o desenvolvimento de SSJ/NET através de mapeamento genético. Um dos exemplos é a identificação do HLA-B 15:02 antes de iniciar carbamazepina, já que indivíduos com esse alelo têm maior risco de SSJ e NET quando iniciam a droga [4, 5].
Aproveite e leia:
Reações Cutâneas Graves a Antibióticos
Antibióticos, alopurinol e anticonvulsivantes são os medicamentos mais envolvidos em reações cutâneas. Uma publicação de agosto de 2024 do Journal of the American Medical Association (JAMA) avaliou o risco de reações cutâneas graves entre os principais antibióticos de uso ambulatorial. Este tópico revisa as reações cutâneas graves e os achados deste estudo.
Diretriz de Insuficiência Cardíaca AHA 2022
Em primeiro de abril foi divulgada a nova diretriz de Insuficiência Cardíaca (IC) da American Heart Association (AHA). O documento consolida várias descobertas recentes e traz nova ótica sobre pontos antigos. Aqui vão quatro tópicos de destaque do documento:
Ácido Acetilsalicílico (AAS) no Perioperatório
O artigo ASSURE-DES, publicado no Journal of the American College of Cardiology (JACC) em agosto de 2024, avaliou a suspensão ou manutenção do ácido acetilsalicílico como prevenção secundária no perioperatório. Este tópico aborda o ácido acetilsalicílico no perioperatório e os resultados do estudo.
Lesão Renal Aguda no Paciente com Cirrose
Cirrose é uma condição grave e com muitas complicações próprias do quadro. A ocorrência de lesão renal aguda (LRA) nesses pacientes tem particularidades que tornam o manejo minucioso. O New England Journal of Medicine (NEJM) trouxe uma revisão sobre o tema em 2023 e aproveitamos para revisar também aqui neste tópico.
Indicação de Hemocultura e Desabastecimento de Frascos
A empresa Becton Dickinson (BD), fabricante de frascos de hemocultura, anunciou em junho de 2024 a possibilidade de desabastecimento desse produto. A Infectious Disease Society of America (IDSA) e a Sociedade Brasileira de Infectologia (SBI) publicaram recomendações para lidar com a falta de frascos de hemocultura. Esse tópico revisa as indicações de quando coletar hemoculturas, detalhes da coleta e estratégias para minimizar o impacto do desabastecimento.
