Caso Clínico #9
O caso clínico abaixo é apresentado em partes. O negrito é a descrição do caso, as partes que não estão em negrito são os comentários. Ao final, você encontrará a resolução e os pontos de aprendizagem resumidos.
Homem de 25 anos chega ao pronto-socorro com náuseas, vômitos e soluços há uma semana. Nesse período, foi atendido em duas unidades de urgência, quando foi medicado com ondansetrona, dimenidrinato e clorpromazina. Não houve melhora do quadro e permaneceu com náuseas e diversos episódios de vômitos de aspecto amarelado, sem sangue e sem relação com refeições.
Há 15 dias desse atendimento teve mal estar e dor de garganta, quando foi prescrito amoxicilina/clavulanato por 7 dias, com melhora completa desses sintomas.
Nega febre, dor abdominal, cefaléia, perda do nível de consciência ou outros sintomas. Nega comorbidades, uso de medicamentos contínuos e uso de drogas ilícitas.
Náuseas/vômitos e soluços são dois sintomas inespecíficos, possuindo muitas causas. Por esse motivo, não são bons para guiar o raciocínio diagnóstico. Deve-se sempre procurar outros sintomas que ajudem a reduzir as possibilidades diagnósticas. Em relação à náusea, o tratamento sintomático e a hidratação devem ser priorizados antes de aprofundar a investigação.
Vários estímulos aferentes e vias eferentes são capazes de induzir vômitos. Apesar disso, o bulbo é considerado uma região importante na origem desse sintoma, especialmente no núcleo do trato solitário e área postrema. Conhecer os receptores envolvidos nos vômitos ajuda a inferir quais medicações podem ajudar no controle sintomático. Os receptores são principalmente cinco: dopaminérgico, serotoninérgico (5 HT3), colinérgico muscarínico, histaminérgico e NK1 [1].
Esquemas diagnósticos ajudam a procurar as causas de um sintoma de maneira sistemática. É possível elencar as causas seguindo fisiopatologia, anatomia, prevalência, gravidade ou conforme os sistemas orgânicos envolvidos.
O esquema diagnóstico do fluxograma 1 organiza as causas de náuseas e vômitos em quatro grupos:
- Gastrointestinal
- Endócrino-metabólico
- Neurológico
- Drogas
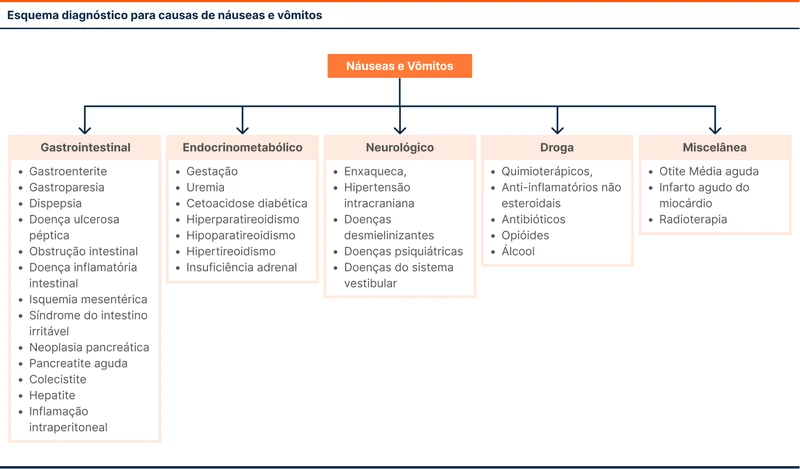
Algumas causas não se enquadram nesses grupos, compondo um quinto grupo, a miscelânea. As causas mais comuns são as gastrointestinais [2]. O tratamento de náuseas e vômitos está na Revisão 5 do Guia TdC.
Soluços são contrações involuntárias e intermitentes do diafragma e músculos intercostais acompanhadas de fechamento súbito da glote. A aferência desse sintoma ocorre pelos nervos frênico e vago e pelo sistema nervoso simpático torácico [3]. A região central que se relaciona com os soluços parece estar no bulbo, especificamente no núcleo do trato solitário e área postrema, similar a náuseas e vômitos [4, 5].
Soluços de poucos minutos ou horas têm pouca relevância clínica e não são alvo de pesquisas. Os dados sobre as causas de soluço são de soluços intratáveis, aqueles que duram mais de 48 horas, como é o caso do paciente [6]. Uma maneira de estruturar as causas de soluços é pensar anatomicamente nas doenças que acometem bulbo, sistema nervoso periférico na região torácica/esôfago-gástrica ou sem localização definida. Após localizar a área envolvida, as etiologias podem ser elencadas em vasculares, infecciosas, estruturais ou tóxico-metabólicas, conforme a fluxograma 2.
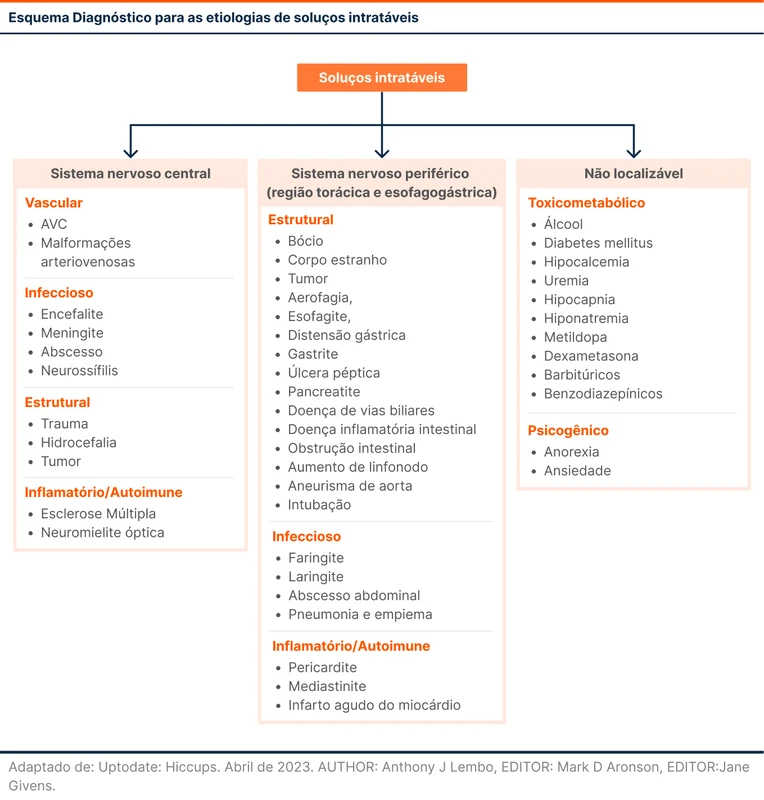
Os principais medicamentos usados para tratar soluços são baclofeno, gabapentina, metoclopramida e clorpromazina [7].
Diante de náuseas e vômitos refratárias ao tratamento sintomático, causas gastrointestinais devem ser avaliadas com exames como tomografia de abdome, endoscopia digestiva alta, hemograma, funções renal e hepática, marcadores de lesão hepática e marcadores inflamatórios.
Alguns sinais apontam para causas neurológicas, como déficits focais, sinais de irritação meníngea ou alterações visuais. Nesses casos, exames de imagem do crânio e líquor podem ser solicitados.
O exame físico inicial no pronto-socorro identificou desidratação e aparente emagrecimento. O paciente pesava 61 kg e tinha 1,90 m (IMC 17). Relatou que havia perdido peso no último mês, mas não soube quantificar a perda. Não foram encontradas alterações em sinais vitais ou no exame geral, inclusive abdominal e neurológico.
Os exames laboratoriais revelaram hemograma com linfopenia (linfócitos totais de 806), sem outras alterações. Função renal e proteína C reativa tinham valores normais. Para investigação de doenças gastrointestinais, foram solicitadas tomografia de abdome e endoscopia digestiva alta.
Perda de peso não intencional ocorre quando não é justificada por aumento do gasto calórico por exercícios ou por dieta hipocalórica intencional. Perda de peso clinicamente significativa ou síndrome consumptiva é definida como perda de mais do que 4,5 kg ou 5% do peso habitual em 6 a 12 meses. Quando isso ocorre, aumenta a probabilidade de existir uma doença subjacente, além de ser um preditor de morbidade e mortalidade [8]. O mecanismo preciso da perda de peso é desconhecido em muitos pacientes, mas representa alteração no balanço energético entre ingestão e gasto de calorias. As principais causas de perda de peso não intencional estão na tabela 1 [9].
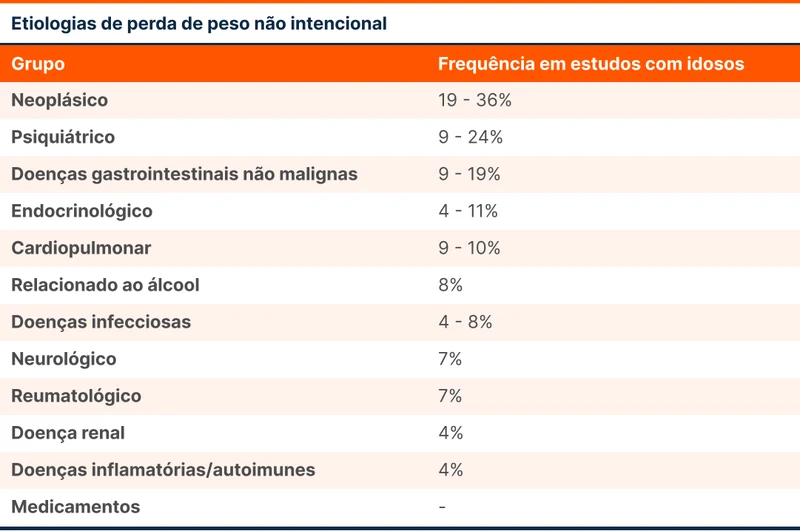
Uma forma de estruturar a investigação da perda de peso é seguir três perguntas sequenciais:
- É um câncer?
- O paciente tem alguma doença neuropsiquiátrica?
- O paciente tem alguma doença crônica grave?
Os cânceres são a principal causa de perda de peso não intencional clinicamente significativa. É mais comum encontrar como causa da perda de peso os cânceres mais frequentes como mama, próstata e pulmão. Analisando isoladamente, as que levam a perda mais acentuada de peso são as neoplasias gastrointestinais e hematológicas. Os rastreios de câncer pertinentes devem ser atualizados em pacientes em investigação de perda de peso.
Doenças neuropsiquiátricas levam a perda de peso pela redução da ingestão calórica e desnutrição. Aqui estão depressão, demências e doenças neuromusculares.
Insuficiência cardíaca, renal, hepática, doenças pulmonares e qualquer doença inflamatória crônica em fase avançada pode levar a perda de peso. Nesses casos, os diagnósticos costumam ser mais claros e são resultado de anos de processos avançados de falência orgânica.
As doenças gastrointestinais podem causar perda de peso pela redução da ingestão, pelos sintomas de náuseas, vômitos, disfagia e também pelas síndromes disabsortivas. Exemplos são as doenças orais, doença ulcerosa péptica, doença celíaca, doença inflamatória intestinal e pancreatite crônica.
Hipertireoidismo e diabetes descompensados são endocrinopatias que têm a característica de causarem perda de peso com apetite preservado ou até aumentado.
Doenças infecciosas crônicas, com destaque para HIV, hepatite C, tuberculose, parasitoses intestinais e endocardite devem ser pesquisadas. Sorologias e provas inflamatórias auxiliam na investigação desse grupo.
Linfopenia é frequentemente reversível e causada por doenças agudas. Infecções, corticoides, quimioterápicos, desnutrição, doenças autoimunes, neoplasias e quadros inflamatórios como pós operatório e trauma estão entre as principais causas de linfopenia [10]. O HIV se destaca entre as infecções virais que podem levar à diminuição da contagem de linfócitos no hemograma.
O paciente apresenta náuseas, vômitos e soluços intratáveis, o que caracteriza a síndrome da área postrema. Esses achados apontam para uma possível etiologia central. A perda de peso poderia ser decorrente do quadro gastrointestinal, mas teve início pelo menos 3 semanas antes, o que fala contra essa linha de explicação.
A investigação de doenças neurológicas que causem síndrome da área postrema envolve a solicitação de exame de imagem do crânio, a ressonância magnética melhor indicada. Para pesquisa da etiologia da perda de peso deve-se avaliar disfunções orgânicas e sorologias para infecções sexualmente transmissíveis. Tomografia de abdome e pelve e exames endoscópicos são pertinentes, já que a perda de peso vem acompanhada de náuseas e vômitos.
A tomografia de abdome e pelve e a endoscopia digestiva alta solicitadas para investigação do quadro de náuseas e vômitos estavam sem alterações. Diante da refratariedade dos sintomas e suspeita de lesão central, foi solicitada ressonância magnética de crânio que demonstrou pequeno foco de tênue hipersinal em T2 e FLAIR, localizado na porção posterior paramediana direita bulbar, na topografia do óbex bulbar. Não foi evidenciado efeito de massa ou realce pós-contraste. Demais estruturas encefálicas tinham morfologia, dimensões e intensidade de sinal normais.
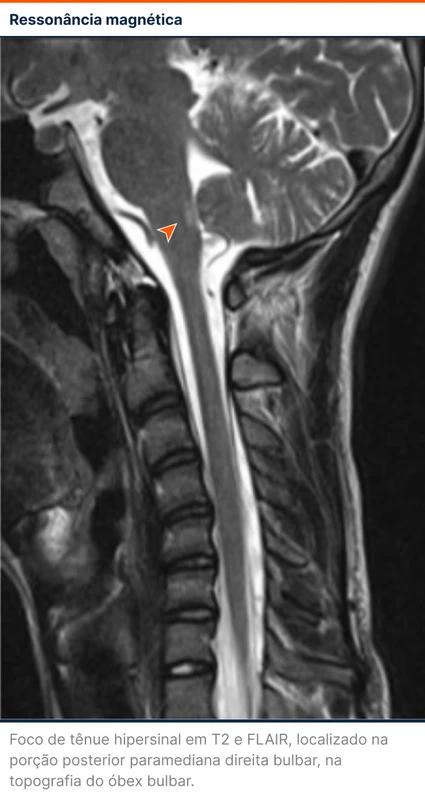
A lesão identificada na ressonância magnética indica uma doença desmielinizante. A doença desmielinizante do sistema nervoso central mais comum é a esclerose múltipla. É caracterizada por lesões em diversas regiões do sistema nervoso central levando a déficits neurológicos focais que ocorrem em épocas diferentes. Essa combinação de lesões em locais e tempos distintos leva à frase comum de que "a esclerose múltipla é uma doença disseminada no tempo e no espaço". O acometimento do nervo óptico é frequente, levando a neurite óptica. Quando os achados clínicos e radiológicos não são suficientes para o diagnóstico, a presença de bandas oligoclonais na eletroforese do líquor ajuda a fortalecer a hipótese.
Um importante diagnóstico diferencial de esclerose múltipla são as doenças do espectro da neuromielite óptica. A positividade do anticorpo anti-aquaporina 4 é específica para essa doença [11].
O quadro clínico das doenças do espectro da neuromielite óptica inclui neurite óptica, síndrome da área postrema, síndromes de tronco encefálico agudas, narcolepsia sintomática e síndromes cerebrais sintomáticas em consequência de lesões extensas levando a encefalopatia ou lesões menores que causam déficits neurológicos focais [12].
A síndrome da área postrema afasta a possibilidade de esclerose múltipla, sendo mais específica das doenças do espectro da neuromielite óptica. A área postrema parece ser a região de entrada do anticorpo anti-aquaporina 4, responsável pela fisiopatologia da doença. Essa síndrome ocorre em até 43% dos pacientes com doenças do espectro da neuromielite óptica. É uma apresentação que costuma ser mais responsiva ao tratamento com corticoide do que quadros de neurite óptica ou mielite transversa.
Os achados mais comuns nas doenças do espectro da neuromielite óptica na ressonância magnética são hiperintensidades em T2. As lesões costumam ser maiores do que na esclerose múltipla. Os critérios diagnósticos das doenças do espectro da neuromielite óptica variam de acordo com a presença ou ausência de anticorpos antiaquaporina 4 (tabela 2) [13].
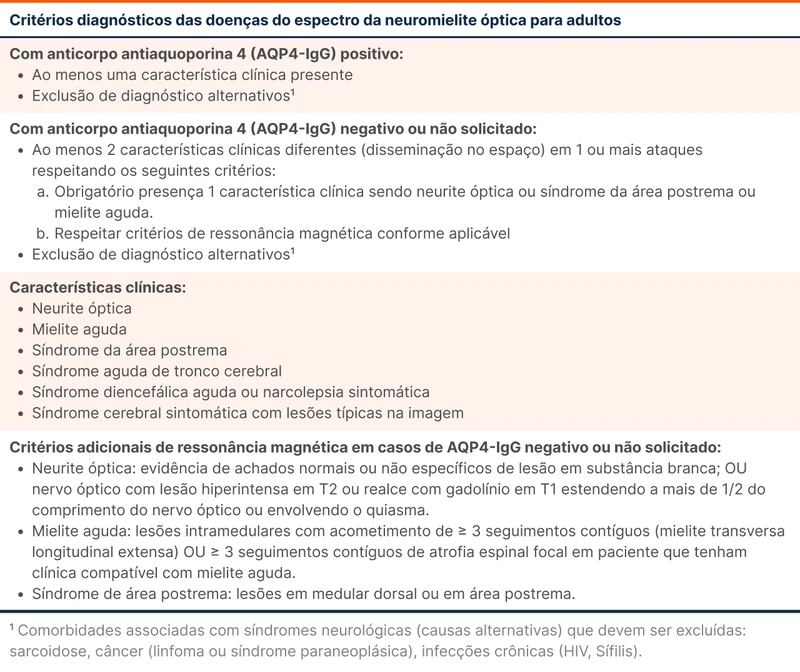
O paciente apresenta uma das características clínicas principais para diagnóstico da doença, a síndrome da área postrema. Além disso, tem achados confirmatórios na ressonância magnética, que evidenciou lesão na região. Para fechar o diagnóstico da doença, seria necessária a positividade de anticorpos antiaquaporina 4 ou, em caso de negatividade, mais uma característica clínica.
A exclusão de doenças que mimetizam o quadro é necessária para todos os casos suspeitos. Os principais diagnósticos diferenciais são sarcoidose, neoplasias (tanto como paraneoplasia como por invasão local, como no linfoma de sistema nervoso central) e infecções crônicas (especialmente HIV e sífilis).
Foi solicitado líquor que trouxe os seguintes resultados: pressão inicial aumentada (21 cmH20), 3 células/mm³ (linfocitos 80%, monócitos 17%, eosinófilos 1%, macrófago 2%), pesquisa de células oncóticas negativa, proteínas 14 mg/dL, glicose 66 mg/dL, lactato 16 mg/dL, VDRL não reagente, bandas oligoclonais negativas. Anticorpo antiaquaporina 4 negativo.
A oftalmologia não identificou neurite óptica ao exame. A ressonância magnética de toda a coluna foi realizada, sem lesões sugestivas de mielite aguda.
As sorologias para HIV, hepatites B e C e sífilis solicitadas para investigação da perda de peso e linfopenia identificaram diagnóstico novo de HIV agudo.
A hipótese diagnóstica final foi síndrome da área postrema por acometimento neurológico de infeção aguda por HIV.
Os sintomas de mal estar e dor de garganta 15 dias antes do quadro neurológico podem ser explicados por infecção aguda pelo HIV.
Além de uma síndrome similar à mononucleose, o HIV agudo pode causar manifestações neurológicas. Mais da metade dos pacientes têm cefaleia e mais de 10% têm sintomas de meningite asséptica ou encefalite, que se expressa por confusão mental e alterações do comportamento. Pode ocorrer acometimento de sistema nervoso periférico com síndrome de Guillain-Barré e mielopatias agudas [14-17]. No caso, o paciente teve uma expressão incomum da doença caracterizada na forma de síndrome da área postrema.
O diagnóstico do HIV agudo foi revisado no episódio TdC em Bolus: Como fazer o diagnóstico de HIV?
Alguns pontos de aprendizagem sobre o caso que você não pode esquecer:
- Náuseas e vômitos são sintomas inespecíficos, tendo resolução espontânea com hidratação e tratamento sintomático na maioria dos casos. Em sintomas refratários, deve-se investigar causas gastrointestinais, endocrinometabólicas ou neurológicas.
- Soluços que duram mais do que 48 horas aumentam a suspeita de doença neurológica na região bulbar.
- A Síndrome da área postrema é causada por lesões no bulbo e levam a náuseas, vômitos e soluços. Esse quadro é característico de doenças desmielinizantes do espectro da neuromielite óptica.
- A infecção aguda pelo HIV pode causar manifestações neurológicas como cefaleia, meningite asséptica, encefalite, mielopatias agudas, síndrome de Guillain-Barré e síndrome da área postrema.
Aproveite e leia:
Caso Clínico #21
Homem de 48 anos procura o pronto-socorro por diarreia e vômitos há um dia.
Estado de Mal Epiléptico
O estado de mal epiléptico é uma emergência neurológica ameaçadora à vida. É causado por precipitantes específicos ou falha nos mecanismos de término da crise epiléptica, resultando em crises anormalmente prolongadas e com possíveis efeitos deletérios permanentes. Esse tópico revisa o diagnóstico e o manejo do estado de mal epiléptico.
Encefalopatia Hepática
A encefalopatia hepática é a complicação mais frequente da hepatopatia crônica, está associada a menor sobrevivência e tem alto risco de recorrência. Esta revisão abordará a definição, apresentação clínica, fatores precipitantes e tratamento.
Caso Clínico #12
Homem de 50 anos com queixa de tontura de início súbito há 1 dia.
Piperacilina-Tazobactam e Cefepima: Uso Empírico e Riscos Associados
Piperacilina-tazobactam e cefepime são as principais opções quando há risco de infecção por bacilos gram-negativos resistentes, incluindo Pseudomonas. Existem discussões sobre a nefrotoxicidade relacionada à piperacilina-tazobactam e a neurotoxicidade do cefepima. O estudo ACORN, apresentado na IDWeek e publicado no Journal of the American Medical Association (JAMA) em outubro de 2023, avaliou esses riscos. Este tópico analisa as evidências prévias e os resultados do ACORN.

