Tromboembolismo no Paciente com Câncer
Em 2021 a American Society of Hematology publicou uma diretriz sobre tromboembolismo venoso (TEV) em pacientes com câncer [1]. Um tema comum na prática hospitalar e ambulatorial. Vamos checar as principais recomendações.
Profilaxia primária no paciente internado
Os autores sugerem que todo paciente internado com neoplasia deve realizar profilaxia para TEV. Nesse cenário, a heparina de baixo peso molecular é uma escolha melhor que a heparina não fracionada.
A discussão maior está no método da profilaxia. Uma das recomendações cita que, em pacientes com alto risco de trombose, a profilaxia medicamentosa (heparina) deve ser feita junto com a profilaxia mecânica (dispositivo de compressão pneumática). As evidências sinalizam que pode haver benefício em menor formação de trombose venosa periférica (TVP) e tromboembolismo pulmonar (TEP). Em relação à mortalidade, o benefício é pequeno ou inexistente.
A evidência para a recomendação de profilaxia combinada é escassa. Ainda faltam informações sobre a duração da profilaxia combinada e uma padronização da definição de alto risco para trombose em pacientes hospitalizados.
Em pacientes com alto risco de sangramento, a profilaxia mecânica isolada é a recomendação padrão.
Manutenção da profilaxia após a alta
O documento também sugere profilaxia primária para TEV após a alta para aqueles que realizaram procedimentos cirúrgicos abdominais ou pélvicos. Esses pacientes somam fatores de risco para TEV. Manter anticoagulação profilática por até quatro semanas pode ser benéfico quando comparado com uma anticoagulação apenas durante o tempo de internação.
A maioria dos estudos utilizou heparina de baixo peso molecular para manter a profilaxia, o que dificulta a aplicação desta conduta.
De qualquer forma, as evidências não são contundentes e o nível de incerteza dessa recomendação é alto.
Pacientes com neoplasia e TEV confirmado
Os anticoagulantes de escolha nesse cenário são os anticoagulantes orais diretos (DOAC) ou heparina de baixo peso molecular (HBPM). Ambos são melhores que a varfarina, pois possuem menor taxa de sangramento. Essa recomendação é coerente com o que já é orientado pela European Society of Cardiology (ESC) na diretriz de 2019 [2].
A maior ressalva aos DOAC são os pacientes com neoplasia gastrointestinal, já que podem ter maior risco de sangramento.
TEP incidental ou subsegmentar
Em pacientes com neoplasia, existe recomendação de tratar TEP mesmo que seja subsegmentar ou incidental. Essa conduta também está de acordo com a diretriz da ESC de 2019, onde eles sugerem tratar TEP subsegmentar nos seguintes cenários:
- Neoplasia ativa
- Múltiplos TEP
- Pacientes hospitalizados
- Presença de TVP associado.
Pela ESC, pacientes com TEP incidental devem ser sempre tratados. A exceção são os casos de TEP subsegmentar, que devem ser tratados se entrarem em algum critério acima. Essas recomendações do ESC podem ser encontradas no material suplementar do guideline.
Profilaxia primária no ambulatório
O painel recomenda a busca ativa de pacientes ambulatoriais com neoplasia em tratamento que possuam alto risco para trombose. Esse grupo pode se beneficiar de profilaxia primária com os DOAC. Os únicos estudados nesse contexto foram apixabana e rivaroxabana. O método para definir se o risco de trombose é elevado em pacientes ambulatoriais pode ser o escore de Khorana (tabela 1).
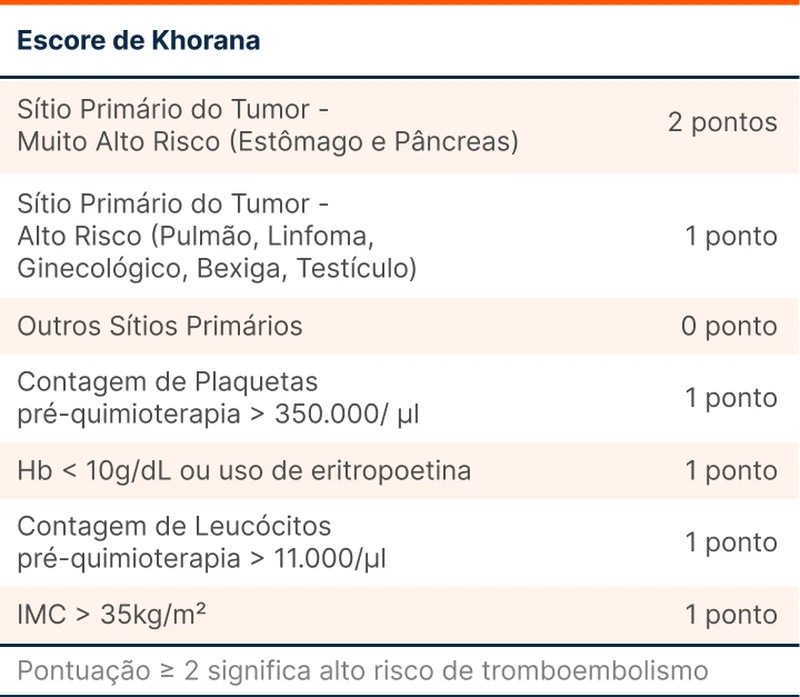
O Khorana é um dos mais famosos modelos preditores de risco de tromboembolismo venoso, identificando pacientes de alto risco quando a pontuação é ≥ 2. Um dos problemas desse escore é que no estudo de validação inicial, os pacientes com neoplasia renal e neoplasia de sistema nervoso central foram sub-representados. Por isso, apesar de ser estabelecido que essas neoplasias possuem maior risco de tromboembolismo venoso, elas não entraram no escore original.
Antes de aplicar essa conduta, é importante ponderar se há alto risco de sangramento. De maneira geral, o uso da varfarina não é recomendado nesse cenário. Há maior taxa de sangramento com esse medicamento, o que desequilibra o risco/benefício.
Aproveite e leia:
Hepatite Alcoólica
O álcool é uma das principais causas de doença hepática no mundo. Em dezembro de 2022, o New England Journal of Medicine (NEJM) publicou uma revisão de hepatite associada ao álcool trazendo novos conceitos sobre estratificação de risco e tratamento dessa patologia. Neste tópico revisamos esse tema.
Interpretação do Base Excess
A Intensive Care Medicine publicou nesse ano um artigo rápido sobre Base Excess, explorando suas origens, nomenclatura, usos e armadilhas. Trouxemos isso tudo para você nesse tópico.
Profilaxia de Hemorragia Digestiva Alta em Uso de Anticoagulação Oral
O American Journal of Medicine publicou em junho de 2022 uma revisão sistemática sobre a associação de terapia anti-secretora com hemorragia digestiva alta em pacientes em anticoagulação oral. Vamos ver o que o estudo encontrou e revisar o tema.
Atualização sobre Inibidores do Sistema Renina-Angiotensina-Aldosterona no Perioperatório
O estudo Stop-or-Not, publicado no Journal of American Medical Association (JAMA) em agosto de 2024, motivou uma nova visita ao tema sobre manejo de inibidores do sistema renina-angiotensina-aldosterona no perioperatório. Este tópico aborda os resultados do estudo.
Manejo Medicamentoso no Perioperatório
Em agosto de 2022, ocorreu o congresso da European Society of Cardiology (ESC) e foi apresentada a nova Diretriz de Avaliação Perioperatória para cirurgias não cardíacas. Vamos aproveitar para revisar o manejo medicamentoso no perioperatório e comentar as principais atualizações.
