Revisão de Adenoma de Hipófise
Adenomas de hipófise são a causa mais comum de massas na sela túrcica, muitas vezes descobertos incidentalmente em ressonâncias de crânio. Em abril de 2023 o Journal of American Medical Association (JAMA) publicou uma revisão sobre adenomas de hipófise [1]. Este tópico revisa a apresentação clínica, o diagnóstico e o tratamento dessa condição.
Apresentação clínica
Os adenomas de hipófise (AH) são as neoplasias mais comuns da sela túrcica. A prevalência de AH clinicamente aparente na população geral é de aproximadamente 1 em cada 1100 pessoas. Esses tumores podem ser funcionantes - com secreção autônoma de hormônios - e não funcionantes. Eles são classificados em macro (≥ 10mm) e microadenomas (< 10mm). Os macroadenomas correspondem a 48% dos tumores [1].
Os tumores não funcionantes causam sintomas por compressão de estruturas, o que ocorre em 30% dos casos. O efeito de massa pode causar sintomas neurológicos ou deficiências hormonais por comprometimento do tecido hipofisário normal. Dentre os AH funcionantes, os sintomas podem ocorrer também pela produção hormonal, e são quatro tipos principais:
- Prolactinoma - mais prevalente (53% dos casos)
- Somatotrofinoma - adenomas produtores de GH (12%)
- Corticotrofinoma - adenomas produtores de ACTH (4%)
- Tirotrofinoma - tumores secretores de TSH (1%)
O prolactinoma é a causa mais comum de hiperprolactinemia. Em um estudo multicêntrico brasileiro com 1.234 indivíduos com hiperprolactinemia, os prolactinomas foram responsáveis por 56% dos casos, seguidos pela hiperprolactinemia induzida por drogas (14%) e a macroprolactinemia (9%). AH não funcionantes foram responsáveis por 6% dos casos [2].
Pessoas com hipopituitarismo devido a adenomas hipofisários têm um aumento de aproximadamente duas vezes na mortalidade por todas as causas em comparação com a população em geral (taxas absolutas não disponíveis) [3].
Quando há efeito de massa secundário aos macroadenomas, pode ocorrer cefaleia (17-75% dos pacientes), alteração de campo visual (18-78%) ou hipopituitarismo (34-89%) [4]. A alteração mais comum do campo visual é a hemianopsia temporal bilateral. Entre 4% e 10% dos pacientes apresentam apoplexia hipofisária, que consiste em hemorragia súbita dentro do tumor, caracterizada por cefaléia intensa e alteração no campo visual de início hiperagudo.
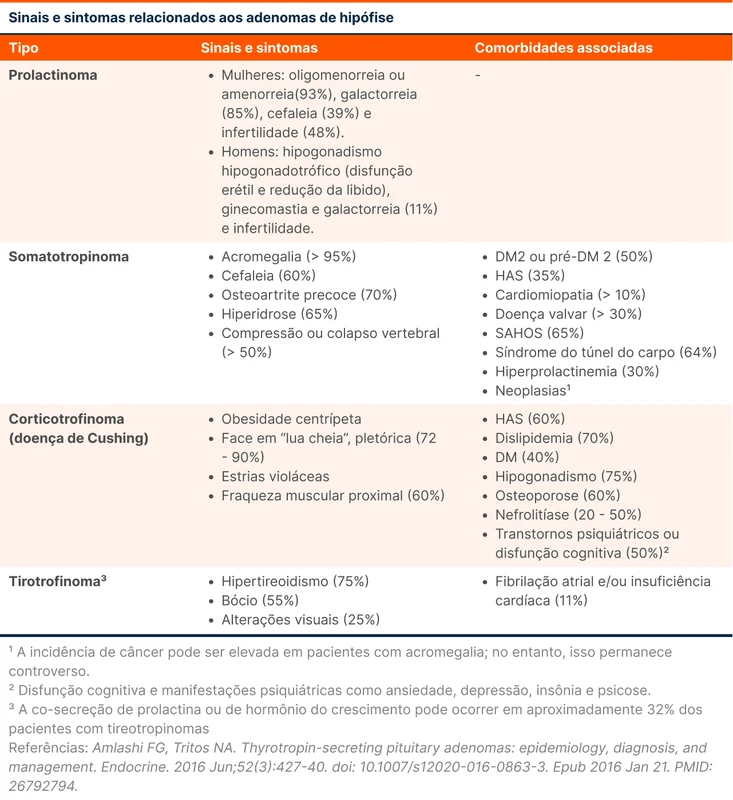
Os principais sintomas relacionados ao excesso de hormônios em cada AH funcionante estão descritos na tabela 1.
Diagnóstico
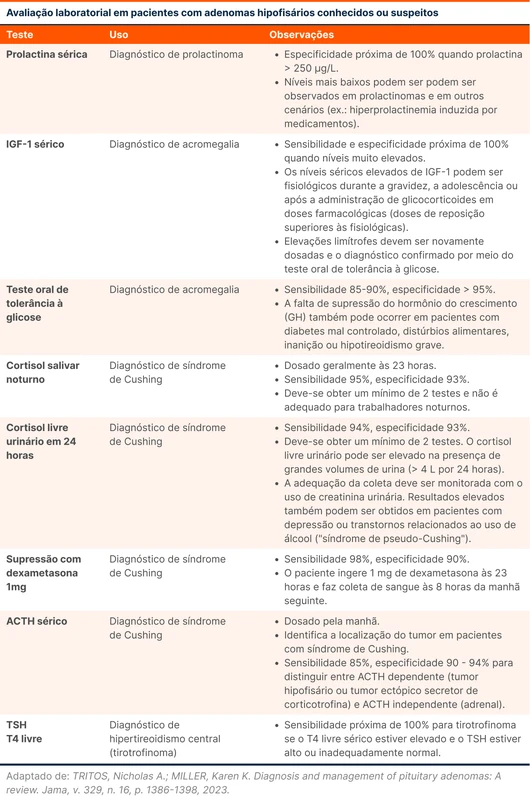
Todos os pacientes com AH devem realizar avaliação laboratorial e neuroimagem. Sugere-se a dosagem de prolactina sérica, IGF-1, ACTH e do cortisol livre na urina de 24 horas. Os exames complementares estão listados na tabela 2.
A ressonância magnética (RM) de sela túrcica com contraste define o tamanho e as características do AH. Quando há contraindicação à RM, a tomografia pode ser utilizada nesta avaliação [5]. Veja exemplos de imagem de macroadenoma na ressonância.
Prolactinoma
Por ser o tumor mais prevalente, recomenda-se sempre a dosagem da prolactina sérica. A secreção de prolactina é proporcional ao tamanho do tumor e o diagnóstico é definido quando a prolactina sérica é > 250 μg/L [6].
Quando há valores de prolactina < 200 μg/L, deve-se pensar em outras causas de hiperprolactinemia:
- Medicamentos: antipsicóticos (risperidona, haloperidol), antidepressivos tricíclicos, opióides, metoclopramida
- Gravidez
- Hipotireoidismo primário
- Síndrome de ovário policístico
- Doença renal crônica
- Cirrose
Para estabelecer que a hiperprolactinemia é causada por um medicamento, este deve ser suspenso durante 3 a 4 dias, se for seguro fazê-lo, e a prolactina pode ser medida novamente. A normalização da prolactina sérica confirma o diagnóstico de hiperprolactinemia induzida por fármacos. Se a medicação não puder ser suspensa, como no caso de antipsicóticos ou antidepressivos, é aconselhável realizar a neuroimagem para descartar um prolactinoma.
A secreção de prolactina é inibida pela dopamina produzida pelo hipotálamo. Alguns adenomas comprimem a haste hipofisária, o que prejudica a liberação de dopamina. Isso resulta em menos ação da dopamina, aumentando a prolactina. Esse é o motivo de alguns AH não funcionantes causarem hiperprolactinemia. Nesses pacientes, espera-se uma prolactina sérica < 150 μg/L.
Tratamento
Cirurgia com acesso transesfenoidal é o tratamento de primeira escolha para os AH que requerem tratamento, exceto o prolactinoma [6]. Apesar de menos frequente, a craniotomia pode ser necessária para ressecar um tumor grande, invasivo e/ou agressivo.
No AH não funcionante a cirurgia geralmente é indicada quando há efeito de massa, tamanho > 10 mm, compressão do quiasma óptico ou crescimento do tumor (se inicialmente assintomático) [4, 7].
As complicações mais comuns são fístula liquórica, hemorragia e meningite e ocorrem em até 1% dos pacientes [4, 7].
Prolactinoma
Cabergolina e bromocriptina são agonistas da dopamina. Esses medicamentos são o tratamento de escolha em pacientes com prolactinoma e em pacientes com hiperprolactinemia idiopática sintomática ou com possibilidade de gravidez.
As opções para tratamento são:
- Cabergolina: 0.5 a 2 mg/semana por via oral
- Bromocriptina: 2.5 a 10 mg/dia por via oral
Em uma metanálise de 2012 que comparou as duas drogas, a cabergolina foi associada a uma menor probabilidade de hiperprolactinemia persistente (RR 2,88; IC 95% 2,20-3,74), oligomenorreia (RR 1,85; IC 95% 1,40-2,36) e galactorreia (RR 3,41; IC 95% 1,90-5,84) [8].
Pacientes com macroprolactinoma precisam de seguimento oftalmológico regular com avaliação do campo visual. Na gravidez, a avaliação deve ser trimestral para detectar um crescimento clinicamente significativo do tumor [9].
A terapia é mantida indefinidamente nos indivíduos cujo AH não regrediu completamente. A suspensão do tratamento por ser tentada nas pessoas que atingem normoprolactinemia e regressão completa do tumor após pelo menos 2 anos de tratamento.
Os efeitos adversos mais comuns são náuseas, vômitos, cefaleia, tontura e hipotensão ortostática. Esses sintomas são mais frequentes no pacientes em uso de bromocriptina [8]. Os agonistas da dopamina devem ser evitados em indivíduos com antecedentes de transtorno de controle dos impulsos ou psicose, pois esses eventos foram reportados em 8-25% em uso das pessoas em uso dessas medicações.
Quando os pacientes têm contraindicação ou não respondem ao tratamento medicamentoso, eles são candidatos à cirurgia transesfenoidal [6]. A radioterapia é indicada para pacientes com tumores agressivos ou prolactinomas malignos, não responsivos aos agonistas dopaminérgicos e à cirurgia [10].
Aproveite e leia:
Semaglutida para Prevenção Cardiovascular Secundária
A semaglutida reduz eventos cardiovasculares em pacientes com diabetes. Será que essa droga é capaz de reduzir esses desfechos em pacientes de alto risco sem diabetes, porém com obesidade ou sobrepeso? Essa foi a pergunta que o estudo SELECT, publicado no New England Journal of Medicine em novembro, tentou responder. Esse tópico revisa o que existe para prevenção secundária e traz os resultados do estudo.
Consenso de Emergências Hiperglicêmicas
Um novo consenso internacional de emergências hiperglicêmicas foi publicado em agosto do 2024 pela American Diabetes Association (ADA), European Association for the Study of Diabetes (EASD), American Association of Clinical Endocrinology (AACE) e outras sociedades. Publicado originalmente em 2001 e atualizado pela última vez em 2009, o documento agora incorpora os avanços mais recentes para o manejo dessas condições. Este tópico revisa aspectos práticos no diagnóstico e manejo da cetoacidose diabética e estado hiperglicêmico hiperosmolar.
Tirzepatida: novo medicamento para obesidade
A World Obesity Federation estima que em 2030 haverá 1 bilhão de pessoas com obesidade no mundo. Em junho de 2022, foi publicado no New England Journal of Medicine o artigo SURMOUNT-1, que estudou a tirzepatida e atingiu resultados importantes no tratamento da obesidade. Aqui revisamos os medicamentos para obesidade e trazemos essa nova evidência.
Atualização KDIGO 2022 de Manejo de Diabetes na Doença Renal Crônica
Em novembro de 2022, o Kidney Disease Improving Global Outcomes (KDIGO) publicou uma diretriz sobre manejo de diabetes mellitus em pessoas com doença renal crônica. Dividimos os principais pontos práticos dessa atualização em três categorias: medicações de primeira linha, controle glicêmico e controle de proteinúria.
Controle de Glicemia no Paciente Internado
Hiperglicemia hospitalar está associado a piores desfechos e maior risco de complicações. Em julho de 2024, a Sociedade Brasileira de Diabetes (SBD) publicou uma diretriz com recomendações práticas sobre hiperglicemia em pacientes não críticos no hospital. A Society of Critical Care Medicine (SCCM) também trouxe atualizações sobre metas e indicações do controle glicêmico no paciente crítico. Este tópico aborda o controle de glicemia no paciente internado.
