Caso Clínico #12
O caso clínico abaixo é apresentado em partes. O negrito é a descrição do caso, as partes que não estão em negrito são os comentários. Ao final, você encontrará a resolução e os pontos de aprendizagem resumidos.
Homem de 50 anos vem ao pronto socorro por tontura há um dia. O início da queixa foi súbito, com sensação de rotação há aproximadamente 24 horas. Refere náuseas, dois episódios de vômitos e dificuldade ao caminhar com tendência a queda. Informa sensação de movimento rotatório contínuo, pior ao movimentar a cabeça.
O paciente é natural e procedente de São Paulo. Possui hipertensão arterial sistêmica e diabetes mellitus tipo 2. Utiliza enalapril e metformina. Ex-tabagista com carga tabágica de 40 anos-maço, abstêmio há 5 anos.
O primeiro passo é caracterizar a queixa de tontura como vertigem ou não. Uma ferramenta útil é pedir ao paciente para descrever a sensação sem usar a palavra “tontura”. A queixa de vertigem é relatada como sensação de movimento do paciente ou do meio à sua volta. O objetivo é diferenciar principalmente das queixas de tontura por lipotimia e pré-síncope, que tem uma abordagem diferente.
Após definir a queixa como vertigem, deve-se identificar qual das síndromes vestibulares o paciente possui. O tempo dos sintomas e os fatores desencadeantes auxiliam a distinguir as síndromes vestibulares.
O tempo ajuda a classificar uma síndrome vestibular em dois grupos:
- Síndrome vestibular episódica
- Síndrome vestibular aguda
A síndrome vestibular episódica é caracterizada por episódios de vertigem com duração de segundos a minutos. A presença ou ausência de um desencadeante posicional para essa síndrome vai dividi-la em duas: vertigem posicional ou episódios recorrentes de vertigem (quando não há desencadeante posicional).
A vertigem posicional ocorre quando o paciente modifica a posição da cabeça, seja através de mudança de postura ou apenas ao movimento da cabeça. A vertigem posicional paroxística benigna (VPPB) é a principal representante desse grupo. Veja mais sobre VPPB neste tópico.
Episódios recorrentes de vertigem sem a característica posicional costumam durar mais que os episódios de VPPB e têm outros diagnósticos diferenciais. As principais hipóteses aqui são doença de Menière e enxaqueca vestibular. Vertigem recorrente também pode ter causas vasculares, como ataques isquêmicos transitórios. Alguns desencadeantes podem ser pistas para diagnósticos incomuns, como vertigem por tosse/Valsalva (fenômeno de Tullio, sugerindo fístula perilinfática) e hiperventilação (schwannoma).

A síndrome vestibular aguda é caracterizada por episódios de vertigem com início agudo e duração de horas a semanas. Nessa situação, o objetivo é diferenciar uma doença periférica, como a neurite vestibular, de uma doença central, como acidente vascular cerebral (AVC) de tronco.
Deve-se ter cautela para não confundir uma vertigem aguda agravada pela movimentação da cabeça com vertigens episódicas posicionais. A maior parte das vertigens piora ao movimentar a cabeça. Nas vertigens episódicas o paciente fica assintomático entre os episódios e mudança de posição faz a vertigem surgir.

O paciente se enquadra em uma síndrome vestibular aguda. Deve-se agora diferenciar a causa em central ou periférica. A principal ferramenta para realizar essa diferenciação é o exame neurológico direcionado.
Os sinais vitais mostravam pressão arterial de 120/80 mmHg em decúbito, 118/78 mmHg em pé, frequência cardíaca 80 bpm em ritmo regular, eupneico com saturação de oxigênio de 98% em ar ambiente.
Ao exame neurológico: apresenta instabilidade de marcha com lateropulsão para direita. Queda preferencial para direita no teste de Romberg. Manobra de impulso cefálico alterada à direita e rotação para a direita ao teste de Fukuda. Não apresenta desalinhamento do olhar e apresenta nistagmo espontâneo com fase rápida para esquerda em todas as posições do olhar, mais intenso ao olhar para a esquerda.
Força, sensibilidade e demais nervos cranianos sem alterações.
A pesquisa de alterações posturais da pressão arterial faz parte da investigação do paciente com tontura. O paciente não apresenta esse componente.
Algumas manobras realizadas no contexto de vertigem são específicas e auxiliam a entender a causa dos sintomas. Marcha com lateropulsão indica a tendência de desviar a marcha para um dos lados. Nas labirintopatias, o paciente tende a ter lateropulsão para o lado acometido, como se o lado saudável empurrasse para o outro lado.
O teste de Romberg avalia o controle sensório motor da ortostase ao pedir para o paciente ficar em pé com os olhos fechados e abertos. Existem três componentes envolvidos nesse controle: visão, propriocepção e função vestibular. Ao fechar os olhos, pacientes com vestibulopatias unilaterais tendem a cair para o lado acometido. Quando ao fechar os olhos a queda ocorre para os dois lados sem preferência, a suspeita é doenças que interferem na propriocepção. Em doenças do cerebelo, não há diferença entre olhos fechados e abertos, ocorrendo instabilidade nas duas situações.
O teste de Fukuda avalia a integração vestíbulo-espinhal. Nessa manobra, o paciente fica de pé e de olhos fechados e levanta os joelhos alternadamente, como se estivesse marchando sem sair do lugar. Em vestibulopatias unilaterais, o paciente vai lentamente rotacionando para o lado acometido.
O teste do impulso cefálico, a avaliação do nistagmo e a pesquisa de desalinhamento ocular fazem parte do protocolo HINTS (Head Impulse, Nystagmus e Test of Skew). Essa sequência deve ser aplicada em pacientes com vertigem aguda em vigência de sintomas no momento do exame e sem outras alterações no exame neurológico. O objetivo é identificar alterações sugestivas de causas centrais. Se existir qualquer outra alteração ao exame neurológico (disartria, síndrome de Horner, hemiparesia) está indicada a internação hospitalar para investigação de causas centrais.
Em seu estudo de validação, o HINTS teve sensibilidade maior que a sequência de difusão da ressonância magnética para detecção de AVCs de tronco quando o exame era realizado por especialistas [1]. Isso ocorre porque o tronco encefálico é uma estrutura densa em fibras nervosas e com menor densidade de corpos celulares quando comparada ao córtex, sendo mais resistente à isquemia. Assim, em fases agudas, a ressonância pode não mostrar sinais de isquemia.
A primeira etapa da avaliação do HINTS é o teste do impulso cefálico (head impulse). O paciente deve ser orientado a manter os olhos abertos e fixar o olhar em algum ponto do rosto do examinador enquanto são realizadas rotações súbitas da cabeça de cerca de 15º. O paciente deve manter o olhar no ponto orientado durante todos os movimentos. Essa habilidade depende de ambos os nervos vestíbulo-cocleares, estando alterado em causas periféricas de vertigem. A alteração consiste na necessidade de realizar movimentos oculares de correção (sacadas de correção). Em causas centrais ele pode estar normal ou alterado.
A próxima etapa é a avaliação do nistagmo. O nistagmo é um distúrbio da fixação do olhar em que ocorrem movimentos oculares involuntários. O nistagmo tem uma fase rápida e uma fase lenta.
Nistagmo característico de lesão periférica obedece às leis de Alexander, que são:
- O nistagmo não modifica a direção das fases de acordo com a posição do olhar.
- É mais intenso ao olhar para o lado da fase rápida.
- É menos intenso ao olhar para o lado da fase lenta.
Outro aspecto é que os nistagmos periféricos são sempre horizontais. Já o nistagmo característico de lesões centrais é evocado pelo olhar. Isso significa que a fase rápida do nistagmo muda de acordo com a posição do olhar (nistagmo multidirecional). Além disso, pode assumir qualquer direção, não somente horizontal como nos periféricos.
A última etapa é a avaliação do test of skew ou desalinhamento vertical do olhar. A presença de desalinhamento vertical do olhar é um indicativo de lesões centrais por desbalanceamento das funções vestibulares que mantém o olhar alinhado. A avaliação de skew deve ser realizada com o paciente em posição sentada, pois ao deitar, essa alteração pode ser amenizada ou até mesmo sumir. Uma das maneiras de procurar o desalinhamento é cobrir e descobrir os olhos alternadamente, em busca de correções na posição dos olhos.
Após a avaliação do HINTS, a suspeita de causa central surge se o paciente tiver qualquer um dos critérios abaixo:
- Teste do impulso cefálico normal
- Nistagmo com mudança na fase rápida
- Presença de desalinhamento vertical do olhar
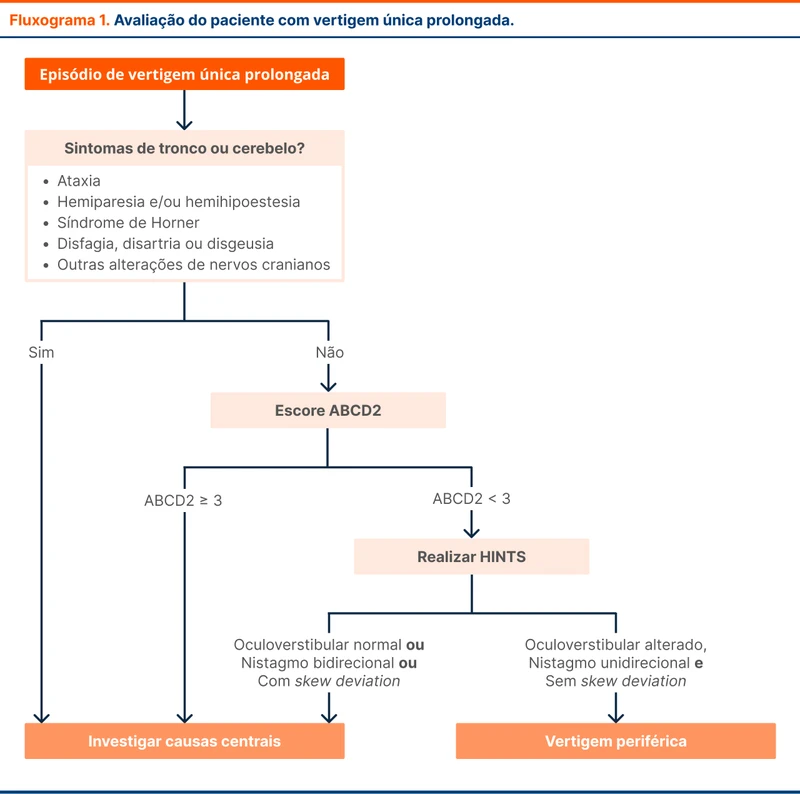
O paciente tem o exame HINTS compatível com vestibulopatia de causa periférica, assim como o teste de Fukuda e Romberg. Porém, apresenta fatores de risco para AVC, como hipertensão, diabetes e história de tabagismo.
Uma ferramenta recomendada para estimar os riscos de AVC é a escala ABCD2. Pacientes com síndrome vestibular aguda e ABCD2 de três ou mais devem ser avaliados para causas vasculares de vertigem. Outros fatores de risco como presença de fibrilação atrial e AVC prévio devem ser levados em consideração.
O passo seguinte na suspeita de causa vascular é a avaliação de aterosclerose da circulação posterior (artérias vertebrais e basilar) com angiotomografia arterial de vasos cervicais e intracranianos ou avaliação ultrassonográfica com Doppler. Em caso de alteração vascular, deve-se prosseguir com avaliação por ressonância magnética. A preferência por ressonância magnética nesse cenário é pela melhor visualização das estruturas da fossa posterior (tronco encefálico e cerebelo).
O paciente foi internado para investigação e exclusão de causas centrais de vertigem. Na tomografia de crânio não havia alterações e na angiotomografia não havia estenoses em circulação vertebrobasilar. O exame de ressonância magnética não mostrava alterações.
O diagnóstico final foi de neurite vestibular. O paciente recebeu alta após investigação com prescrição de prednisona 60 mg por cinco dias seguida de desmame gradual por cinco dias e encaminhamento para fisioterapia para reabilitação.
A neurite vestibular ou vestibulopatia unilateral aguda é a terceira causa mais comum de vestibulopatia periférica. Se apresenta como uma síndrome vestibular aguda caracterizada por vertigem contínua; nistagmo espontâneo unidirecional; náuseas e vômitos; desequilíbrio com tendência a quedas para o lado acometido.
O exame clínico apresenta sinais de vestibulopatia unilateral, com alteração nos testes de impulso cefálico e teste de Romberg. Não deve haver sinais neurológicos que sugiram acometimento central.
O diagnóstico de neurite vestibular é de exclusão, após afastadas causas centrais e outras causas periféricas de vestibulopatia. A principal teoria de etiologia é relacionada à reativação da infecção pelo herpesvírus tipo 1 (HSV1), mas ainda sem evidências definitivas.
O tratamento com corticosteroides acelera a recuperação da função vestibular [2]. O tratamento sintomático pode ser realizado sempre pelo menor tempo possível (dois a três dias). As principais opções são os anti-histamínicos (dimenidrinato, meclizina).
Os pacientes geralmente melhoram gradualmente dentro de duas semanas e ficam assintomáticos em condições estáticas (sem movimentação da cabeça) entre três a cinco semanas. Pacientes podem permanecer com sintomas ao movimento por mais tempo e se beneficiam de reabilitação vestibular prolongada. A taxa de recorrência é baixa (2-11%).
Alguns pontos de aprendizagem sobre o caso que você não pode esquecer:
- A queixa de vertigem é dividida em síndrome vestibular episódica e síndrome vestibular aguda. Essa diferenciação se faz com o tempo de duração e recorrência do sintoma.
- O exame de imagem é imprescindível na suspeita de causas vasculares ou traumáticas, porém muitas vezes pode ser inconclusivo. Na ausência de esclarecimento após tomografia de crânio sem contraste, outros exames de imagem devem ser considerados (tomografia com contraste, angiotomografia e ressonância magnética de crânio).
- Pacientes com síndrome vestibular aguda devem ser avaliados para causas centrais através de: pesquisa de outros sinais neurológicos, ABCD2 e teste de HINTS.
- Para o paciente com síndrome vestibular aguda ser conduzido como uma neurite vestibular, deve preencher todos os critérios de HINTS para causa periférica. A desobediência a qualquer um dos critérios deve levar à procura de lesões centrais.
- Exames para investigar causas centrais são angiotomografia de circulação posterior para avaliar aterosclerose arterial e ressonância magnética para acometimento parenquimatoso.
- O tratamento de neurite vestibular envolve corticoterapia e fisioterapia. O uso de sintomáticos pode ser feito por poucos períodos.
Aproveite e leia:
Consenso de Intoxicação por Paracetamol
O paracetamol é um analgésico e antitérmico comum e seguro em doses terapêuticas habituais. As doses supra terapêuticas podem causar lesão hepática grave, sendo uma importante causa de insuficiência hepática aguda. Em agosto de 2023, o Journal of the American Medical Association (JAMA) publicou o consenso americano e canadense para manejo dessa intoxicação. Este tópico revisa o tema e traz as principais informações deste consenso.
Tratamento de Lombalgia Aguda
Lombalgia não específica é comum e autolimitada na maioria dos casos. Dor intensa ou persistente exige tratamento sintomático e o papel dos opióides no manejo ainda gera dúvidas. Em julho de 2023, foi publicado um estudo no Lancet sobre o uso dessas medicações em pacientes com dor lombar. Este tópico revisa as estratégias terapêuticas para lombalgia aguda e traz os resultados do artigo.
Hipomagnesemia
Hipomagnesemia é um distúrbio eletrolítico comum, podendo ocorrer em até 10% dos pacientes em enfermaria e 65% daqueles em terapia intensiva. Um estudo publicado em 2023 revisou estratégias de reposição intravenosa de magnésio. Este tópico foca na avaliação e tratamento da hipomagnesemia e traz os resultados do estudo
Nova Diretriz de Hemorragia Digestiva Baixa
O Colégio Americano de Gastroenterologia (ACG) publicou em 2023 uma nova diretriz sobre hemorragia digestiva baixa. Esse tópico resume as principais recomendações desse documento, que atualiza a última diretriz de 2016.
Manobras para Tratamento de Vertigem Posicional Paroxística Benigna
A vertigem posicional paroxística benigna (VPPB) é o distúrbio vestibular periférico mais comum. O tratamento é feito com manobras de reposicionamento. Em junho de 2023, um estudo do Journal of the American Medical Association - Neurology (JAMA Neurology) comparou duas manobras para o tratamento da doença. Este tópico revisa a doença e traz detalhes do estudo.
