Caso Clínico #13
O caso clínico abaixo é apresentado em partes. O negrito é a descrição do caso, as partes que não estão em negrito são os comentários. Ao final, você encontrará a resolução e os pontos de aprendizagem resumidos.
Mulher de 29 anos, branca, busca o pronto-socorro por febre persistente durante uma semana. Informa também lesões cutâneas presentes há seis meses. Familiares relataram declínio cognitivo há duas semanas, acompanhado de letargia e desorientação no tempo e no espaço.
A paciente teve uma gestação com parto há um ano. O recém-nascido tinha peso adequado às 34 semanas de gestação. Durante a gravidez, apresentou pré-eclâmpsia com proteinúria. Após o parto, desenvolveu tromboembolismo venoso, que foi tratado com varfarina por sete meses. Além disso, teve cardiomiopatia periparto, com fração de ejeção de 38% e hipocinesia difusa no ultimo ecocardiograma.
A paciente está em uso de anlodipino 10 mg/dia, enalapril 20 mg 12/12 h, furosemida 40 mg/dia, espironolactona 25 mg/dia e carvedilol 25 mg 12/12 horas.
Ao exame físico: pressão arterial de 129/87 mmHg, frequência cardíaca de 108 batimentos por minuto, temperatura axilar de 39,0 °C, tempo de enchimento capilar < 3 segundos, saturação de oxigênio de 94% em ar ambiente e escore de Glasgow de 14 (ocular 4, verbal 4 e motor 6). Apresentava ecolalia e bradipsiquismo. Os exames respiratório, cardíaco e abdominal não revelaram anormalidades. No exame articular, havia dor à palpação de punhos, tornozelos e joelhos, sem evidência de artrite. As lesões de pele eram eritematosas e purpúricas, algumas com crostas, em mãos e dedos. Além disso, notava-se um eritema malar.
A paciente apresenta várias síndromes que podem orientar a investigação clínica. Destaca-se o quadro febril com disfunção do sistema nervoso, representado pelo estado confusional. Além disso, ocorrem também lesões cutâneas e poliartralgia inflamatória.
Febre com disfunção orgânica sempre deve levar a suspeita de sepse. Essa suspeita deve levar a algumas condutas:
- Antibioticoterapia empírica considerando focos prováveis
- Infusão de cristalóide
- Pesquisa de outras disfunções
- Coleta de lactato
- Coleta de culturas
Considerando a hipótese infecciosa, em uma paciente jovem sem comprometimento cognitivo prévio, é mais provável um foco dentro do sistema nervoso. Encefalopatia por um foco infeccioso fora do sistema nervoso central, como urinário ou pulmonar, é mais comum em idosos, especialmente com algum grau de comprometimento cognitivo prévio.
A paciente já possui uma disfunção orgânica crônica, uma cardiomiopatia com fração de ejeção reduzida. Qualquer insulto agudo tem o potencial de acentuar disfunções crônicas. Porém, a perfusão periférica adequada e a normalidade do tempo de enchimento capilar e da pressão arterial tornam menos provável essa hipótese.
Existem outras possibilidades que podem explicar inteiramente o quadro ou ocorrerem associadas a uma infecção. Dentre elas, destacam-se distúrbios eletrolíticos, endocrinopatias e doenças autoimunes, em especial o lúpus eritematoso sistêmico (LES).
Devido à possibilidade de sepse, foram solicitados exames laboratoriais (tabela 1) e culturas (hemocultura e urocultura). A paciente recebeu expansão volêmica e ceftriaxone.
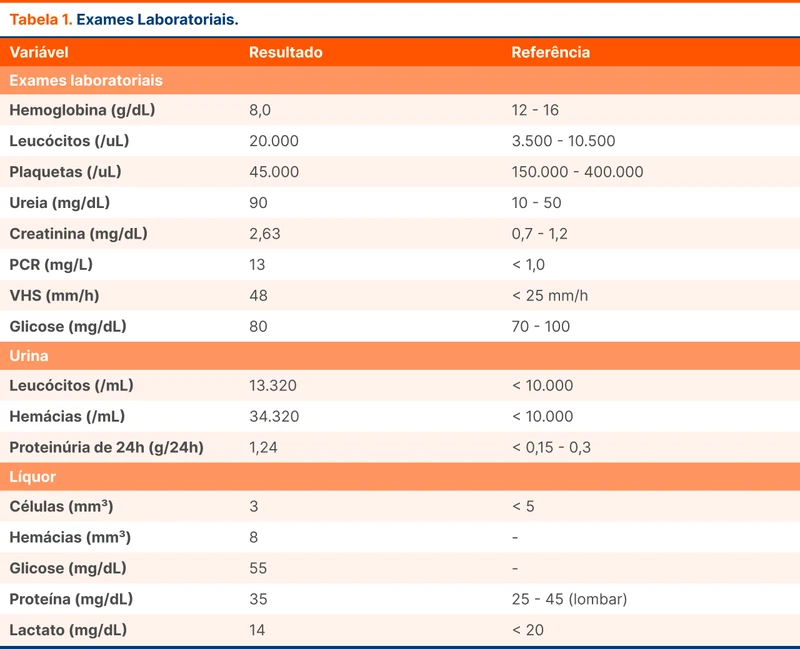
Foram realizados punção lombar, angiorressonância magnética e eletroencefalograma. A análise do líquor está descrita na tabela 1. A pressão de abertura era normal e não foram evidenciadas bactérias pelo Gram. A pesquisa de VDRL, BAAR, fungos e tinta da China foi negativa. Não houve crescimento de microrganismos no líquor. A angiorressonância e o eletroencefalograma não evidenciaram anormalidades.
Os exames séricos mostraram anemia, plaquetopenia e leucocitose. Foi evidenciada disfunção renal, associada a hematúria e proteinúria. A pesquisa de HIV, sífilis e hepatites B e C foi negativa.
A pesquisa de alterações cardíacas que explicasse os sintomas foi realizada com eletrocardiograma (ECG) e ecocardiograma, inicialmente. O ECG não tinha alterações. O ecocardiograma mostrou fração de ejeção de 66%, dilatação moderada do ventrículo esquerdo e pressão sistólica pulmonar estimada em 25 mm Hg. Não foram observadas alterações valvulares ou pericárdicas.
Pela suspeita de doença autoimune, foram realizados testes de autoanticorpos. O fator antinuclear (FAN) era positivo em titulação 1/1280 com padrão pontilhado fino. Anti-RO e anti-SM também eram positivos, assim como anti-DNA, em titulação 1/40. As frações do complemento C3 e C4 eram indetectáveis. A pesquisa de Coombs direto era positiva. Anti-LA, anti-RNP, anti-P e crioglobulinas foram negativos.
O LES é uma doença autoimune que pode atingir diversos órgãos e sistemas. Em 2019 o American College of Rheumatology e a European League Against Rheumatism (ACR/EULAR) propuseram novos critérios classificatórios da doença (tabela 2) [1]. O novo sistema de classificação tornou a definição do LES mais homogênea e eficaz em excluir mimetizadores da doença, além de ser aplicável ao LES infantil [2].
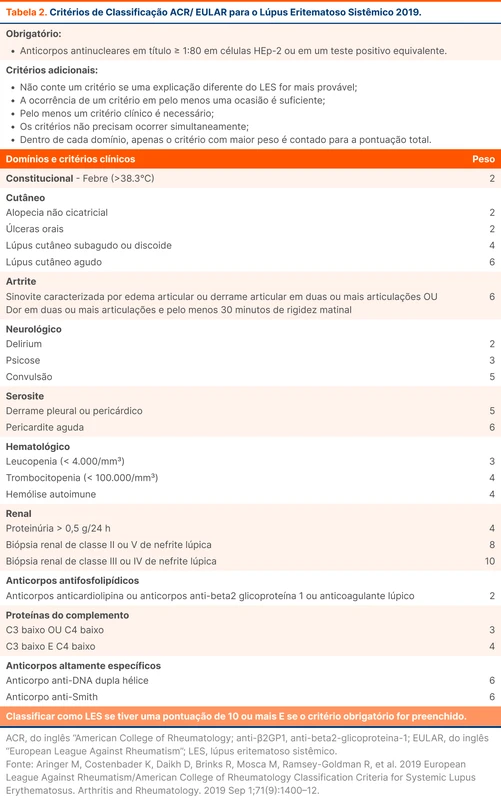
A validação desse critério proporcionou uma sensibilidade de 96,1% em comparação com os critérios de classificação do SLICC (do inglês, "Systemic Lupus International Collaborating Clinics"). Os critérios da ACR/ EULAR apresentaram uma especificidade de 93,4% [2].
As manifestações da paciente incluem lesões cutâneas agudas, artralgia inflamatória, proteinúria significativa (1,24 g/24 h), estado confusional (delírio), bicitopenia e marcadores sorológicos positivos (FAN 1/1280, anti-DNA 1/40, anti-RO e anti-SM) juntamente com níveis indetectáveis de complemento. A presença de plaquetopenia impediu a realização de biópsia renal.
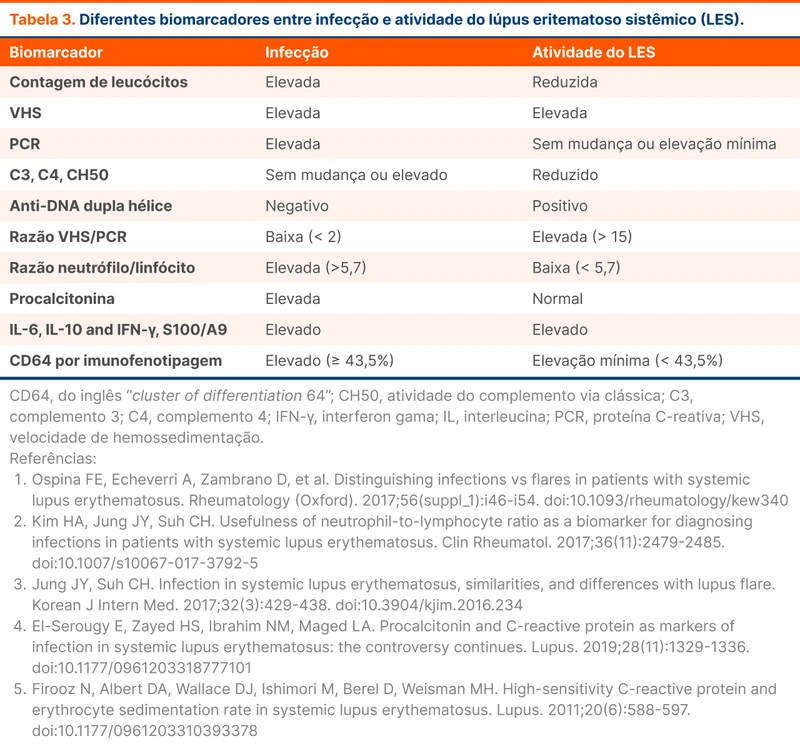
A diferenciação entre atividade do LES e infecção é difícil. Às vezes, ambos estão presentes. Na hemorragia alveolar, 60% dos casos têm infecção e atividade de doença simultaneamente [3]. Deficiências do sistema complemento, leucopenia, imunossupressão e asplenia funcional podem justificar a susceptibilidade infecciosa. Alguns fenômenos imunológicos, como reações cruzadas, podem explicar a maior atividade de doença em contextos infecciosos.
Vários biomarcadores foram avaliados para tentar ajudar na diferenciação entre infecção e atividade do LES, incluindo a procalcitonina e a proteína C-reativa (tabela 3) [4]. Não existe um biomarcador que isoladamente seja capaz de discriminar as duas condições. Alguns desses exames estão disponíveis apenas em centros de pesquisa [4].
As infecções mais comuns no LES são as adquiridas na comunidade. Algumas particularidades devem ser consideradas quando existe imunossupressão:
- Infecções por germes encapsulados podem ser mais comuns em pacientes com asplenia funcional no contexto do LES
- A profilaxia contra o Pneumocystis jirovecii (PCP) deve ser considerada em pacientes em uso prolongado de corticosteróides e ciclofosfamida
- Infecções de sistema nervoso devem ser investigadas adequadamente. Em alguns casos, o tratamento empírico para Listeria monocytogenes pode ser realizado
- Reativação de infecções como citomegalovírus (CMV), herpes zoster disseminado e tuberculose miliar devem ser lembradas em quadros sistêmicos em pacientes imunossuprimidos.
Considerando a história clínica e os exames laboratoriais com culturas negativas, a imunossupressão pode ser iniciada com mais tranquilidade. Pelo acometimento grave dos sistemas nervoso, renal e hematológico, a pulsoterapia com corticoide está indicada. Profilaxia de estrongiloidíase com ivermectina também deve ser feita. A imunoglobulina ou doses mais baixas de corticoide podem ser consideradas como uma alternativa em situações de infecção grave simultânea.
A paciente recebeu pulsoterapia com metilprednisolona, na dose de 1 grama por via intravenosa durante 5 dias, e ivermectina para profilaxia da estrongiloidíase. Após a pulsoterapia, houve uma significativa melhora no estado neurológico da paciente, tanto em relação à ecolalia quanto ao bradipsiquismo.
Cinco dias após o início da pulsoterapia, foi evidenciada linfadenopatia bilateral nas regiões axilares e supraclaviculares. O laboratório evidenciou hipertrigliceridemia com níveis de 325 mg/dL, fibrinogênio de 125 mg/dL (reduzido, normal 200 a 400 mg/dL), aumento das transaminases (ALT 161 U/l; AST 388 U/l) e hiperferritinemia, com valores superiores a 40.000 ng/mL.
Uma desregulação imune pode explicar as novas disfunções orgânicas em um paciente com antecedente de doença autoimune. As histiocitoses devem ser lembradas nessa situação. A hemofagocitose linfo-histiocítica (HLH), chamada também apenas de hemofagocitose, é um tipo de histiocitose com alta mortalidade. É caracterizada pela hiperativação de linfócitos T citotóxicos, células Natural Killer (NK) e macrófagos. Isso leva ao aumento de citocinas e a danos imunomediados em múltiplos órgãos [5].
A HLH pode ser primária ou secundária. Nas formas primárias, tem-se uma etiologia monogênica da HLH e um gatilho pode não ser encontrado. As formas secundárias são mais comuns e têm gatilhos variados. A síndrome de ativação macrofágica (SAM) é a denominação para HLH secundária a doenças reumatológicas. É predominantemente observada em pacientes com artrite idiopática juvenil, mas pode ocorrer em outras doenças reumáticas como LES ou dermatomiosite [6]. Infecções também podem ser gatilhos, como CMV, vírus Epstein-Barr (EBV), tuberculose e leishmaniose visceral. Neoplasias linfoproliferativas, como os linfomas, também podem levar a HLH secundária.
A SAM é um desafio diagnóstico, já que não tem uma manifestação clínica característica ou achados laboratoriais específicos. As manifestações clínicas e laboratoriais podem incluir febre, esplenomegalia, comprometimento neurológico, coagulopatia, disfunção hepática, citopenias, hipertrigliceridemia, hiperferritinemia, hemofagocitose e redução da atividade celular das células NK [7].
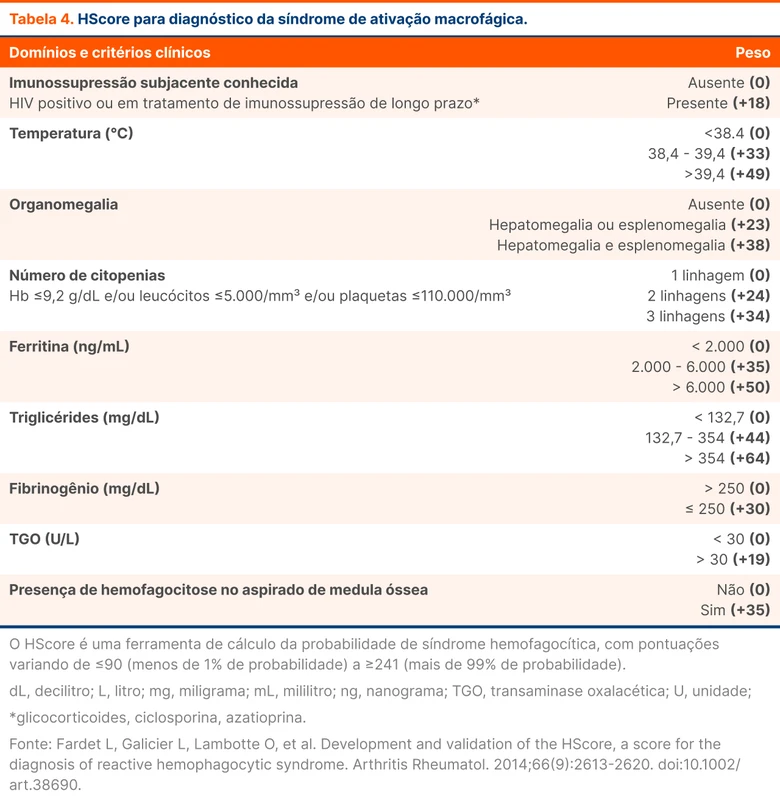
O HScore é uma ferramenta que ajuda a estimar a probabilidade de síndrome hemofagocítica (tabela 4). A pontuação varia de ≤ 90 (menos de 1% de probabilidade do diagnóstico) a ≥ 241 (mais de 99% de probabilidade do diagnóstico) [8]. Em pacientes críticos, um HScore ≥ 168 tem sensibilidade de 100% e especificidade de 94% para o diagnóstico [9].
Devido à gravidade das condições ameaçadoras para múltiplos órgãos (incluindo o sistema nervoso central, hepático, renal e hematológico) e à presença de resultados laboratoriais anormais, foi estabelecido o diagnóstico de síndrome de ativação macrofágica associada ao lúpus eritematoso sistêmico. O HScore calculado foi de 245 pontos, indicando uma probabilidade de mais de 99% de ocorrência da SAM [10]. A confirmação da hemofagocitose foi obtida por meio da análise do mielograma (figura 1).
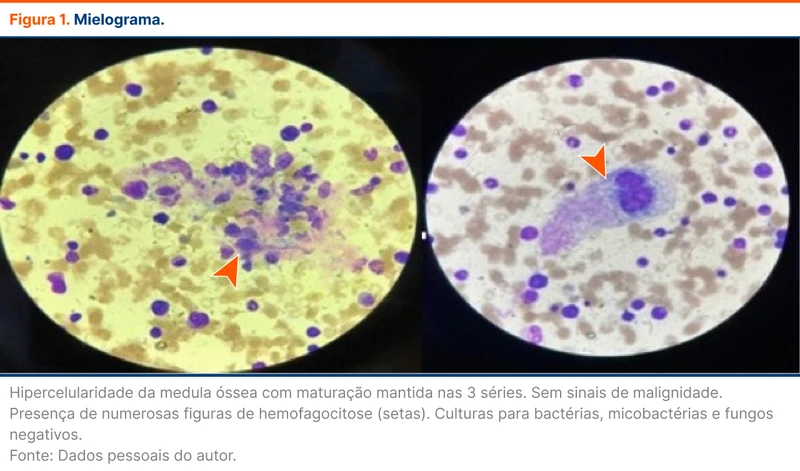
Foram solicitados novos exames para pesquisa de infecção. A presença do vírus Epstein-Barr foi detectada, com resultado de 783 UI/ml, Log 2,89 pela técnica de reação em cadeia de polimerase (valor de referência inferior a 150 UI/ml). Consolidou-se a hipótese de SAM desencadeada pelo EBV. A paciente foi tratada com nova pulsoterapia com metilprednisona, administrada na dose de 1 grama por 5 dias. Em seguida, recebeu ciclofosfamida intravenosa administrada mensalmente, em conjunto com prednisona oral e hidroxicloroquina na dose de 400 mg por dia. Como resultado desse tratamento, observou-se uma notável melhora tanto nos aspectos clínicos quanto nos parâmetros laboratoriais da paciente.
Gatilhos comuns para HLH secundária são as infecções por EBV e CMV, malignidades, doenças reumatológicas imunes e hipersensibilidade a drogas. A biópsia da medula óssea pode demonstrar numerosos macrófagos com células hematopoiéticas fagocitárias [7].
Devido à semelhança clínica, o diagnóstico da SAM em pacientes com LES é difícil, o que pode resultar em subdiagnóstico nessa população. O reconhecimento tardio pode contribuir para um aumento da morbidade e da mortalidade entre os pacientes com LES [11, 12].
Martin et al. realizaram o maior estudo retrospectivo e multicêntrico sobre a SAM em pacientes com LES no período de 1990 até 2016, em 20 departamentos franceses de medicina interna, reumatologia e imunologia clínica. Neste estudo, os autores propõem que o tratamento da SAM deve consistir em altas doses de glicocorticóides, com o uso de etoposídeo ou ciclofosfamida como terapia de segunda linha, ou mesmo como primeira linha em casos graves. Em aproximadamente dois terços dos casos, o uso exclusivo de glicocorticóides foi eficaz e deve ser considerado principalmente em casos mais leves. É essencial investigar e tratar infecções concomitantes [13].
Alguns pontos de aprendizagem sobre o caso que você não pode esquecer:
- Embora não exista um critério diagnóstico para o LES capaz de abranger toda a complexidade da doença, o critério de classificação proposto pelo ACR/EULAR em 2019 parece apresentar uma boa sensibilidade e especificidade.
- Não existe um biomarcador que isoladamente seja capaz de diferenciar entre atividade do LES e infecção. Algumas ferramentas, como a razão VHS/PCR e a razão neutrófilo/linfócito, juntamente com a procalcitonina, podem ajudar. É importante considerar que infecção e atividade da doença podem ocorrer simultaneamente.
- LES em atividade grave com múltiplos órgãos envolvidos deve levar a investigação de SAM.
- O HScore é uma ferramenta útil para estimar a probabilidade de SAM já que critérios diagnósticos para essa condição tem muitas limitações na prática.
- Deve-se sempre investigar gatilhos infecciosos na HLH, com destaque para EBV e CMV, especialmente em pacientes com doenças reumatológicas imunes.
Aproveite e leia:
Tratamento Farmacológico de Osteoporose Primária
O tratamento farmacológico da osteoporose primária depende da gravidade da doença, preferências do paciente e eventos adversos relacionados às medicações. Em 2023, o American College of Physicians (ACP) lançou uma diretriz para orientar a escolha sobre a terapia. Este tópico revisa o tema e resume as principais recomendações da diretriz.
Artroplastia para Osteoartrite de Joelho e Quadril
A artroplastia é uma das opções terapêuticas para osteoartrite (OA) de joelho ou quadril. A indicação e o momento ideal para a cirurgia ainda não são claramente estabelecidos na literatura. Este tópico revisa a diretriz de novembro de 2023 do American College of Rheumatology e da American Association of Hip and Knee Surgeons sobre o melhor momento para a realização destas cirurgias.
Fibromialgia: Como Diagnosticar
Fibromialgia é uma síndrome dolorosa crônica e não inflamatória associada à fadiga, sono não reparador, transtornos psiquiátricos e dificuldades cognitivas. O diagnóstico é clínico e não há biomarcadores específicos nem exames complementares padrão-ouro. Este tópico revisa o diagnóstico da doença.
Imunoglobulina na Dermatomiosite
Em outubro de 2022, foi publicado no New England Journal of Medicine (NEJM) o trabalho PRODerm, estudo que avaliou uso de imunoglobulina no controle das manifestações clínicas de dermatomiosite. Isso motivou o Guia a revisar dermatomiosite e a terapia com imunoglobulina.
Diagnóstico de Espondiloartrites
Em janeiro de 2024, o Annals of the Rheumatic Diseases publicou novos resultados da coorte SPACE (SPondyloArthritis Caught Early). Esse estudo avalia as propriedades diagnósticas dos sinais, sintomas e exames complementares da investigação de espondiloartrites, especificamente nos pacientes com dor lombar crônica há menos de dois anos. O tópico “Diagnóstico de espondiloartrites" revisa o que são as espondiloartrites, a apresentação clínica e os principais exames complementares.
