Diretriz de Insuficiência Pancreática Exócrina
Insuficiência pancreática exócrina (IPE) pode ocorrer em diversas condições além da pancreatite crônica. Essa síndrome impacta a sobrevida e a qualidade de vida dos pacientes. Em novembro de 2023, a Associação Americana de Gastroenterologia publicou atualizações práticas sobre IPE [1]. Este tópico aborda os principais aspectos de diagnóstico, manejo e acompanhamento.
Quando suspeitar?
A parte exócrina do pâncreas produz enzimas que fazem parte do suco pancreático, capazes de digerir proteínas, gordura, carboidratos e ácidos nucleicos. Insuficiência pancreática exócrina (IPE) é caracterizada pela secreção reduzida ou inadequada de suco pancreático.
A IPE é frequentemente associada a doenças do pâncreas, como pancreatite crônica e neoplasia pancreática. Doenças em outros órgãos também podem causar IPE. A secreção exócrina do pâncreas é influenciada por vários fatores, incluindo estímulos neurais e hormonais. Portanto, doenças inflamatórias intestinais, úlceras gástricas, ressecções gástricas e diabetes mellitus tipo 2 podem causar IPE. Outros fatores relacionados ao desenvolvimento de IPE incluem hemocromatose, Sjögren, infecção por HIV, idade avançada e tabagismo. Os principais fatores associados a IPE estão descritos na tabela 1.
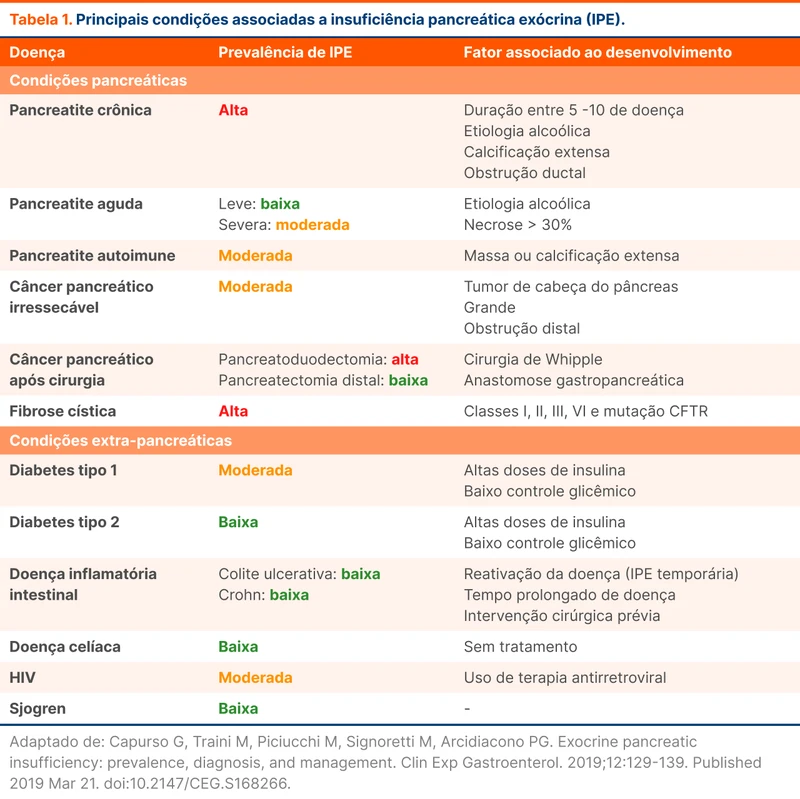
Os principais sintomas de EPI são esteatorreia, perda de peso e alterações bioquímicas decorrentes da má absorção e má digestão, principalmente de lipídios e micronutrientes lipossolúveis. Também podem ocorrer sintomas mais inespecíficos de distensão e desconforto abdominal, geralmente na doença inicial ou leve. Deficiências nutricionais e sintomas sistêmicos como osteoporose e sarcopenia podem estar presentes. A tabela 2 descreve os principais sintomas de IPE.
Deve-se suspeitar de IPE principalmente em pacientes com sintomas intestinais ou sistêmicos e fatores de alto ou moderado risco:
- Fatores de alto risco: pancreatite crônica, pancreatite aguda recorrente, adenocarcinoma pancreático ductal, fibrose cística e cirurgia pancreática prévia.
- Fatores de moderado risco: doenças duodenais (doença celíaca, Crohn), ressecção intestinal, diabetes de longa data e estados hipersecretivos (Zollinger-Ellison).
Como investigar?
O diagnóstico da IPE começa com a avaliação de sintomas, histórico clínico do paciente e comorbidades associadas. Pacientes com clínica compatível, sinais de má nutrição, absorção ou digestão e comorbidades fortemente associadas a IPE não necessitam de investigação adicional. O fluxograma 1 mostra a abordagem diagnóstica completa.
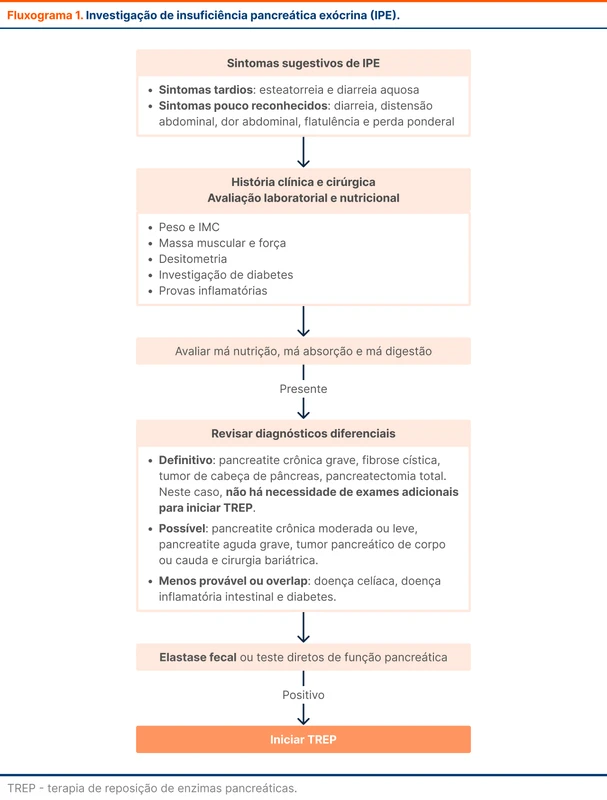
Para os demais pacientes, a abordagem diagnóstica se baseará na elastase fecal (EF1), um teste indireto da secreção pancreática.
A EF1 é um bom marcador da função exócrina pancreática, pois mantém atividade após a passagem intestinal. Esse exame reflete o nível de saída de enzimas pancreáticas, correlacionando-se com a secreção de outras enzimas como lipase, amilase e tripsina.
Valores de EF1 abaixo de 100 mcg/g são fortemente indicativos de IPE, enquanto valores entre 100 e 200 mcg/g são indeterminados. Este teste é menos sensível para diagnóstico de formas leves de IPE e deve ser realizado em fezes sólidas ou semi-sólidas, pois fezes líquidas podem resultar em falsos valores baixos.
Em pacientes com sintomas pouco específicos, a confirmação diagnóstica com exames apropriados é necessária. Pacientes com quadro clínico inespecífico podem melhorar após uso da terapia de reposição de enzimas pancreáticas (TREP) apenas por efeito placebo ou podem apresentar sintomas devido a outras doenças disabsortivas, atrasando o diagnóstico. Em sintomas inespecíficos, utilizar a resposta a TREP como indicativo de IPE é algo pouco confiável.
Testes de imagem como tomografia, ressonância e ultrassom endoscópico são úteis para identificar doenças pancreáticas, mas não diagnosticam diretamente a IPE.
Testes de gordura fecal são indicados para determinar a presença de esteatorreia quando há dúvida ou para avaliar a resposta à TREP. A pesquisa quantitativa de gordura nas fezes (Sudan ou van de Kamer) pode ser positiva em diversas síndromes disabsortivas. Esses testes precisam de dieta direcionada para a coleta e não são específicos para IPE.
Como tratar?
O tratamento de IPE consiste na terapia de reposição de enzimas pancreáticas (TREP) e no ajuste nutricional adequado.
Reposição enzimática
A TREP utiliza preparações enzimáticas derivadas de suínos, que incluem uma mistura de amilases, lipases e proteases. As medicações são formuladas em microesferas sensíveis ao pH, protegendo a lipase da desnaturação pelo ácido gástrico e garantindo a passagem pelo piloro. No duodeno, o pH mais elevado favorece a liberação e ativação das enzimas.
É importante verificar as especificações na bula referentes ao tamanho da medicação e às modificações no pH da solução infundida para pacientes que utilizam sonda nasogástrica ou nasoenteral.
As enzimas devem ser tomadas com as refeições para simular a produção de enzimas pós-prandial. O foco da TREP é na dosagem de lipase, considerando o conteúdo lipídico da refeição. A dose inicial habitual varia entre 40.000 e 50.000 unidades por refeição principal e metade dessa dose em lanches.
No Brasil a única medicação com registro ativo na ANVISA é o Creon, sob apresentação de 10.000 e 25.000 unidades de atividade enzimática, que se correlaciona com a quantidade de lipase.
Dieta e suplementos
Uma dieta com conteúdo moderado a baixo de gordura é recomendada. Deve-se evitar dietas excessivamente restritivas de gordura, pois ela é necessária para a absorção de ácidos graxos e vitaminas lipossolúveis (A, D, E e K).
Além disso, é indicado o rastreamento de deficiências de vitaminas lipossolúveis, vitamina B12, folato, magnésio, selênio e ferro no diagnóstico e anualmente para reposição conforme necessidade.
Como realizar o acompanhamento?
A resposta ao tratamento com TREP é avaliada pela redução da esteatorreia e melhora dos sintomas gastrointestinais. Também se observa aumento de peso, massa muscular e níveis de vitaminas lipossolúveis.
A monitorização nutricional pode incluir marcadores séricos de desnutrição (pré-albumina) e avaliação de sarcopenia, mesmo em pacientes obesos. Um método simples para avaliar a função muscular é o teste “timed-up and go” (veja como avaliar neste veja neste vídeo sobre avaliação de mobilidade em idosos).
Aproveite e leia:
Reposição Intravenosa de Ferro
A anemia ferropriva é a causa mais comum de anemia no mundo. A reposição intravenosa de ferro é preferida em alguns casos devido a rápida correção da hemoglobina. Em maio de 2022, o Annals of Internal Medicine publicou um trabalho sobre o risco de anafilaxia associada ao uso de ferro intravenoso. Aproveitando o artigo, vamos revisar o tema.
Hiperaldosteronismo Primário
Em abril de 2022, o British Medical Journal (BMJ) lançou uma revisão sobre hiperaldosteronismo primário (HP). Indo da investigação ao tratamento, o artigo coloca em pauta o porquê de ser uma condição tão subdiagnosticada. Trazemos aqui os principais pontos.
Insuficiência Adrenal
A adrenal é responsável por produzir glicocorticoides, mineralocorticoides e androgênios. Esta revisão aborda o diagnóstico e tratamento da insuficiência adrenal (IA), em pacientes estáveis e instáveis (crise adrenal).
Acido Bempedóico para Dislipidemia
Um dos trabalhos que chamou a atenção no congresso do American College of Cardiology (ACC) de 2023 foi o CLEAR OUTCOMES que avaliou o uso do ácico bempedoico em pacientes que não toleram estatina. Este tópico revisa o que fazer nessa situação e traz o que o artigo agrega.
Retatrutida para Obesidade
Em junho de 2023 ocorreu o 83º encontro da American Diabetes Association. Nesse evento foi apresentado um estudo de fase 2 publicado no New England Journal of Medicine sobre a retatrutida, um agonista triplo de hormônios gastrointestinais. Esse tópico traz os resultados do estudo e coloca as opções de tratamento para obesidade em perspectiva.
