Investigação de Eosinofilia - Diretriz Francesa de 2023
Eosinofilia é um achado laboratorial que pode representar doenças graves e diversas. Existem poucas referências para guiar a investigação desses pacientes. Este tópico revisa a diretriz francesa de eosinofilia de 2023 [1].
Eosinofilia, hipereosinofilia e síndrome hipereosinofílica: quais as diferenças?
O aumento de eosinófilos se classifica em três categorias: eosinofilia, hipereosinofilia e síndrome hipereosinofílica. Essa classificação orienta a investigação etiológica e o tratamento.
- Eosinofilia: eosinófilos no sangue periférico entre 500-1500/μl.
- Hipereosinofilia (HE): eosinófilos acima de 1500/μl em duas medidas com um mês de intervalo e/ou a presença de eosinofilia tecidual.
- Síndrome hipereosinofílica (SHE): hipereosinofilia no sangue E disfunção orgânica causada por eosinofilia tecidual. A confirmação (outro exame com um mês de intervalo) não é necessária nos casos graves.
A disfunção orgânica causada pela infiltração eosinofílica nos tecidos é um critério para SHE, mas a confirmação histológica não é necessária. É possível inferir que a disfunção orgânica é uma consequência da eosinofilia se ambas ocorrerem ao mesmo tempo, viabilizando o diagnóstico de SHE.
Como é a investigação inicial da eosinofilia?
Pacientes graves
Pacientes graves necessitam de tratamento imediato, em paralelo com a investigação etiológica. Miocardite, insuficiência respiratória aguda, envolvimento neurológico, trombose venosa ou arterial e outras situações ameaçadoras à vida são indicações de pulsoterapia com corticoide enquanto os resultados de exames estão pendentes. Uma exceção é a suspeita de SHE por estrongiloidíase grave, situação em que a pulsoterapia é contraindicada.
Caso o paciente não se encontre nas situações acima, é possível dividir a abordagem em eosinófilos entre 500-1500/μl e acima de 1500/μl.
Eosinófilos 500-1500/μl
As causas mais comuns de eosinofilia entre 500-1500/mcl são atopia e infecções parasitárias que não têm ciclo tecidual, por exemplo Enterobius vermicularis. Em pacientes de áreas endêmicas, o tratamento empírico de parasitoses deve ser considerado. Caso existam evidências claras de uma condição atópica, a investigação não requer exames adicionais.
Eosinófilos acima de 1500/μl
A investigação etiológica deve focar em drogas e parasitas com ciclo tecidual.
No caso de medicamentos, a eosinofilia tipicamente ocorre duas a oito semanas após o início da medicação. As drogas mais comumente envolvidas são AINE, anticonvulsivantes, antibióticos, sulfonamidas e alopurinol. Pode haver exantema nesses casos.
Caso não haja uma droga suspeita, deve-se buscar causas infecciosas, especialmente parasitas. A detecção de parasitas se baseia principalmente em sorologias. A tabela 1 mostra os principais parasitas e o padrão de eosinofilia.
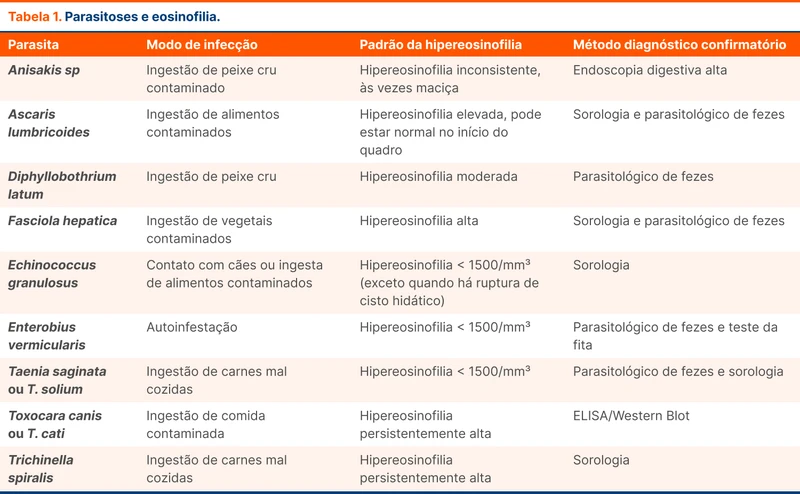
Outras infecções podem estar associadas à hipereosinofilia, como HIV e HTLV 1. Doenças por protozoários como malária, leishmaniose, amebíase e tripanossomíase devem ser investigadas em áreas endêmicas. Quando a investigação for negativa, o tratamento empírico de parasitas pode ser considerado.
Investigação adicional de hipereosinofilia
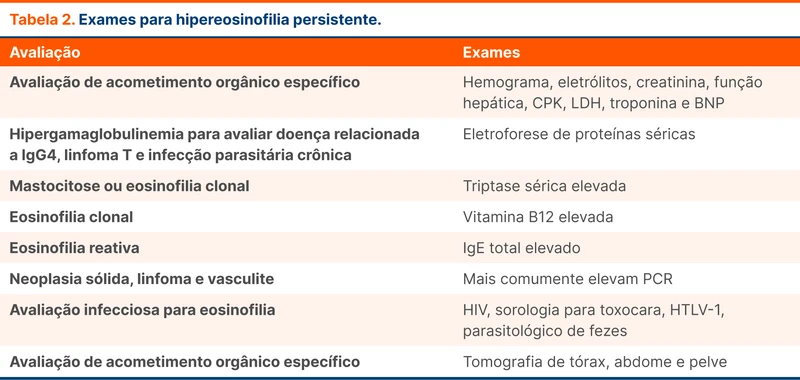
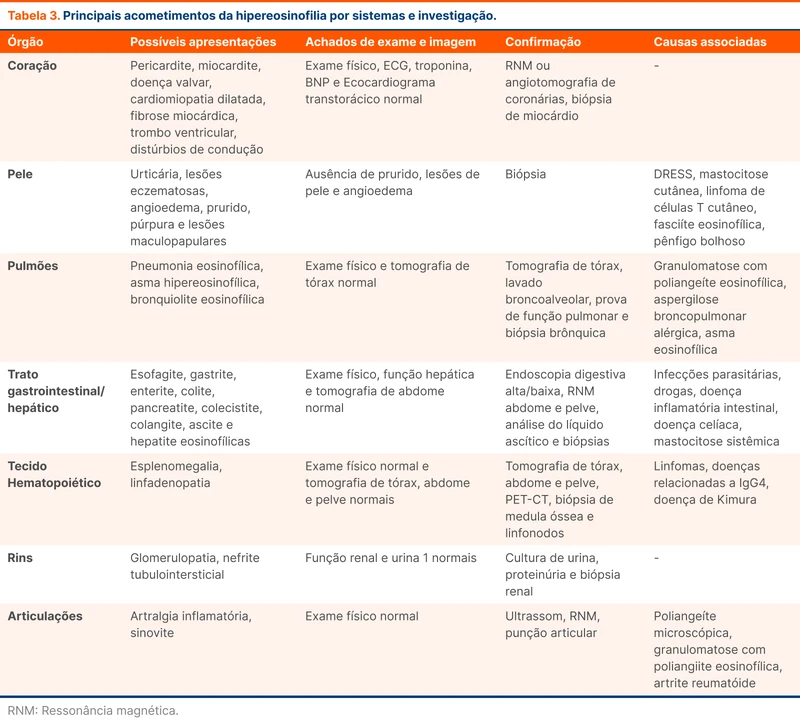
Hipereosinofilia que persiste após a investigação de drogas e parasitas requer uma procura mais detalhada da causa. A diretriz sugere alguns exames básicos que devem ser solicitados em todos os casos, conforme a tabela 2. Na presença de sinais de acometimento de um órgão específico, a investigação segue conforme a tabela 3.
Hipereosinofilia persistente sem causa aparente
A abordagem dos pacientes com hipereosinofilia persistente pode ser dividida em pacientes assintomáticos e sintomáticos.
Pacientes assintomáticos com investigação negativa devem ser monitorados. Não há necessidade de tratamento neste momento.
Os sintomáticos podem ser enquadrados em três grupos de acordo com o possível fator causal para a eosinofilia: reativo, clonal e idiopático. O tratamento inicial com corticóides é o mesmo para todos os grupos até que exames mais específicos ajudem na diferenciação.
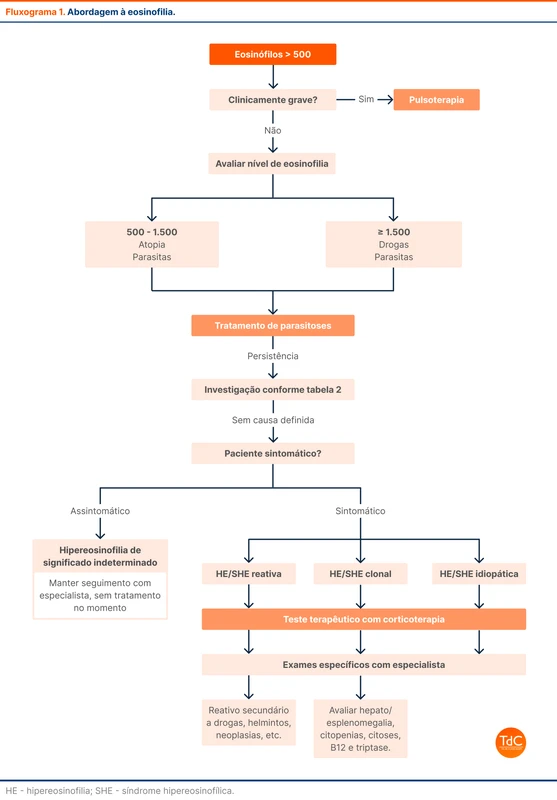
O fluxograma 1 resume a abordagem à eosinofilia.
Quando prescrever corticoides e antiparasitários?
Corticoides
O uso de corticoide está indicado em três situações:
- Em paciente com quadros graves
- Como teste terapêutico inicial em SHE persistente e sintomática
- Como primeira linha terapêutica em pacientes com SHE idiopática
Na SHE persistente, a resposta ao corticóide empírico (prednisona 0,5 – 1mg/kg/dia por 7 dias) é uma informação clínica relevante. Naqueles com resposta completa (melhora total das disfunções e redução de eosinófilos), a diretriz pontua que os testes para avaliação de doença clonal podem ser dispensados, já que as doenças clonais são resistentes a corticoides.
Antiparasitários
Não existem estudos que comprovem a eficácia do tratamento empírico de parasitoses na hipereosinofilia. Mesmo assim, a prescrição empírica é recomendada, já que a sensibilidade dos testes diagnósticos para parasitas não é ideal e os medicamentos têm boa tolerabilidade.
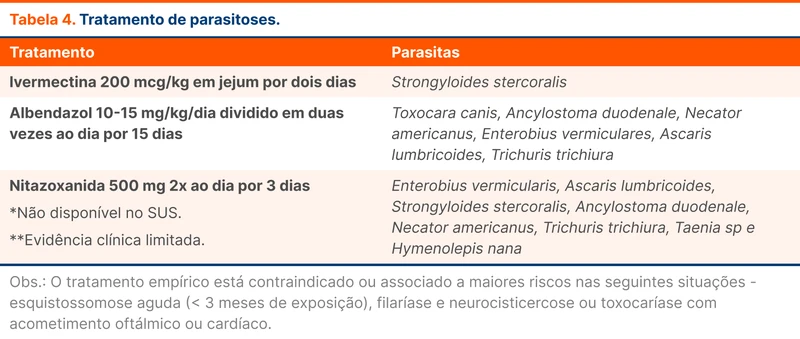
A tabela 4 traz os esquemas de tratamentos de parasitoses.
Aproveite e leia:
Gamopatia Monoclonal de Significado Indeterminado (MGUS)
A gamopatia monoclonal de significado indeterminado (MGUS) é uma condição pré-maligna com risco de evoluir para neoplasia hematológica, principalmente mieloma múltiplo. A maioria dos pacientes com MGUS não progredirá para quadros neoplásicos, dificultando a escolha de quem se beneficiaria de investigação adicional. Em abril de 2024, foi publicado no Annals of Internal Medicine uma calculadora de risco para auxiliar na indicação de investigação medular nesses pacientes. Este tópico revisa MGUS e traz os resultados do estudo.
Quando Transfundir Concentrado de Hemácias
Anemia e hemotransfusões são frequentes em pacientes internados. Já se investigaram diferentes limiares para transfusões, com uma tendência atual para preferir metas restritivas (hemoglobina mais baixa) à liberais (hemoglobina mais alta). Estudos sobre esses limiares em pacientes com infarto agudo do miocárdio (IAM) ainda são escassos. Em novembro de 2023, foi publicado o estudo MINT no New England Journal of Medicine, que comparou metas em pacientes com IAM. Neste tópico serão abordadas as indicações de hemotransfusão em diferentes grupos e os resultados do estudo.
Trombocitopenia Induzida por Heparina
A trombocitopenia induzida por heparina é potencialmente fatal e envolve redução de plaquetas com eventos trombóticos. Em março de 2024, o JAMA Open publicou um artigo que avaliou a acurácia da abordagem diagnóstica dessa condição. Este tópico revisa a definição, apresentação clínica e abordagem terapêutica da trombocitopenia induzida por heparina.
Anticoagulantes Orais Diretos, Interações e Disfunção Renal
Os anticoagulantes orais diretos (DOAC) são encontrados com frequência na prática, sendo importante reconhecer cuidados na sua prescrição. Um estudo recente avaliou a interação de DOAC e azólicos. Aproveitando a publicação, vamos rever interações dos DOAC e cuidados na prescrição dessas medicações na disfunção renal.
Caso Clínico #18
Mulher de 27 anos com aumento do volume abdominal há 2 meses.
