Fenômeno de Raynaud - Tratamento e Inibidores da Fosfodiesterase 5
Em 2023, a Cochrane atualizou os dados de eficácia dos inibidores da fosfodiesterase 5 para o tratamento do fenômeno de Raynaud. Este tópico revisa o tema e traz as atualizações desta meta-análise [1].
O que é o fenômeno de Raynaud?
O fenômeno de Raynaud (FR) é o vasoespasmo nas artérias e arteríolas das extremidades, causando palidez e pelo menos outra alteração de coloração da pele durante a reperfusão, como cianose ou rubor. Além da mudança de coloração das extremidades, o FR pode ocasionar úlceras digitais e isquemia crítica. A exposição ao frio e estresses emocionais são os principais gatilhos. O mecanismo é pouco compreendido e a hipótese mais aceita é um desbalanço entre substâncias vasoconstritoras e vasodilatadoras, com predominância de vasoconstritores.
O FR primário também é chamado de doença de Raynaud e é idiopático, ocorrendo na ausência de doenças de base. O FR secundário também é chamado de síndrome de Raynaud e ocorre em consequência de doenças que afetam os vasos, como esclerose sistêmica e lúpus eritematoso sistêmico. A tabela 1 mostra as principais comorbidades associadas.
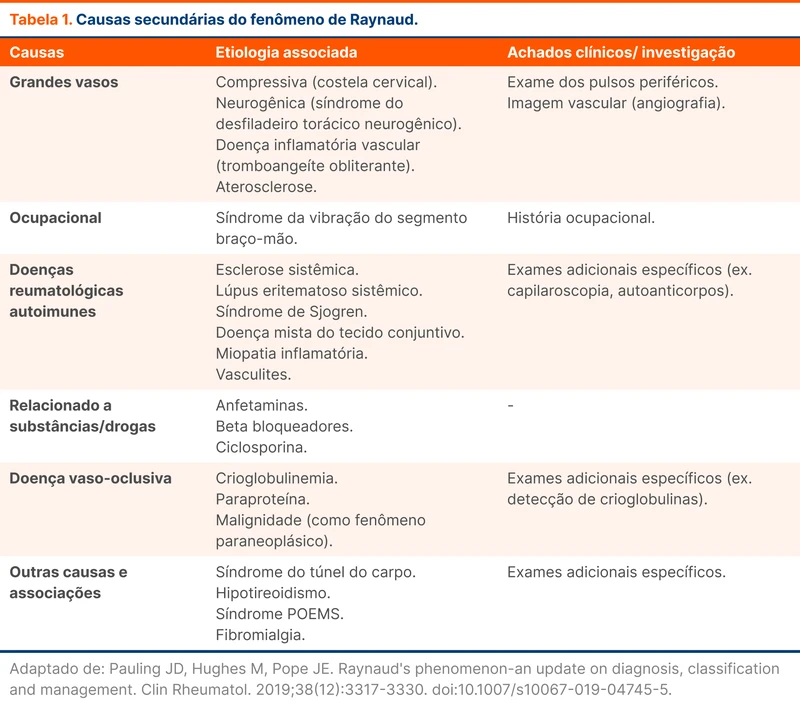
A prevalência do FR varia geograficamente, sendo estimada em 3-5% da população. A maioria dos casos é de FR primário. O FR secundário representa 10-20% dos casos [2].
A diferenciação entre FR primário e secundário é importante, pois existem diferenças clínicas, prognósticas e de complicações associadas. O FR primário geralmente se apresenta com quadro leve e em pacientes jovens - média de idade de 14 anos. Os pacientes com FR secundário tem sintomas mais intensos e associados a complicações como úlceras e perda tecidual, além de média de idade de apresentação acima de 40 anos.
Várias doenças se associam ao FR secundário, mas a mais associada é a esclerose sistêmica. Esclerodactilia, telangiectasia, calcinose cutânea e isquemia digital são manifestações típicas de esclerose sistêmica, mas podem estar ausentes em fases iniciais. A criação do termo VEDOSS (Very Early Diagnosis of SSc), caracterizado por fenômeno de Raynaud, dactilite, FAN positivo e capilaroscopia positiva, tem o objetivo de aumentar o grau de suspeição da doença e reduzir o tempo para diagnóstico [3].
Diagnóstico do fenômeno de Raynaud e principais diagnósticos diferenciais
A abordagem diagnóstica tem duas etapas:
- Diagnóstico do FR, com atenção aos principais diagnósticos diferenciais
- Investigação de possível doença associada, buscando um FR secundário
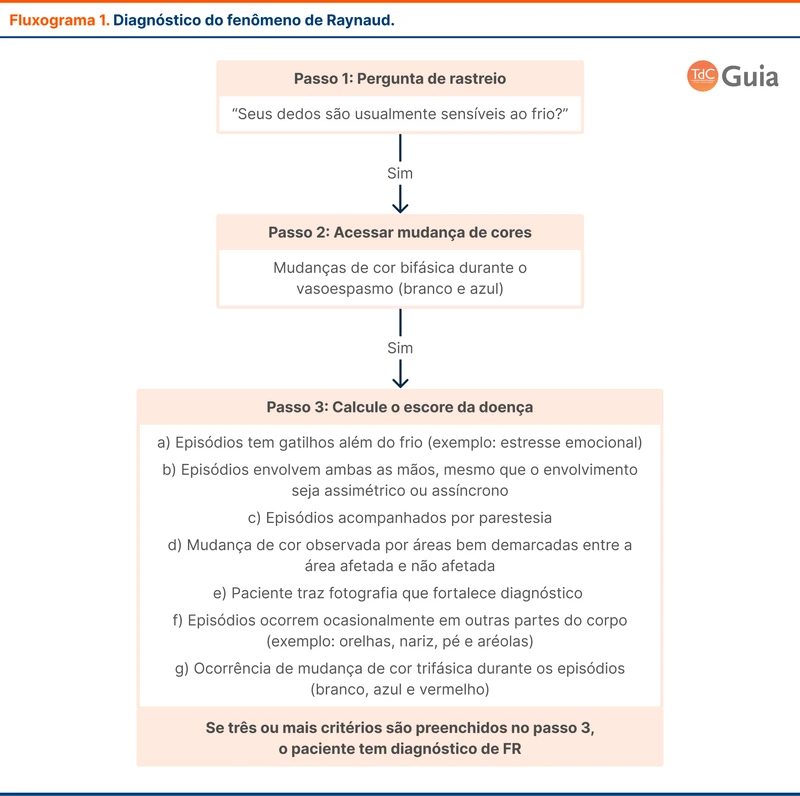
O diagnóstico se baseia em critérios clínicos conforme o fluxograma 1. Os principais diagnósticos diferenciais de FR são acrocianose, livedo e geladura e a tabela 2 traz os principais pontos de diferenciação entre estes diagnósticos.
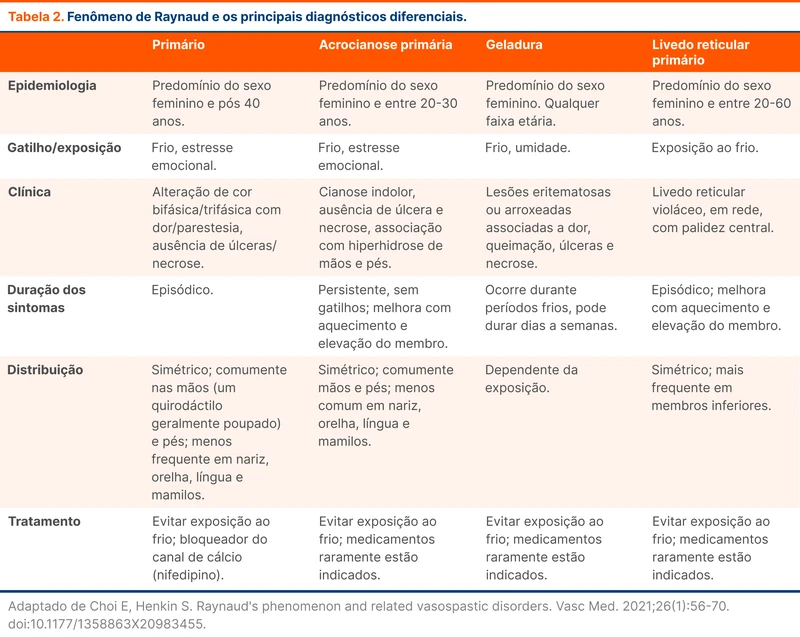
Outras condições, como a compressão arterial distal ou subclávia (síndrome do desfiladeiro torácico) podem simular FR. Essas condições são avaliadas pela manobra de Allen e Adson, respectivamente.
Uma vez afastados os diagnósticos diferenciais e firmado o diagnóstico de FR, a diferenciação entre primário e secundário envolve exames como capilaroscopia, FAN e provas inflamatórias. A anamnese e o exame físico devem procurar sinais e sintomas sugestivos de causas secundárias. A tabela 1 agrega os achados das principais causas secundárias. O FR primário é caracterizado quando o paciente preenche critérios diagnósticos de FR com investigação negativa para causas secundárias, conforme tabela 3.

Tratamento de fenômeno de Raynaud
Para todos os pacientes com FR, o tratamento envolve medidas comportamentais para evitar os gatilhos, como a proteção térmica. A terapia farmacológica é indicada para casos refratários e para FR secundário.
As principais opções medicamentosas são drogas que inibem a vasoconstrição, como bloqueadores do canal de cálcio (BCC), iECA e inibidores da recaptação de serotonina; e as que aumentam a vasodilatação, como prostaglandinas e inibidores da fosfodiesterase 5 (PDE5).
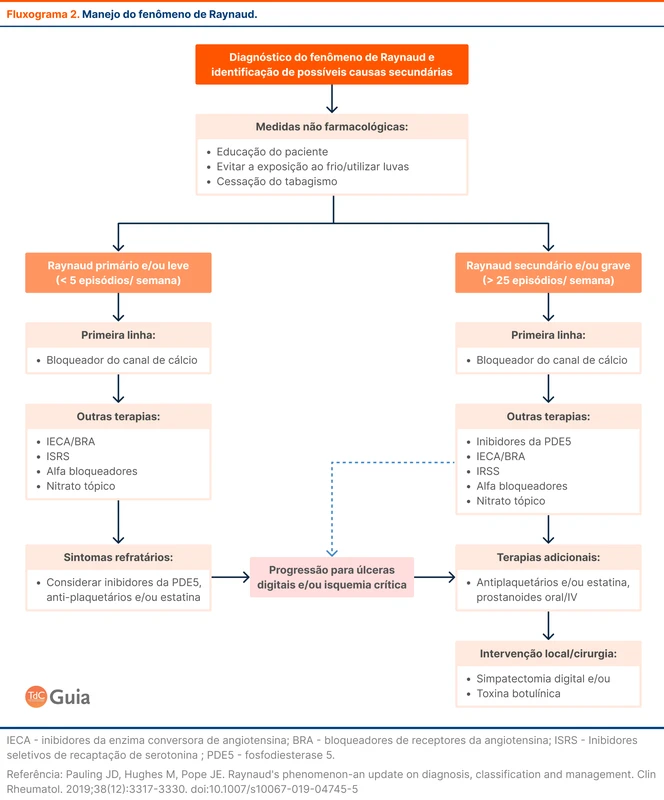
O tratamento farmacológico de primeira linha são os BCC, sobretudo o nifedipino. As formulações de liberação prolongada são preferíveis e os efeitos adversos, como cefaléia e tontura, costumam desaparecer após algumas semanas. O fluxograma 2 expõe os passos para tratamento do FR.
O que a revisão da Cochrane sobre inibidores da PDE5 acrescentou no tratamento?
Em 2017, a Cochrane revisou a eficácia dos BCC em relação ao placebo no tratamento do FR (primário e secundário). Os resultados mostraram redução tanto em frequência quanto na duração dos episódios, conforme a tabela 4.
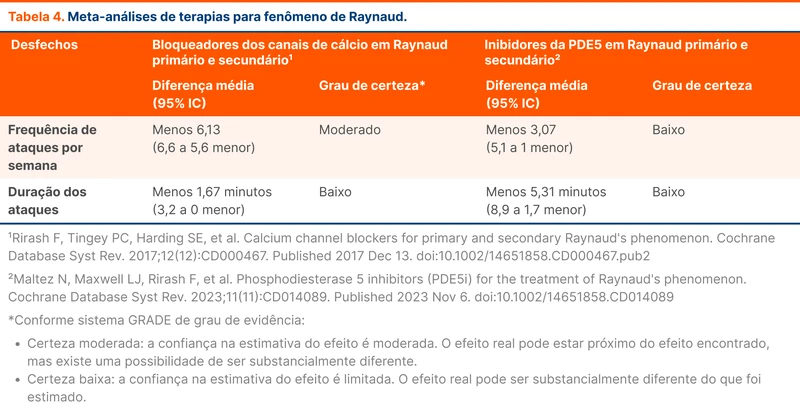
Em 2023, a Cochrane realizou uma nova revisão e meta-análise sobre o uso de inibidores da PDE5 no tratamento do FR, atualizando os dados de eficácia da droga. Neste estudo foram incluídos nove ensaios clínicos comparando inibidores da PDE5 com placebo em relação à frequência, duração, intensidade dos episódios e efeitos adversos. A maioria dos pacientes (88%) apresentavam Raynaud secundário, sobretudo por esclerose sistêmica.
Os principais achados foram redução da frequência (menos 3,07 episódios por semana) e tempo (menos 5,31 minutos de duração do episódio), conforme a tabela 4. O uso de inibidores da PDE5 também melhorou a dor, a avaliação global dos pacientes e as úlceras digitais.
O principal efeito colateral foi cefaleia, com NNH de 6 (IC 95% 2-121). Outros efeitos colaterais menos frequentes foram mialgia e tontura.
Os achados confirmam o papel dos inibidores da PDE5 no tratamento de FR e detalham a magnitude do efeito desta classe. Os BCC permanecem como primeira linha de tratamento.
Aproveite e leia:
Fator Antinuclear (FAN): O Que o Clínico Precisa Saber
O fator antinuclear (FAN), também conhecido como anticorpos antinucleares (ANA), é um importante marcador laboratorial para a triagem e diagnóstico de doenças reumatológicas imunomediadas. Apesar de ampla utilização, a solicitação e a interpretação do exame muitas vezes ocorrem de maneira inadequada. Este tópico revisa o exame, discutindo as principais indicações e a forma correta de interpretá-lo.
Doença Mista do Tecido Conjuntivo
A doença mista do tecido conjuntivo (DMTC) engloba um grupo heterogêneo de pacientes com apresentações e evoluções diferentes. Existe incerteza sobre o diagnóstico e prognóstico dessa condição e um estudo de coorte recente ajudou a caracterizar melhor essa entidade clínica. Este tópico traz os principais aspectos clínicos da doença e os resultados do estudo.
Insulina de Ação Semanal
A insulina icodeca tem duração de uma semana e é a primeira insulina considerada ultra longa. Este tópico traz os quatro ensaios clínicos sobre a icodeca publicados em junho de 2023 e revisa as insulinas basais e suas indicações no diabetes tipo 2.
Diretriz de Hipertensão Arterial da ESC 2024 e Como Iniciar Tratamento de Hipertensão
A diretriz de hipertensão da European Society of Cardiology (ESC) foi atualizada no congresso europeu de cardiologia de 2024. O documento traz novidades sobre definição de faixa terapêutica, escalonamento das medicações e exames iniciais. Esse tópico discute as novidades da diretriz e como iniciar o tratamento de hipertensão.
Prevalência, Fatores de Risco e Subdiagnóstico de Demências no Brasil
Com a transição demográfica, o atendimento a pessoas com demências será cada vez mais comum. Apesar da sua relevância, até recentemente o Brasil carecia de dados epidemiológicos sobre o tema. O estudo da iniciativa ELSI-Brasil veio para mudar esse cenário. Este tópico revisa a definição, fatores de risco e prevalência das demências no Brasil.
