Antipsicóticos de Segunda Geração
Os antipsicóticos de segunda geração, também conhecidos como atípicos, são frequentemente utilizados no tratamento de outros distúrbios neuropsiquiátricos além de esquizofrenia. Este tópico traz os principais aspectos desses fármacos para a prática clínica.
O que são os antipsicóticos de segunda geração e por que eles foram criados?
Os antipsicóticos, também chamados de neurolépticos, podem ser divididos em duas classes:
- Antipsicóticos de primeira geração (ou típicos) - principais representantes: haloperidol (Haldol®), clorpromazina (Amplictil®) e levomepromazina (Neozine®).
- Antipsicóticos de segunda geração (ou atípicos) - principais representantes: risperidona (Risperdal®), clozapina (Leponex®), quetiapina (Seroquel®), olanzapina (Zyprexa®), aripiprazol (Abilify®) e brexpiprazol (Rexulti®).
Uma das limitações dos fármacos antipsicóticos de primeira geração é a ocorrência de efeitos adversos extrapiramidais, como o parkinsonismo. Neste contexto, foram desenvolvidos os antipsicóticos de segunda geração que possuem uma incidência menor destes eventos.
O principal mecanismo de ação dos antipsicóticos de primeira ou segunda geração é o antagonismo dos receptores dopaminérgicos D2 no sistema nervoso central. Contudo, os antipsicóticos de primeira geração tem uma ligação mais intensa e duradoura a esses receptores. Por isso, mais frequentemente inibem vias dopaminérgicas nigroestriatais, associadas ao desenvolvimento de efeitos adversos extrapiramidais. Os antipsicóticos de segunda geração tem parte de sua eficácia explicada por um antagonismo dos receptores serotoninérgicos centrais 5-HT2A, sem necessidade de inibição tão pronunciada dos receptores D2.
O aripiprazol e brexpiprazol são exceções, pois atuam como agonistas parciais dos receptores D2. Devido a essa característica, se esses medicamentos forem utilizados em conjunto com antagonistas dos receptores D2, como durante a troca de antipsicóticos, pode ocorrer piora paradoxal de sintomas clínicos.
Uso clínico
Os antipsicóticos de segunda geração tem indicação formal de bula (on label) principalmente para transtornos psiquiátricos, com destaque para a esquizofrenia e outros transtornos psicóticos. Outras aplicações de bula dentro da psiquiatria são transtorno afetivo bipolar, irritabilidade em transtorno do espectro autista e tiques na síndrome de Tourette. O uso como terapia adjuvante em depressão unipolar refratária e no controle de agitação na doença de Alzheimer já foram explorados em tópicos do Guia (veja Depressão Resistente em Idosos e Manejo da Agitação na Demência).
Devido aos diversos efeitos dos antipsicóticos de segunda geração, é comum encontrar na prática clínica a utilização desses fármacos para várias condições não indicadas em bula (off label). As principais aplicações dos antipsicóticos de segunda geração sem indicação formal são:
- Sintomas comportamentais das demências - como agitação, agressividade, delírios e alucinações;
- Delirium hiperativo - haloperidol permanece como primeira opção, por possuir mais estudos e experiência clínica. Estudos pequenos sugerem não haver diferença significativa de eficácia entre o haloperidol e os antipsicóticos de segunda geração [1];
- Agitação aguda;
- Coreia na doença de Huntington;
- Antieméticos - especialmente em pacientes em uso de quimioterapia ou em cuidados paliativos. O controle de sintomas foi discutido na revisão Controle Farmacológico de Sintomas.
- Insônia;
- Hiporexia.
Efeitos adversos
Alguns efeitos adversos dos antipsicóticos de segunda geração ocorrem por conta da ação em receptores específicos no sistema nervoso central e periférico. Nessa lógica, esses efeitos podem ser organizados em bloqueio dopaminérgico, histaminérgico e muscarínico.
O bloqueio dopaminérgico está ligado aos efeitos extrapiramidais como parkinsonismo, acatisia, distonia aguda e discinesia tardia. Risperidona e olanzapina têm maior risco, enquanto aripiprazol, clozapina e quetiapina são mais seguras nesse sentido. A ação antidopaminérgica também é responsável por hiperprolactinemia induzida por antipsicóticos.
Já o bloqueio histaminérgico responde pelos efeitos metabólicos e sedativos. Aumento de apetite, ganho de peso, hiperglicemia e dislipidemia podem ocorrer, sendo mais relacionados a olanzapina e clozapina. A sedação pode ser limitante para muitos pacientes e ocorre com mais frequência com quetiapina e olanzapina. O aripiprazol é o mais seguro em relação a esses efeitos, causando menos problemas metabólicos e menos sedação.
A ação de bloqueio em receptores muscarínicos é responsável pelos efeitos anticolinérgicos: boca seca, constipação, retenção urinária e visão turva. Nessa via também pode ocorrer tontura e risco aumentado de quedas, que podem ser graves em idosos.
Hipotensão ortostática pode ocorrer pelo bloqueio de receptores alfa-adrenérgicos. Alguns efeitos adversos, como prolongamento do intervalo QT, não possuem relação direta com bloqueios de receptores específicos.
Outros efeitos adversos dessa drogas são idiossincráticos, a exemplo de:
- Síndrome neuroléptica maligna - caracterizada por hipertermia, rigidez muscular (que frequentemente envolve trismo), rabdomiólise, disautonomia e alteração do nível de consciência.
- Neutropenia e agranulocitose - mais comum durante a titulação inicial de dose de clozapina. Devido a casos de agranulocitose grave, é recomendado que nos primeiros meses de uso da clozapina seja realizado hemograma semanal.
- Miocardite - principalmente durante o início do uso da clozapina. Há casos também descritos com risperidona e quetiapina.
Existem indícios de aumento de mortalidade por todas as causas com o uso de antipsicóticos de segunda geração. A maioria das evidências sobre o assunto vem de estudos de pessoas idosas com sintomas neuropsiquiátricos de demências. Nessa situação, foi encontrado aumento de mortalidade a curto e longo prazo com o uso dessas drogas em ensaios clínicos [2, 3]. Alguns estudos mostraram que esse excesso de mortalidade estaria associado a doenças cerebrovasculares [4, 5], porém outros não [6-9]. Posteriormente, estudos encontraram que em populações mais jovens e com outras condições este risco também pode estar presente [10, 11]. O risco parece ser maior do que o estimado inicialmente, com NNH para mortalidade em 180 dias variando de 26 a 50 a depender da droga e com efeito dose resposta (quanto maior a dose, maior o risco) [12]. A recomendação é que esses medicamentos devem ter o benefício ponderado em relação ao risco, realizando a desprescrição sempre que possível e seguro.
Diferenças entre os antipsicóticos de segunda geração
A ação nos receptores varia entre os fármacos, justificando os seus diferentes perfis de eficácia e efeitos adversos (tabela 1). A análise dessas características permite uma escolha mais apropriada para cada situação clínica. Algumas peculiaridades de cada droga estão listadas abaixo:
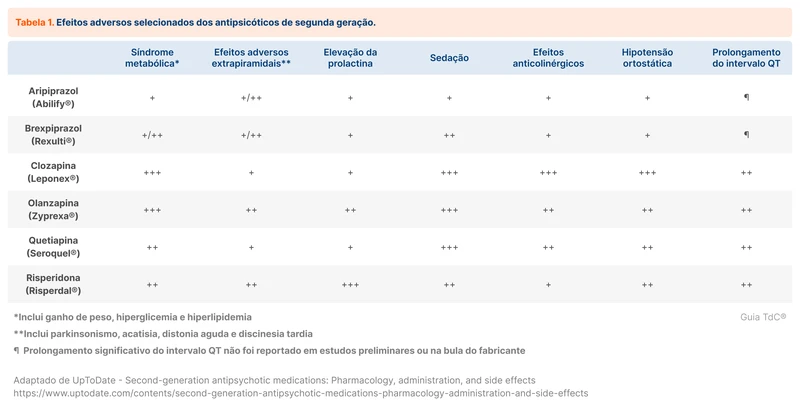
- Risperidona - popularmente chamado de "o mais típico dos atípicos". Possui menor custo, efeito antipsicótico em dose baixa e com menor ação sedativa. Como desvantagem, tem elevado risco de efeitos extrapiramidais.
- Clozapina - muito eficaz para controle de psicose (considerado o mais eficaz) e muito baixo risco de efeitos extrapiramidais. Existe risco elevado de efeitos adversos metabólicos, hematológicos (agranulocitose), cardiológicos e antimuscarínicos.
- Quetiapina - menor risco de efeitos extrapiramidais. Como desvantagens, é muito sedativo e tem pouca eficácia antipsicótica em doses baixas (a dose antipsicótica é de pelo menos 200 a 300 mg/dia).
- Olanzapina - bom efeito antipsicótico em doses baixas. Tem efeitos adversos metabólicos e é muito sedativo.
- Aripiprazol - Bom efeito antipsicótico em doses baixas, pouco sedativo e bom perfil metabólico, cardiovascular e extrapiramidal. O preço é um limitante, custando acima de R$150,00, por mês, valor em março de 2024.
- Brexpiprazol - é o único com indicação formal para agitação na doença de Alzheimer e possui perfil de efeitos adversos similar ao aripiprazol [13]. A desvantagem é o preço, custando acima de R$200,00, valor em março de 2024.
Aproveite e leia:
Estado Hiperglicêmico Hiperosmolar e Outras Complicações Agudas do Diabetes
Em fevereiro de 2024, foi publicada uma coorte realizada na Dinamarca sobre estado hiperglicêmico hiperosmolar. Aproveitamos para rever as complicações agudas do diabetes e apresentar os dados do estudo.
Depressão Resistente em Idosos
O diagnóstico e o tratamento de depressão em idosos podem ser mais difíceis. Em março de 2023, o New England Journal of Medicine publicou um estudo que avaliou estratégias medicamentosas para tratamento da depressão resistente em pessoas com mais de 60 anos. Aproveitamos a publicação para discutir detalhes da depressão nessa população e trazer os resultados do artigo.
Manejo da Agitação na Demência: Consenso da Associação Internacional de Psicogeriatria
Alterações comportamentais são comuns nos pacientes com doenças neurocognitivas. Esses sintomas são conhecidos pela sigla BPSD (Behavioral and Psychological symptoms of dementia). Neste tópico, vamos trazer o consenso de março de 2023 da Associação Internacional de Psicogeriatria (IPA, em inglês) sobre o manejo de um dos BPSD mais importantes do dia a dia do clínico: a agitação.
Controle Farmacológico de Sintomas
O tema da revisão do mês é controle farmacológico dos principais sintomas do dia a dia: dor, dispneia, náuseas e vômitos. Trazemos para você um manual de prescrição de medicamentos para esses problemas!
Tratamento Farmacológico de Alzheimer
O estudo de fase III da nova droga para doença de Alzheimer, o lecanemabe, foi publicado no New England Journal of Medicine em novembro de 2022 e trouxe novas esperanças para o mundo das doenças cognitivas. Nesse tópico, vamos discutir as drogas já existentes e as novas que prometem alterar o curso da demência neurodegenerativa mais importante da medicina.
