Amiodarona
A amiodarona tem vários efeitos antiarrítmicos e é amplamente utilizada em taquiarritmias supraventriculares e ventriculares dentro e fora do hospital. Neste tópico revisamos seu mecanismo de ação, como prescrever e como evitar seus efeitos adversos durante a administração.
Mecanismo de ação
Amiodarona é um antiarrítmico da classe III (classificação de Vaughan-Williams) com ação principal no bloqueio dos canais de potássio, prolongando a repolarização e o tempo de refratariedade das células cardíacas (figura 1). Também tem outras ações como bloqueio de canais de sódio, cálcio e efeito anti-adrenérgico [1, 2].
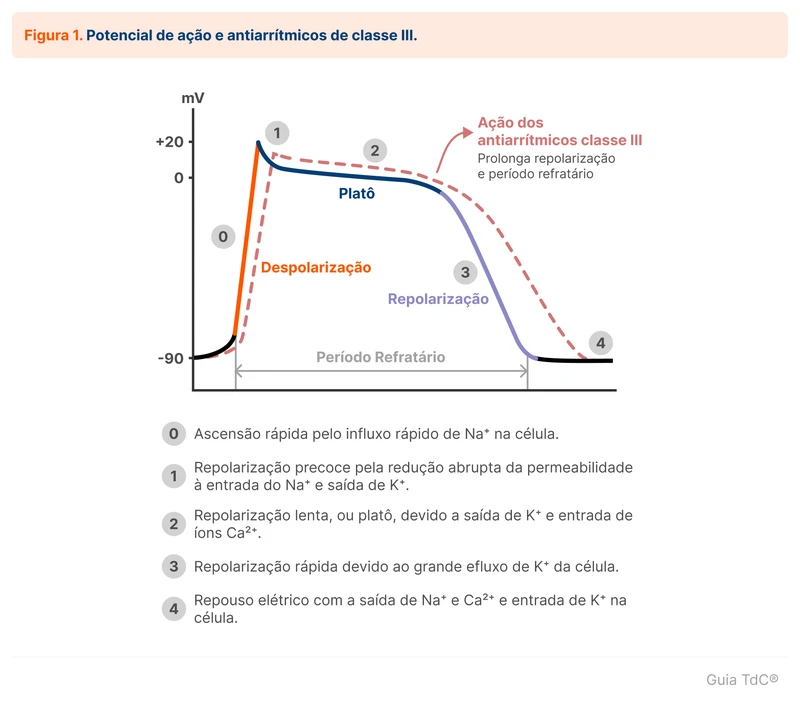
O mecanismo de ação difere entre a via intravenosa e a oral. A amiodarona intravenosa tem um tempo de ação mais rápido e atua predominantemente no nó atrioventricular, causando uma lentificação da sua condução e aumentando o período de refratariedade, tornando-a útil para controle de frequência agudamente. Por seu efeito antiadrenérgico significativo, apresenta risco de vasodilatação e hipotensão.
A amiodarona oral tem um tempo de ação prolongado e dependente de dose acumulada; seu pico de ação ocorre em 1 a 3 semanas sem uso de dose de ataque. Apresenta um efeito maior no miocárdio, prolongando seu potencial de ação e período de refratariedade, sendo mais usada no controle de ritmo a longo prazo e na prevenção da recorrência de arritmias [3].
É um medicamento lipofílico com alta distribuição tecidual e capacidade de acúmulo. Sua meia veia é prolongada, de aproximadamente 60 dias [2].
Como prescrever amiodarona na fibrilação atrial (FA)
A ampola de amiodarona tem uma concentração de 50 mg/mL e tem 3 mL, totalizando 150 mg por ampola. Deve ser diluída preferencialmente em soro glicosado 5% (SG 5%). Apresenta risco de flebite quando infundida em acesso periférico e em concentrações maiores que 2 mg/mL.
O esquema de dosagem de amiodarona é semelhante para controle de ritmo ou de frequência. O esquema mais comumente utilizado é o de 150 mg em dose de ataque, sendo infundido em 30 a 60 minutos, seguido de 900 mg em 24 horas em bomba de infusão contínua (1 mg/min nas primeiras 6 horas e 0,5 mg/min por 18 horas). É comum a diluição de 900 mg (6 ampolas) em 250 mL de SG 5% infundida em cateter venoso central por 24 horas (aproximadamente 11 mL/h por 24 horas) sem a necessidade de mudança nas primeiras 6 horas. Para infusões contínuas e prolongadas, recomenda-se infusão em cateter venoso central.
A dose de ataque deve ser feita em 30 a 60 minutos para reduzir o risco de hipotensão [4, 5]. Algumas referências recomendam o uso de doses de ataque de até 300 mg. Em pacientes críticos, com risco de hipotensão significativa e que a FA não é a causa da instabilidade, pode-se considerar a não realização da dose de ataque.
A eficácia da amiodarona para controle de ritmo é inconsistente na literatura. A probabilidade de sucesso é maior em pacientes com episódios de FA de curta duração e átrio esquerdo de menor tamanho (veja mais sobre anticoagulação antes do controle de ritmo na revisão sobre Fibrilação Atrial) [5, 6].
Como prescrever amiodarona nas arritmias ventriculares e PCR
Na parada cardiorrespiratória, o uso da amiodarona é recomendado nos ritmos chocáveis entre o segundo e o terceiro choques. Neste contexto ela é feita na dose de 300 mg em bolus intravenoso ou intraósseo. Pode-se repetir uma dose de 150 mg em casos refratários.
Em pacientes com taquicardia ventriculares e instáveis, o tratamento de escolha é a cardioversão elétrica. Em pacientes estáveis, pode-se utilizar a cardioversão química com drogas intravenosas como a procainamida e o sotalol, sendo a amiodarona uma medicação de segunda linha. Quando utilizada, a dose é a mesma discutida no contexto de fibrilação atrial [7, 8]. Neste caso, algumas fontes recomendam infusão de ataque em 10 minutos, devendo-se tomar cuidado com hipotensão.
Em pacientes com tempestade elétrica ou taquicardia ventricular incessante, a medicação antiarrítmica de escolha é a amiodarona, preferencialmente em conjunto com beta-bloqueadores [9, 10].
Outros cuidados e transição de amiodarona intravenosa para oral
O principal evento adverso associado ao uso da amiodarona intravenosa é a hipotensão. Sua ocorrência está associada a infusões rápidas e a solventes como o polissorbato 80 (presente nas ampolas no Brasil). Infusões das doses de ataque de modo mais lento, em 30 a 60 minutos, reduzem esse risco.
Flebite pode ser evitada com concentrações mais diluídas (< 2 mg/mL) e infusões prolongadas. Outros eventos adversos incluem bradicardia, náusea, vômitos e alterações de enzimas hepáticas. Raramente, o uso da amiodarona pode gerar torsades de pointes, sendo mais comum em pacientes com infarto ou alterações eletrolíticas associadas [9, 10].
A amiodarona tem alto risco de interação medicamentosa por inibir o metabolismo de algumas drogas. As principais interações são:
- Varfarina - potencializa seu efeito, com necessidade de redução de sua dose e acompanhamentos frequentes do tempo de protrombina [11].
- Sinvastatina - recomenda-se uma dose máxima de 20 mg quando utilizada em conjunto com amiodarona pelo aumento no risco de miopatia [12, 13].
- Digoxina - aumenta o risco de toxicidade com o uso de amiodarona.
Em pacientes estáveis, considera-se a transição para amiodarona via oral. Quando uma dose acumulada de 10 gramas já foi atingida, pode-se trocar para a via oral em dose de manutenção 100 a 400 mg/dia (100 a 200 mg/dia em pacientes com fibrilação atrial e 200 a 400 mg/dia em pacientes com taquicardias ventriculares). Em pacientes idosos, com disfunção hepática ou com baixo peso (menos que 45 kg) pode-se considerar a dose de 100 mg/dia [14].
Se a dose acumulada de 10 gramas ainda não foi atingida, um esquema proposto é [14]:
- 200 mg de 8 em 8 horas por uma semana
- 200 mg de 12 em 12 horas por uma semana
- Manter dose de manutenção após atingida a dose acumulada de 10 gramas.
Aproveite e leia:
Medicamentos na Parada Cardiorrespiratória (PCR)
A parada cardiorrespiratória é um momento crítico em que pode ocorrer uma sobrecarga de raciocínio. Pode ser difícil relembrar quais medicamentos são possíveis de realizar na PCR e em que momentos eles estão indicados. Nesse tópico, iremos revisar as evidências e como fazer os medicamentos na PCR.
Fibrilação Atrial
Fibrilação atrial (FA) é a arritmia sustentada mais comum. A prevalência está aumentando em função do crescimento de alguns fatores de risco, da sobrevida de pacientes com doenças cardiovasculares e do envelhecimento populacional. Essa revisão traz as principais recomendações da diretriz americana de FA publicada em dezembro de 2023 pelo American College of Cardiology em conjunto com a American Heart Association.
Estado de Mal Epiléptico
O estado de mal epiléptico é uma emergência neurológica ameaçadora à vida. É causado por precipitantes específicos ou falha nos mecanismos de término da crise epiléptica, resultando em crises anormalmente prolongadas e com possíveis efeitos deletérios permanentes. Esse tópico revisa o diagnóstico e o manejo do estado de mal epiléptico.
Peptídeos Natriuréticos
Peptídeos natriuréticos são exames que podem auxiliar no diagnóstico e manejo da insuficiência cardíaca. Em maio de 2023, as sociedades de cardiologia da Europa, Estados Unidos e Japão publicaram em conjunto um documento sobre esse assunto. Este tópico revisa o tema.
Infecções Associadas a Cateter Intravascular
As infecções associadas a cateter intravascular são complicações graves. Representam a segunda causa mais comum de infecção adquirida em UTI no Brasil, atrás apenas de pneumonia associada à ventilação mecânica. Essa revisão aborda os principais conceitos, diagnóstico, tratamento e prevenção de infecções associadas a cateteres intravasculares.
