Choque Cardiogênico e Dispositivos de Assistência Circulatória
O infarto agudo do miocárdio é a principal causa de choque cardiogênico. Atualmente, a mortalidade de choque cardiogênico ainda é alta, podendo chegar a 50%. A rápida identificação e instituição de suporte hemodinâmico é crucial. Em março de 2024, foi publicado o estudo DanGer Shock no New England Journal of Medicine sobre uso da bomba de fluxo microaxial (dispositivo Impella CP) no choque cardiogênico após infarto [1]. Este tópico expõe o manejo do choque cardiogênico e o que o estudo acrescentou.
Definição e classificação
Choque cardiogênico é um estado de hipoperfusão orgânica secundária à disfunção cardíaca. A definição varia na literatura, sendo a do estudo SHOCK de 1999 a mais utilizada [2]:
- Critérios clínicos:
- Pressão arterial sistólica (PAS) < 90 mmHg por mais de 30 minutos ou necessidade de vasopressor E
- Hipoperfusão orgânica
- Critérios hemodinâmicos:
- Índice cardíaco ≤ 2,2 L/min/m² E
- Pressão de oclusão da artéria pulmonar (POAP) > 15 mmHg - medida que reflete as pressões do átrio esquerdo.
Estes quatro critérios definidores são obrigatórios e apresentam algumas falhas. O critério de hipotensão pode atrasar o reconhecimento, sendo que até 5% dos pacientes podem estar normotensos [3].
A medida de POAP precisa de meios invasivos para sua aferição (cateter de artéria pulmonar, também conhecido como Swan-Ganz) e nem sempre está disponível. Além disso, uma disfunção predominante de ventrículo direito (VD) pode não apresentar alteração significativa da POAP.

A classificação de choque cardiogênico mais utilizada é a SCAI (veja figura 1). Ela está relacionada ao prognóstico e auxilia nas decisões terapêuticas.
Etiologias e diagnóstico
O infarto agudo do miocárdio (IAM) é a principal causa de choque cardiogênico, representando até 30% dos casos [4, 5]. Outras etiologias incluem:
- Insuficiência cardíaca (IC) crônica agudizada - representa 58% dos casos não associados ao infarto.
- Valvopatias.
- Miocardite.
- Cardiomiopatia por estresse (cardiomiopatia de Takotsubo).
O diagnóstico de choque cardiogênico envolve medidas invasivas e não invasivas. De forma não invasiva, buscam-se sinais de hipoperfusão (alteração do estado mental, extremidades frias, débito urinário reduzido e lactato elevado) e sinais de congestão pulmonar ou sistêmica. Há hipotensão frequentemente, mas a sua presença não é obrigatória para caracterizar choque cardiogênico.
A ecocardiografia à beira leito é essencial para a rápida avaliação da função do ventricular esquerda ou direita como responsável pelo choque. Pacientes com angina, história de IC ou com alterações ecocardiográficas sugerem um componente cardiogênico para um choque inexplicado.
Meios invasivos para o diagnóstico são mais utilizados em ambiente de terapia intensiva e a principal ferramenta é o cateter de Swan-Ganz. Ele pode fornecer informações hemodinâmicas de forma rápida para um manejo individualizado, apesar da sua influência em mortalidade ser incerta [6-8]. Um índice cardíaco baixo com POAP elevada confirmam o diagnóstico.
Tratamento
Inotrópicos e vasopressores são as drogas de escolha para o suporte a pacientes com choque cardiogênico. Devem ser utilizadas com base em parâmetros de perfusão e na menor dose e tempo possíveis, para evitar aumento da demanda de oxigênio miocárdico, arritmias e mortalidade [9-11].
Noradrenalina
É a droga de escolha em pacientes com hipotensão (PAS < 90 mmHg). Apresenta intensa atividade alfa-1, com efeito vasoconstritor. A atividade beta-1 auxilia no inotropismo e cronotropismo.
No choque cardiogênico, a noradrenalina é necessária em pacientes hipotensos para manter a pressão de perfusão tecidual, aumentando a PAS. Isso possibilita a introdução dos inotrópicos, que apresentam potencial vasodilatador, podendo piorar a hipotensão inicialmente.
Não há um alvo claro na literatura, mas PAS > 90 mmHg e pressão arterial média (PAM) entre 65 a 75 mmHg parecem ser adequados, em conjunto com avaliação de sinais de hipoperfusão [12-14].
Inotrópicos
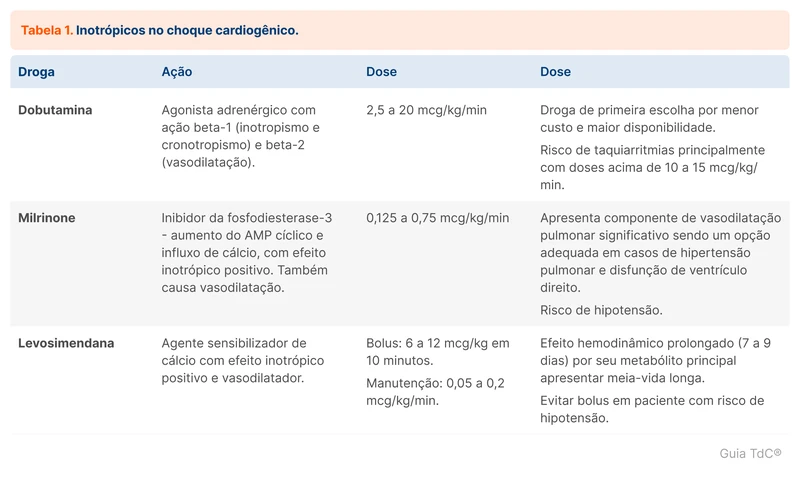
A droga mais utilizada é a dobutamina, devendo ser titulada conforme sinais de perfusão. Além de beta-1, exerce atividade beta-2 com vasodilatação sistêmica.
Não há evidências de superioridade entre os inotrópicos (dobutamina, milrinone e levosimendana - veja tabela 1) [15, 16]. Milrinone e levosimendana não atuam em receptores beta, sendo considerados quando há uso crônico de beta-bloqueadores. Apesar de não ser contraindicado o uso de dobutamina em pacientes em uso de beta-bloqueadores, doses mais altas podem ser necessárias [17].
Dispositivos de assistência circulatória
O dispositivo de assistência circulatória de curta permanência mais disponível é o balão intra-aórtico (BIA). É indicado principalmente em caso de falha na terapia medicamentosa ou rápida piora hemodinâmica. Em relação a outros dispositivos, possui menor custo e mais fácil inserção, porém fornece menor suporte hemodinâmico.
Outros dispositivos de assistência circulatória (como Impella, TandemHeart e CentriMag) fornecem suporte hemodinâmico maior quando comparado ao BIA. Esses dispositivos são menos disponíveis e têm inserção mais difícil.
BIA e Impella são utilizados para suporte hemodinâmico como ponte para uma terapia definitiva ou planejamento de longo prazo (resolução da etiologia, realização de transplante cardíaco ou instalação de dispositivos de suporte de longa permanência). Por serem terapias de ponte, não há evidências claras de benefício de mortalidade com seu uso.
O que o novo estudo encontrou?
O DanGer Shock foi um estudo randomizado, não cego, realizado na Alemanha, Dinamarca e Inglaterra. Incluiu pacientes com choque cardiogênico por IAM com supradesnivelamento do segmento ST para receberem suporte com bomba de fluxo microaxial (Impella CP) e terapia padrão ou apenas a terapia padrão [1]. O choque cardiogênico foi definido como PAS < 100 mmHg, sinais de hipoperfusão tecidual e fração de ejeção < 45%.
Os pacientes do grupo intervenção receberam suporte circulatório com Impella no momento da randomização, que poderia ocorrer antes do cateterismo ou até 12 horas após sua realização. Essa abordagem é considerada precoce, já que dispositivos circulatórios são geralmente utilizados em pacientes refratários ou com piora hemodinâmica rápida. Pacientes do grupo controle podiam receber suporte circulatório se indicado, sendo incentivado o uso de ECMO venoarterial em vez do Impella.
O desfecho primário avaliado foi mortalidade em 180 dias. Desfechos de segurança incluíram sangramentos graves, isquemia associada a punção arterial, hemólise e necessidade de terapia substitutiva renal (TSR).
O estudo encontrou uma redução de mortalidade no grupo intervenção (45,8% versus 58,5%, RR 0,74, 0,55 - 0,99 IC 95%, p=0,04). O grupo intervenção também apresentou maior risco de sangramento, isquemia de membros e necessidade de TSR de forma significativa.
Em análise de subgrupos, pacientes mais graves (PAM ≤ 63 mmHg) e com complexidade maior das lesões coronárias apresentaram maior benefício com uso do Impella.
Este foi o primeiro estudo que mostrou benefício de mortalidade com o uso de dispositivos de assistência circulatória de maneira significativa. Seu uso de forma precoce pode ter favorecido o desfecho encontrado, porém também associou-se com mais complicações. Pacientes selecionados com maior gravidade devem apresentar melhor relação entre os riscos e benefícios com seu uso. Os achados incentivam a criação de equipes especializadas em choque cardiogênico para identificar precocemente os pacientes candidatos ao Impella.
Aproveite e leia:
Sulfato de Magnésio para Doença Pulmonar Obstrutiva Crônica
O sulfato de magnésio tem ação broncodilatadora, sendo útil no tratamento de exacerbações de asma. Não existe recomendação para uso em pacientes com doença pulmonar obstrutiva crônica (DPOC). Uma nova revisão sistemática e meta-análise publicada pela Cochrane avaliou o uso do magnésio na DPOC exacerbada. Vamos ver o que esse trabalho encontrou e revisar no assunto.
Tratamento da Hipercalcemia da Malignidade
A hipercalcemia é uma complicação de diversas neoplasias, determinando pior prognóstico. Uma diretriz sobre o manejo dessa complicação foi publicada pela Endocrine Society em dezembro de 2022 e aproveitamos para revisar as possibilidades terapêuticas.
Desmame de Ventilação Mecânica e Testes de Respiração Espontânea
A identificação precoce do paciente capaz de respirar espontaneamente pode reduzir o tempo de ventilação mecânica. Recomenda-se o uso de testes de respiração espontânea para tentar identificar o paciente apto à extubação. Em novembro de 2022, foi publicado um artigo no New England Journal of Medicine (NEJM) comparando as duas estratégias, e aproveitamos para revisar sobre o assunto.
Ezetimibe e Dislipidemia
As estatinas são a primeira escolha no tratamento da dislipidemia, mas nem sempre são suficientes. O estudo RACING, publicado no Lancet em julho, avaliou o uso de ezetimibe associado a rosuvastatina em pacientes com doença aterosclerótica. Vamos ver o que o estudo acrescenta e revisar o uso clínico do ezetimibe.
Gliflozinas (inibidores da SGLT2)
As gliflozinas (inibidores da SGLT2) são uma das medicações mais estudadas da última década, com pesquisas mostrando seu benefício em diabetes mellitus tipo 2 (DM2), insuficiência cardíaca e doença renal crônica (DRC). Em maio de 2022, o New England Journal of Medicine (NEJM) lançou uma revisão sobre as gliflozinas no manejo de doenças cardiovasculares e trazemos os principais estudos e indicações aqui.
