Herpes Simples
A infecção pelo herpes simples é comum e pode recorrer. Este tópico revisa a apresentação clínica, diagnóstico e tratamento das infecções pelos vírus do herpes simples HSV1 e HSV2.
Manifestações clínicas e história natural
A doença pelos vírus herpes simples (HSV1 e HSV2) divide-se em primoinfecção e reativações (flair). Considerava-se que o HSV1 acometia exclusivamente a região orolabial e o HSV2 a região genital, mas essa diferenciação tem sido questionada com os estudos atuais. Ambos os sorotipos podem afetar qualquer compartimento, porém há, de fato, predileção do HSV1 pela região orolabial e do HSV2 pela região genital [1].
A primoinfecção em região orolabial costuma se manifestar na infância com lesões ulceradas exsudativas em lábios, mucosa bucal (gengivoestomatite herpética) e faringite. Pode ocorrer febre e linfadenopatia cervical [2]. A reativação nesta região se apresenta como lesões labiais vesiculares dolorosas, precedidas em cerca de 80% dos casos por sintomas prodrômicos como dor e parestesias até 24 horas antes [3].
Em região genital, a primoinfecção herpética ocorre no início da vida sexual e na maioria das vezes é assintomática. Quando sintomática, apresenta pápulas, vesículas, úlceras dolorosas, fissuras, irritação vulvar e/ou disúria, com duração média de 10 a 15 dias. Sintomas sistêmicos estão presentes em cerca de metade dos casos, com cefaleia, mialgia, mal-estar e, raramente, febre [4]. Pacientes previamente infectados pelo HSV1 podem sofrer primoinfecção por HSV2, normalmente com sintomas mais brandos. A reativação genital é precedida por sintomas prodrômicos em metade dos pacientes e a duração e a intensidade dos sintomas tende a ser menor nas recorrências [5].
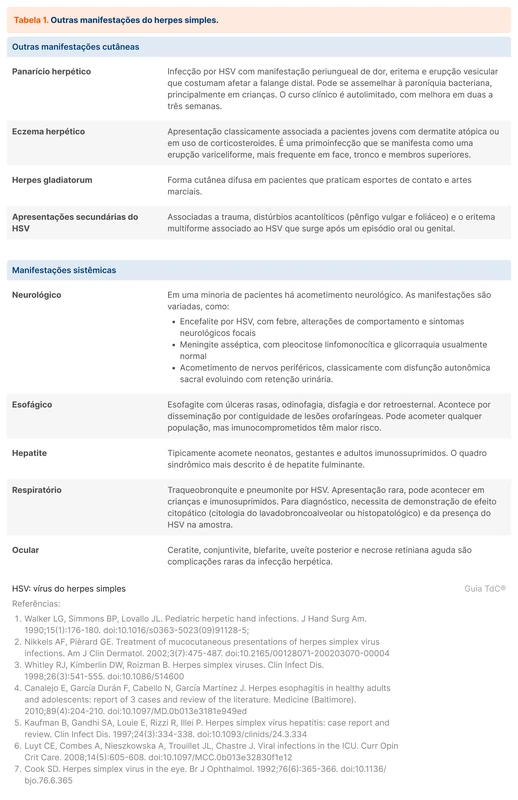
Manifestações cutâneas também podem ocorrer. Algumas manifestações estão reunidas na tabela 1. Pacientes com imunossupressão tem manifestações sistêmicas com maior frequência (tabela 1).
Diagnóstico
O diagnóstico clínico pode ser realizado baseado na apresentação sindrômica clássica de erupções vesiculares dolorosas orais ou genitais. A abordagem sindrômica para diagnóstico e tratamento na população geral é um método validado e preconizado pelo Ministério da Saúde e OMS [6, 7].
Em apresentações clínicas atípicas pode ser necessário confirmar o diagnóstico com exames complementares. A reação em cadeia de polimerase em tempo real (PCR) é um exame molecular de detecção do HSV por meio de swab da ferida. Possui especificidade próxima a 100% e sua sensibilidade é melhor em lesões mais recentes (< 5 dias), idealmente ainda em fase de vesículas [8].
O esfregaço com coloração de Tzanck consegue demonstrar as alterações citopáticas do HSV em raspado de lesões genitais ativas, no entanto, possui sensibilidade de 60 a 80%. O esfregaço de Tzanck não diferencia o efeito citopático do HSV e do vírus varicella-zoster [9, 10].
A sorologia para HSV tem papel controverso. O IgM para HSV não possui utilidade diagnóstica. O IgG para o HSV1 não é recomendado, já que a maioria da população possui anticorpos adquiridos pela infecção por via oral durante a infância. Contudo, para HSV2 há duas possíveis utilidades da sorologia:
- Em um episódio compatível com herpes em que há dúvida diagnóstica, a positivação do IgG para HSV2 12 semanas após o quadro sugere o diagnóstico [7]
- Em episódios recorrentes ou atípicos com exame molecular negativo, um IgG para HSV2 positivo reforça a hipótese de infecção
Não se sabe quanto tempo os títulos de anticorpos permanecem positivos após a infecção [11]. O rastreio com sorologia para HSV na população geral não é recomendado [12].
Tratamento
O tratamento antiviral sistêmico é recomendado para a maioria dos pacientes com sintomas agudos, seja em primoinfecção ou reativação. O benefício é de controle parcial dos sintomas e redução da duração dos episódios, principalmente se iniciado nas primeiras 72 horas. Há três antivirais aprovados: aciclovir, valaciclovir e famciclovir. Todos têm eficácia similar, porém não conseguem erradicar os vírus latentes [12-14].
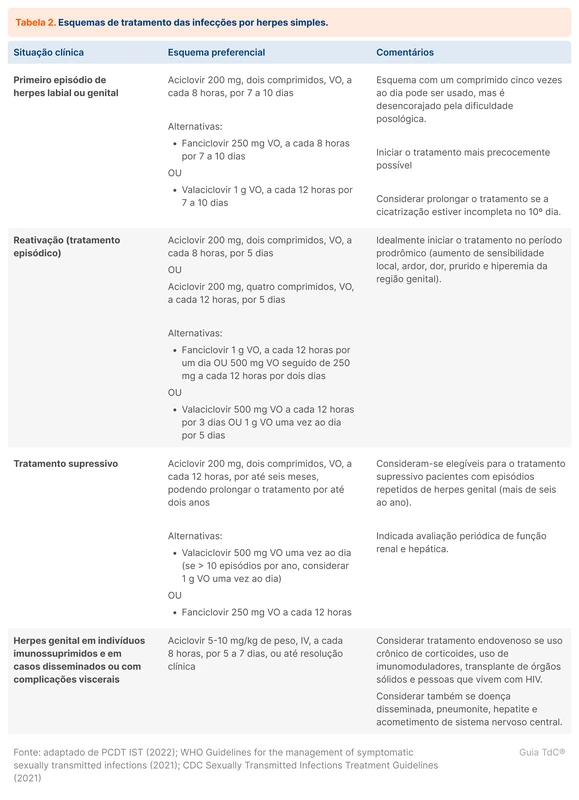
No SUS, o aciclovir é a medicação recomendada e disponível em comprimidos de 200 mg. O uso de outros antivirais (valaciclovir e famciclovir) permite melhor comodidade posológica, porém com custos mais elevados. O tratamento pode ser realizado na primoinfecção, reativação e para supressão contínua. As doses e durações são diferentes conforme a indicação (tabela 2).
O tratamento antiviral tópico (pomada de aciclovir) não possui benefício clínico e não é recomendado [15, 16].
Manejo de recorrência
A maioria dos indivíduos apresenta ao menos um episódio de recorrência após a primoinfecção. As principais diretrizes consideram como herpes recorrente quando há mais de 4 a 6 episódios por ano [7, 12, 15]. O herpes labial recorrente é comum, com prevalência estimada de 18 a 37% na população geral [16].
A terapia antiviral para os casos de recorrência pode ser feita de duas formas: tratamento episódico e tratamento supressivo crônico. A tabela 2 resume as opções. Enquanto o tratamento episódico reduz intensidade e duração dos sintomas em cada reativação, o tratamento supressivo contínuo consegue reduzir a frequência das recorrências. Estima-se uma redução de 70 a 80% dos episódios com a terapia supressiva crônica, com melhor qualidade de vida em comparação ao tratamento episódico. O tratamento contínuo parece se manter ativo a longo prazo, com raros episódios de emergência de resistência. Não é necessário monitorar eventos adversos por serem drogas extremamente seguras, conforme diretriz do CDC [12, 17].
A escolha entre os dois esquemas deve ser feita em conjunto com o paciente, considerando o impacto na qualidade de vida em cada episódio. Se ocorrerem mais de 6 episódios por ano, a supressão crônica deve ser considerada. A decisão de manter o tratamento deve ser reavaliada anualmente.
Aproveite e leia:
Herpes Zoster: Diagnóstico, Tratamento e Prevenção
Herpes zoster é a reativação da infecção latente pelo vírus varicela-zoster, uma condição mais comum em idosos e imunossuprimidos. Uma publicação recente trouxe novos dados sobre internamentos por herpes zoster e motivou a discussão sobre a doença no Guia. Este tópico aborda o diagnóstico, tratamento e prevenção dessa condição.
Gabapentinoides: Principais Usos e Novos Eventos Adversos
Evidências dos últimos anos identificaram riscos dos gabapentinoides anteriormente desconhecidos que devem ser considerados antes da prescrição. Os dois principais medicamentos da classe são a gabapentina e a pregabalina. O TdC Bulário revisa as indicações e eventos adversos dos gabapentinoides.
Hipertensão na Gestação
A hipertensão arterial na gestação é um problema crescente e associado a maus desfechos para a mãe e o bebê. O estudo CHAP, publicado no New England Journal of Medicine (NEJM) em maio de 2022, investigou qual é a melhor meta de pressão nessa população. Este tópico revisa o tema e traz as atualizações do estudo.
Gamopatia Monoclonal de Significado Indeterminado (MGUS)
A gamopatia monoclonal de significado indeterminado (MGUS) é uma condição pré-maligna com risco de evoluir para neoplasia hematológica, principalmente mieloma múltiplo. A maioria dos pacientes com MGUS não progredirá para quadros neoplásicos, dificultando a escolha de quem se beneficiaria de investigação adicional. Em abril de 2024, foi publicado no Annals of Internal Medicine uma calculadora de risco para auxiliar na indicação de investigação medular nesses pacientes. Este tópico revisa MGUS e traz os resultados do estudo.
Vacina Pneumocócica no Adulto
Atualmente, o esquema de vacinação pneumocócica no Brasil é baseado em duas vacinas: VPC13 e VPP23. Em outubro de 2021, o Comitê de Práticas Imunizantes dos Estados Unidos recomendou o uso das novas vacinas PCV15 ou PCV20, considerando uma maior efetividade com relação ao esquema anterior. Assim, trazemos uma revisão do esquema vacinal brasileiro e os principais pontos desta nova recomendação.
