Doença Mista do Tecido Conjuntivo
A doença mista do tecido conjuntivo (DMTC) engloba um grupo heterogêneo de pacientes com apresentações e evoluções diferentes. Existe incerteza sobre o diagnóstico e prognóstico dessa condição e um estudo de coorte recente ajudou a caracterizar melhor essa entidade clínica [1]. Este tópico traz os principais aspectos clínicos da doença e os resultados do estudo.
Doença mista, doença do tecido conjuntivo indiferenciada e síndromes de sobreposição
A doença mista do tecido conjuntivo (DMTC) é caracterizada pela presença de anticorpo anti-RNP associado a um misto de sintomas clínicos também observados em outras doenças do tecido conjuntivo, como lúpus eritematoso sistêmico (LES) e esclerose sistêmica. Os sintomas podem surgir em um período prolongado, dificultando o diagnóstico. Outras duas condições que podem ser confundidas com DMTC são a doença do tecido conjuntivo indiferenciada (DTCI) e as síndromes de sobreposição.
- DTCI: sinais e sintomas de doenças inflamatórias do tecido conjuntivo (ou colagenoses), mas que ainda não preenche critérios diagnósticos de uma condição específica. Alguns pacientes com DTCI evoluem para uma doença específica com o tempo, enquanto outros permanecem de forma indiferenciada, e uma menor parte tem remissão [2, 3].
- Síndrome de sobreposição: sinais e sintomas que preenchem critérios para duas ou mais doenças do tecido conjuntivo ao mesmo tempo. Exemplos são o rhupus (artrite reumatoide e LES) e escleroderma-LES.
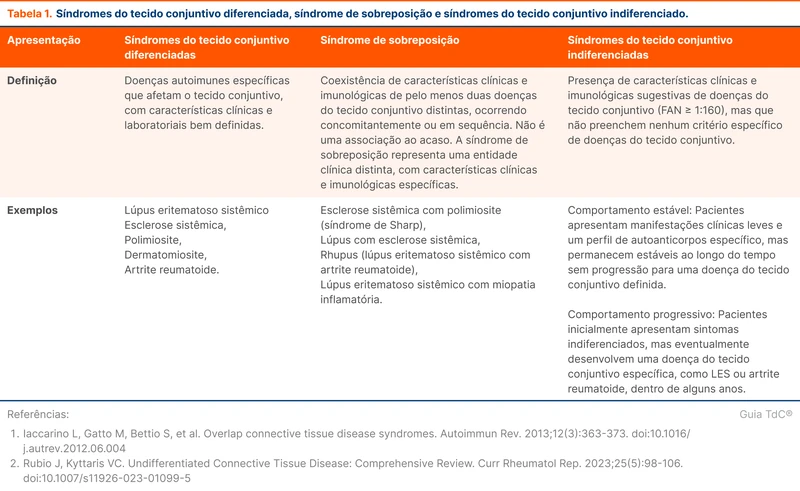
Existe controvérsia na literatura sobre a definição de DMTC. Primeiro, há dúvida se a doença pode ser considerada uma entidade separada ou uma manifestação inicial de outra doença reumatológica. Segundo, é difícil diferenciar DMTC das síndromes de sobreposição de duas ou mais doenças reumatológicas (como esclerose sistêmica e LES). Apesar do debate, a maioria dos autores considera DMTC uma doença do tecido conjuntivo específica, tendo associação com HLA específicos [4-6]. Esses termos compartilham características e a tabela 1 mostra a diferença entre eles.
Sintomas e diagnóstico de doença mista do tecido conjuntivo
O estudo publicado no Journal of Internal Medicine sobre as características clínicas e epidemiológicas da DMTC foi uma coorte retrospectiva francesa multicêntrica, realizada entre 1980 e 2022. Foram incluídos 330 pacientes que preenchiam um dos quatro critérios diagnósticos de DMTC (Sharp, Kasukawa, Alarcon-Segovia e Kahn) e que inicialmente não preenchiam os critérios atuais para outras doenças do tecido conjuntivo [1].
A média de idade ao diagnóstico foi de 35 anos, com 88% dos pacientes sendo mulheres caucasianas. O tempo médio entre o primeiro sintoma e o diagnóstico de DMTC foi de 10 meses.
A apresentação clínica inicial da DMTC geralmente inclui sintomas inespecíficos como febre baixa, artralgia e fadiga [4]. Com o tempo, desenvolvem-se sintomas mais específicos, que afetam diversos sistemas. Os sintomas mais prevalentes foram fenômeno de Raynaud (91%), artralgias (83%), dactilite (46%) e mialgias (31%) [1]. O tópico "Fenômeno de Raynaud - Tratamento e Inibidores da Fosfodiesterase 5" explica mais detalhes sobre dessa condição. Características clínicas menos comuns foram hipertensão pulmonar (3,0%) e neuralgia do trigêmeo (3,3%). Porém, estes sintomas estão presentes em alguns critérios diagnósticos.
Critérios diagnósticos e curso clínico da doença mista do tecido conjuntivo
Existem cinco critérios diagnósticos e não há consenso sobre qual deles utilizar. Todos consideram a presença de anticorpos U1-RNP como critério obrigatório. O anticorpo também é encontrado em 13% dos pacientes com LES, 10% com esclerodermia e até em indivíduos saudáveis. A distinção entre U1-RNP e outros anticorpos, como os anti-Sm, é um desafio devido à reatividade cruzada e ausência de padronização da técnica dos exames [7]. Aproximadamente 20% dos pacientes com DMTC apresentam anti-dsDNA e anti-Sm, dificultando a distinção entre DMTC e LES [4, 8]. Os critérios diagnósticos estão descritos na tabela 2.

O critério mais recente é baseado em uma coorte japonesa publicada em 2019. Esses critérios são divididos em manifestações comuns, manifestações imunológicas, envolvimento orgânico característico e manifestações de sobreposição [9]. Além de apresentarem maior sensibilidade diagnóstica (90,6%), trazem a consideração importante de cautela diagnóstica quando o paciente apresenta anticorpos anti-DNA, anti-scl70 ou anti-RNA, pois são específicos de outras doenças reumatológicas.
Outros dados da coorte francesa em relação ao curso clínico da doença mostram que parte dos pacientes inicialmente com o diagnóstico de DMTC evoluem com critérios de uma doença do tecido conjuntivo específica [1]. Em um acompanhamento médio de 8 anos, 26% dos pacientes evoluíram com critérios de uma doença do tecido conjuntivo específica nos primeiros 5 anos, principalmente LES ou esclerose sistêmica. Esses pacientes foram chamados de progressores. Sintomas mais associados à progressão incluíram aumento da parótida (para Sjogren) e alterações na capilaroscopia e doença intersticial (para esclerose sistêmica). Não foi encontrado nenhum fator preditivo para progressão para LES.
Acompanhamento e tratamento
Após o diagnóstico, alguns especialistas recomendam a realização de exames para identificar apresentações associadas à maior gravidade da doença: doença pulmonar intersticial e hipertensão pulmonar. Provas de função pulmonar são importantes para detectar sinais de doença intersticial pulmonar, como redução da capacidade vital forçada (CVF) e da capacidade pulmonar total (CPT), além da difusão de monóxido de carbono reduzida [4]. Outros exames incluem tomografia pulmonar de alta resolução e ecocardiograma, ambos visando detectar alterações de doença intersticial e hipertensão pulmonar. A capilaroscopia periungueal ajuda a avaliar o risco de desenvolvimento de úlceras digitais e de hipertensão arterial pulmonar [4, 10].
O tratamento de DMTC é individualizado conforme a manifestação clínica [11]. A estratégia de imunossupresão é derivada dos estudos com outras doenças inflamatórias do tecido conjuntivo. Corticoides e outros imunossupressores são a terapia habitual. Para doença intersticial grave, sugere-se ciclofosfamida. Quando presente, recomenda-se o tratamento sintomático do fenômeno de Raynaud [6]. O tópico "Fenômeno de Raynaud - Tratamento e Inibidores da Fosfodiesterase 5" revisa o tratamento dessa condição.
O prognóstico de DMTC varia conforme as apresentações da doença. A taxa de mortalidade varia de 3% a 10% e os resultados da coorte francesa identificaram hipertensão pulmonar e doença pulmonar intersticial como as principais causas de morte. Em comparação com os pacientes que evoluem para outra doença do tecido conjuntivo, os que permanecem com o diagnóstico de DMTC tem melhor prognóstico, pois atingem maiores taxas de remissão (52% vs 26%) [1].
Aproveite e leia:
Fator Antinuclear (FAN): O Que o Clínico Precisa Saber
O fator antinuclear (FAN), também conhecido como anticorpos antinucleares (ANA), é um importante marcador laboratorial para a triagem e diagnóstico de doenças reumatológicas imunomediadas. Apesar de ampla utilização, a solicitação e a interpretação do exame muitas vezes ocorrem de maneira inadequada. Este tópico revisa o exame, discutindo as principais indicações e a forma correta de interpretá-lo.
Fenômeno de Raynaud - Tratamento e Inibidores da Fosfodiesterase 5
Em 2023, a Cochrane atualizou os dados de eficácia dos inibidores da fosfodiesterase 5 para o tratamento do fenômeno de Raynaud. Este tópico revisa o tema e traz as atualizações desta meta-análise.
Caso Clínico #25
Mulher de 88 anos com artralgia e rigidez matinal há três meses.
Hipertensão Resistente e Baxdrostat
Hipertensão resistente afeta de 10% a 20% dos pacientes com hipertensão, levando a piores desfechos cardiovasculares. Em fevereiro de 2023, o New England Journal of Medicine publicou o estudo BrigHTN, testando a nova droga baxdrostat nessa população. Neste tópico revisamos hipertensão resistente e avaliamos o que o estudo adicionou.
Complicações Não Infecciosas do HIV
Com o maior acesso à terapia anti-retroviral (TARV) para pessoas com HIV, espera-se um aumento na expectativa de vida e redução de complicações infecciosas. Contudo, complicações não-infecciosas relacionadas à doença também podem ocorrer e precisam de reconhecimento. Em maio de 2022, tivemos um revisão sobre o tema na revista Medicine e falamos um pouco sobre o acometimento cardiovascular, pulmonar e renal aqui:
