Caso Clínico #23
O caso clínico abaixo é apresentado em partes. O negrito é a descrição do caso, as partes que não estão em negrito são os comentários. Ao final, você encontrará a resolução e os pontos de aprendizagem resumidos.
Mulher de 30 anos procura o pronto-socorro por dispneia há duas semanas associada a tosse seca. Relata múltiplos episódios semelhantes anteriormente, todos de menor intensidade e com resolução espontânea. Desta vez, os sintomas tiveram caráter progressivo e maior intensidade. Nega febre ou perda de peso. A paciente é previamente hígida e nega uso de medicações.
No pronto-atendimento, doenças potencialmente fatais que levam a dispneia devem ser descartadas inicialmente. Um mnemônico que organiza as causas emergenciais de dispneia é o ACT ASAP, que significa "aja o mais rápido possível" em inglês (tabela 1) [1].

Afastadas as condições mais graves, deve-se investigar as causas mais comuns de dispneia: insuficiência cardíaca, doenças pulmonares obstrutivas, pneumonia e tromboembolismo pulmonar. O exame físico pulmonar e os exames complementares básicos como radiografia de tórax e eletrocardiograma podem mostrar achados sugestivos dessas doenças (tabela 2).

A depender do quadro clínico e da incerteza diagnóstica, outros exames como BNP, D-dímero, troponina e exames de imagem como a tomografia de tórax ou angiotomografia podem ser realizados.
A paciente apresenta pressão arterial 110/75 mmHg, frequência cardíaca 88 batimentos por minuto, frequência respiratória de 18 incursões respiratórias por minuto e saturação de 97%. A ausculta é reduzida em hemitórax direito até terço médio, com macicez a percussão nessa região. O eletrocardiograma não apresentava alterações relevantes. A radiografia de tórax revelou uma opacidade quase completa do hemitórax direito, sugestivo de derrame pleural (ver figura 1).
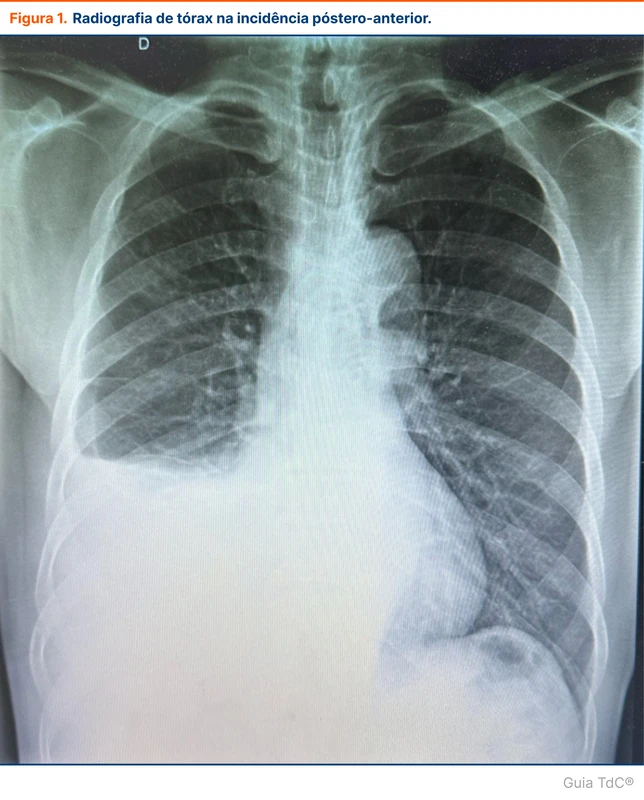
O paciente com derrame pleural pode apresentar tosse seca, dispneia e dor ventilatório-dependente, mas também pode ser assintomático. As alterações do exame físico são a redução do murmúrio vesicular na ausculta, assimetria de expansão torácica e macicez a percussão. Apesar dos achados clínicos, é comum que os derrames pleurais sejam identificados em exames de imagem incidentalmente [2].
Os principais métodos de imagem para detecção do derrame pleural são radiografia de tórax, ultrassonografia (USG) e tomografia computadorizada (TC).
A radiografia de tórax é bastante utilizada para detecção de derrame pleural, devido sua alta disponibilidade. O volume necessário para ser detectado na radiografia varia conforme a incidência utilizada:
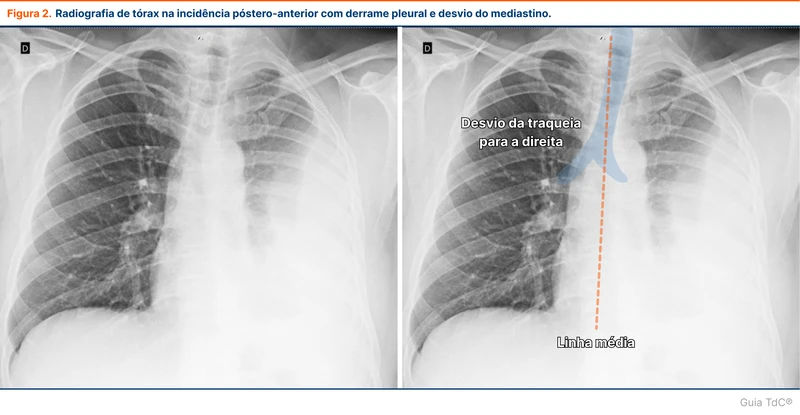
- Incidência em póstero-anterior: somente é possível detectar derrames pleurais com mais de 200 ml. Inicialmente ocasiona opacificação do seio costofrênico. Quando mais volumoso, gera o sinal do menisco ou mesmo desvio do mediastino para o hemitórax contralateral (figura 2)
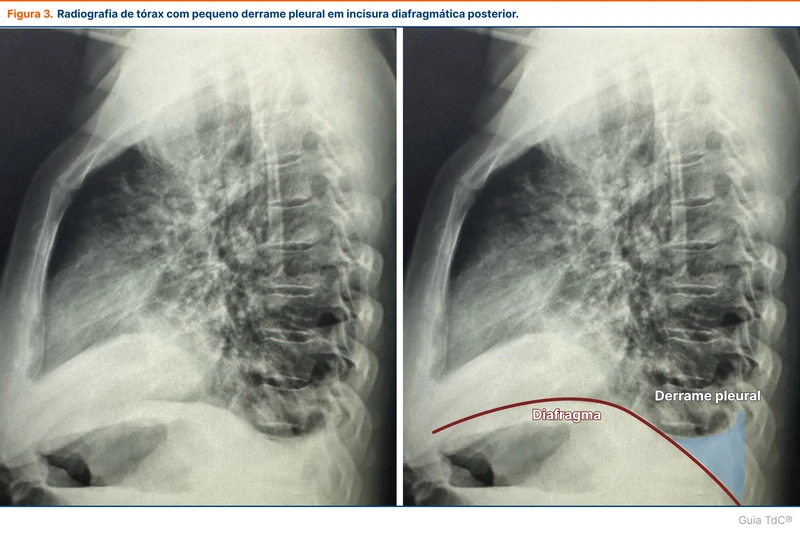
- Incidência em perfil: detecta volumes de líquido pleural superiores a 50 ml (figura 3)
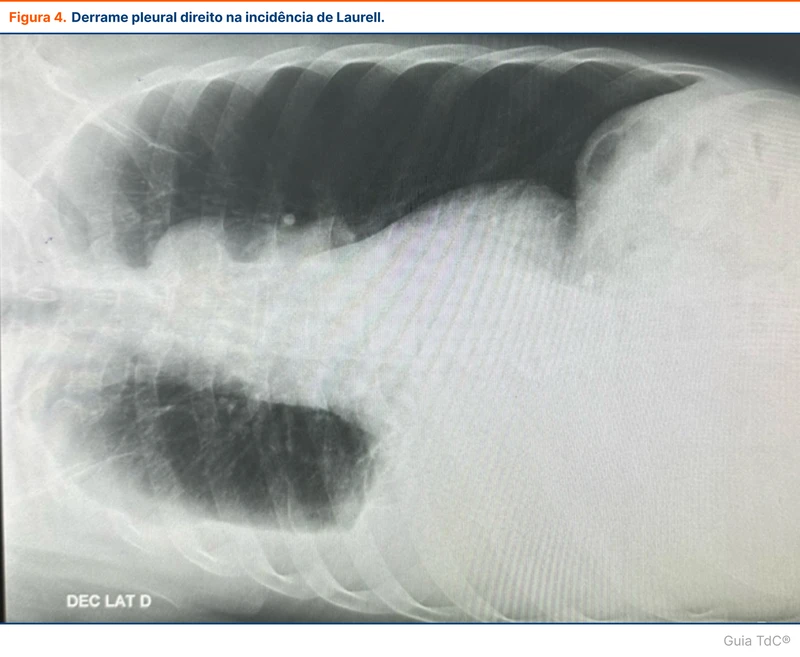
- Decúbito lateral com raios horizontais (incidência de Laurell): detecta até 25 ml de líquido. Útil para avaliar se o derrame é loculado ao ver que o líquido não escorre com a gravidade. Quando a coluna líquida é maior que 10 mm, se considera um derrame pleural que pode ser puncionado (figura 4)
- Supino (ex.: radiografia no leito): pode ocultar derrames volumosos, já que o líquido pode escorrer pelo pulmão. A suspeita deve surgir quando há maior opacidade de um dos hemitórax sem apagar a vasculatura pulmonar.
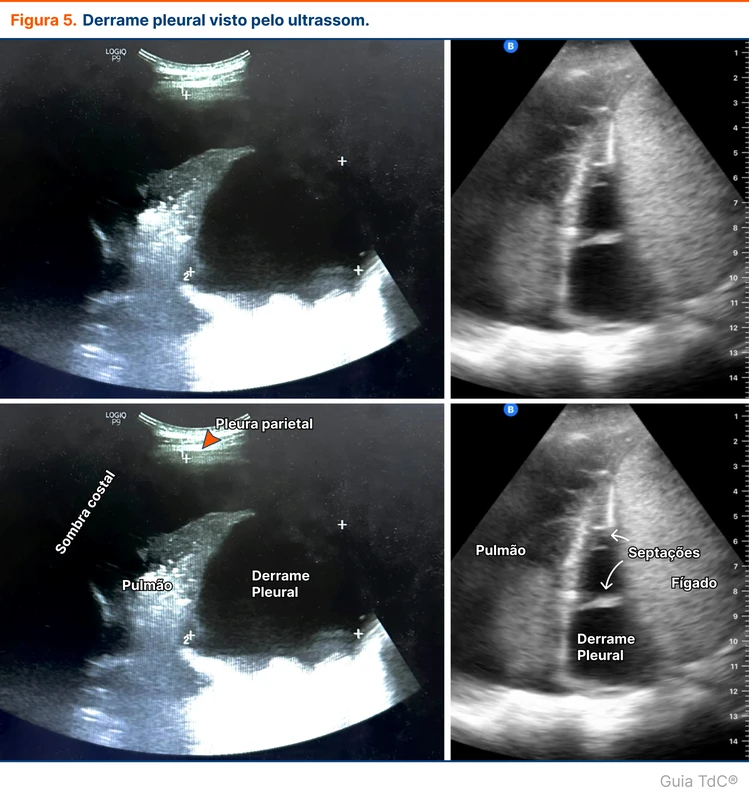
O derrame pleural se manifesta na USG como uma imagem hipoecoica supradiafragmática. O método detecta até 20 ml de líquido pleural, com sensibilidade de 93% e especificidade de 96%. O derrame é puncionável quando o bolsão líquido tem pelo menos 20 mm [3, 4]. A USG pode detectar septações e espessamentos pleurais, achados que favorecem o diagnóstico de um derrame complicado. O exame também pode diferenciar conteúdo líquido de consolidações e massas (figura 5).
A TC de tórax pode detectar derrames menores que 10 ml. É útil na investigação de outras causas de dispneia que também podem ser o motivo do derrame pleural, como tromboembolismo pulmonar e pneumonia. A adição de contraste venoso auxilia a detectar espessamento e nódulos pleurais presentes em derrames exsudativos. Também pode identificar septações e loculações que corroboram com a suspeita de derrame complicado. Quando os derrames são muito volumosos, pode-se realizar uma nova TC após o esvaziamento pleural para identificar patologias que estavam ocultas pelo líquido.
A toracocentese diagnóstica deve ser realizada em todos os derrames novos, especialmente quando são unilaterais, já que tem maior chance de serem exsudativos. A análise do líquido pleural pode não ser necessária quando a causa do derrame é bem caracterizada com outros dados clínicos, como em pacientes com insuficiência cardíaca descompensada e hipervolemia. Contudo, a condução de um paciente com derrame pleural sem análise do líquido tem mais incerteza diagnóstica, de modo que a necessidade de punção deve ser reconsiderada se a evolução fugir do esperado.
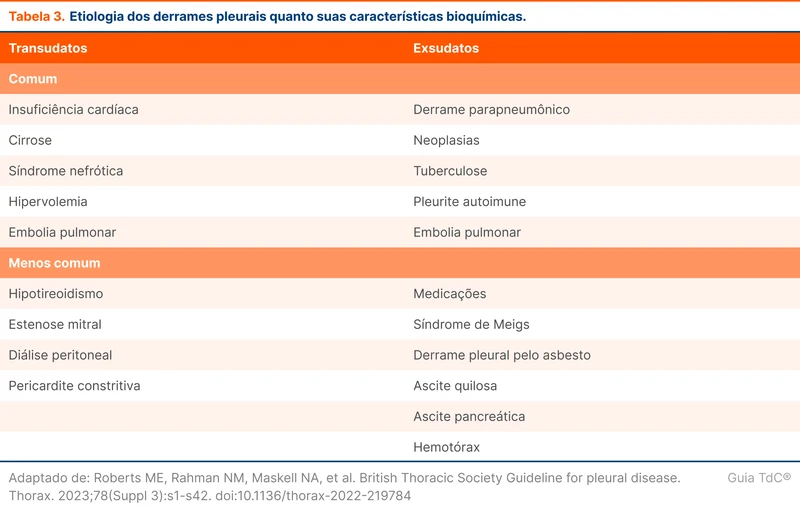
A análise do líquido pleural divide o derrame em dois grupos (tabela 3):
Exsudativo: secundário a patologias da cavidade pleural e pulmão que cursam com exsudação local (ex: pneumonia), patologias que diminuem a reabsorção linfática e com isso aumentam a concentração proteica do líquido (ex: neoplasias) ou movimentação do líquido através da cavidade abdominal (ex: pancreatite).
Transudativo: resultante de doenças sistêmicas que cursam com desequilíbrio da pressão oncótica e hidrostática (ex: insuficiência cardíaca).
Classificar adequadamente o derrame é necessário para uma condução adequada do caso. Derrames transudativos raramente necessitam de investigação adicional da pleura, sendo tratados com diuréticos e abordagem da condição de base (ex.: cirrose, insuficiência cardíaca). Já os exsudativos devem motivar uma avaliação adicional, pois são associados a condições variadas com mecanismo e tratamento distintos, como neoplasias ou infecções. Essas doenças necessitam de tratamento específico e em alguns casos pode ser indicado intervenção na pleura (drenagem ou pleurodese).
A toracocentese é um procedimento seguro que pode ser realizado a beira leito. As diretrizes atuais recomendam que seja sempre guiada por USG, devido à menor taxa de complicações [5]. Não é necessário radiografia de controle após o procedimento caso o paciente não apresente sintomas, for realizada uma única punção e ar não for aspirado durante o procedimento. A diretriz da sociedade britânica recomenda que a toracocentese de alívio retire no máximo 1,5 litro para reduzir o risco de edema de reexpansão [6]. Apesar disso, alguns trabalhos encontraram que esse evento é raro e que pode ocorrer até em menores volumes. Outra medida é encerrar a toracocentese quando o paciente iniciar com sintomas como dispneia ou tosse [7, 8].
O derrame pleural foi confirmado com USG pulmonar. Realizado toracocentese guiada por USG com intuito diagnóstico e de alívio, com saída de líquido de coloração avermelhada com o material enviado para análise. A paciente apresentou melhora importante da dispneia após o procedimento.
Cerca de 50-60 ml de fluido pleural devem ser enviados para análise de rotina. A inclusão de pesquisa para tuberculose e neoplasias dependem do cenário e podem necessitar que mais volume de material seja processado (tabela 4) [9, 10].
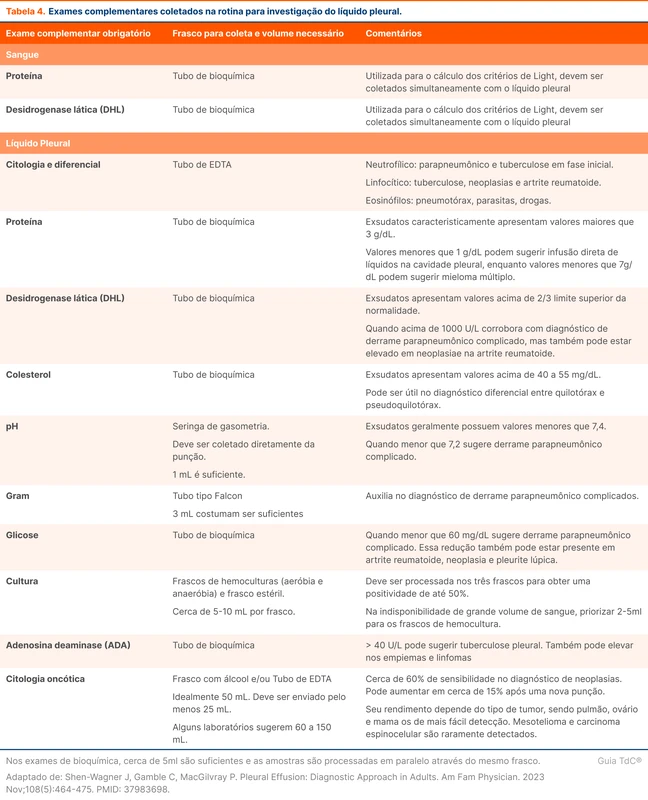
A análise do líquido pode ser dividida em quatro etapas: macroscopia, bioquímica, citometria e outros exames específicos
Durante a punção, a aparência macroscópica pode levantar algumas suspeitas, como:
- Amarelo-citrino: líquido transudativo ou exsudativo
- Leitoso: empiema e quilotórax
- Sero-hemático: acidente de punção, derrame hemorrágico e hemotórax
- Turvo: líquidos exsudativos ricos em fibrina
A análise da bioquímica do líquido puncionado deve conter dosagem de proteínas e desidrogenase lática (DHL) e irá auxiliar na diferenciação de exsudato e transudato. Tradicionalmente, exsudatos são determinados quando o paciente apresenta pelo menos um dos critérios de Light positivos:
- Proteína pleural/proteína sérica > 0,5
- DHL pleural/DHL sérico > 0,6
- DHL pleural > 2/3 do limite superior da normalidade
Outros critérios também podem ser utilizados para identificar exsudatos:
- Proteína do líquido pleural > 3 g/dl
- Colesterol do líquido pleural acima de 40 mg/dl [11]. Algumas referências colocam o corte do colesterol em 55 mg/dL [12]
Nos casos em que não for coletada uma amostra de sangue simultânea, pode-se utilizar isoladamente o colesterol, a proteína total e a DHL, todas do líquido pleural. O diagnóstico será de exsudato se um dos critérios for positivo.
Os critérios de Light podem erroneamente classificar os derrames transudativos como exsudativos em até 30% dos casos. Isso acontece com mais frequência no contexto de insuficiência cardíaca após diureticoterapia. A presença de apenas um dos critérios de Light positivos favorece essa possibilidade. Nesta suspeita, pode-se utilizar critérios adicionais para identificar um exsudato verdadeiro: [13]
- Subtração da albumina sérica pela albumina pleural < 1,2 g/dl
- Subtração da proteína sérica pela proteína pleural < 3,1 g/dl
- NT-proBNP sérico < 1500 pg/ml
A maioria dos critérios utiliza valores dicotômicos, sendo recomendado cautela em casos de dúvida diagnóstica com resultados limítrofes. A combinação do julgamento clínico, imagem e resultado dos exames laboratoriais deve ser utilizada para determinar a melhor interpretação clínica.
A citometria total e diferencial deve identificar o número de células e o predomínio celular.
- Neutrofilia: tipico de derrame parapneumônico, porém também presente em tuberculose em fase inicial. Valores muito elevados são majoritariamente encontrados em empiemas.
- Linfocitose: presente na tuberculose, neoplasias, medicamentos e quilotórax. Artrite reumatoide pode apresentar predomínio neutrofílico no início, porém evolui em alguns dias para linfocítico.
- Eosinofilia: presente em pneumotórax, neoplasias, parasitoses e medicamentos. Mais de 10% de eosinófilos reduz muito a possibilidade de tuberculose.
- Hemácias: quando em excesso, sinalizam hemotórax. Um hematócrito pleural dividido pelo sérico maior que 50% define um hemotórax. Valores entre 1% e 50% sugerem derrames sero-sanguinolentos como neoplasias, tuberculose ou pneumonia, e quando menor que 1% sugerem acidente de punção.
- Mesoteliócitos: pode estar presente em derrames transudativos e ocasionalmente em derrames exsudativos. Quando maior que 5%, falam contra tuberculose.
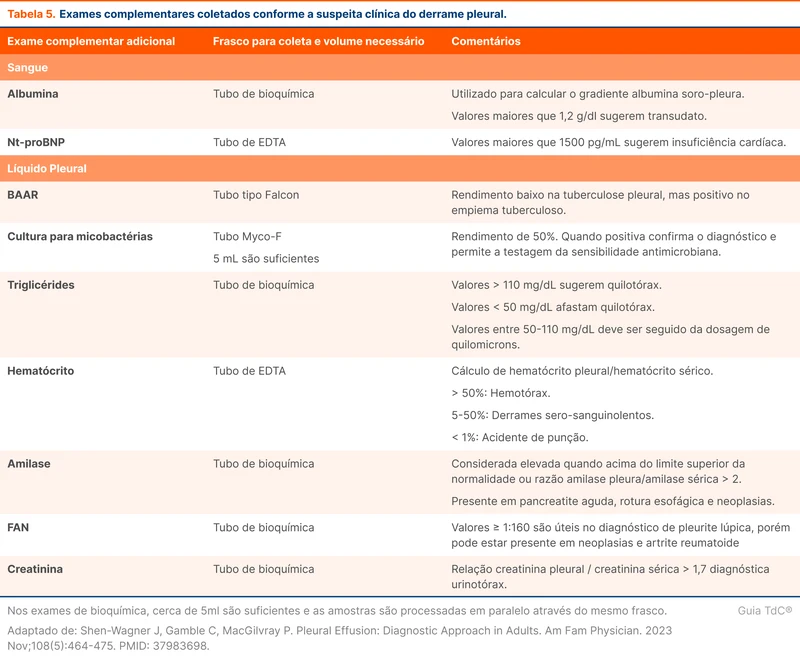
Outros exames adicionais também podem ser utilizados conforme a suspeita clínica (tabela 5). Com as quatro etapas (macroscopia, bioquímica, citologia e outros exames) é possível combinar os achados encontrados nos derrames mais prevalentes (tabela 6). A paciente apresenta na macroscopia líquido de coloração avermelhada, o que não aponta de imediato para uma possível causa. Será necessária a análise bioquímica e citológica do líquido pleural.
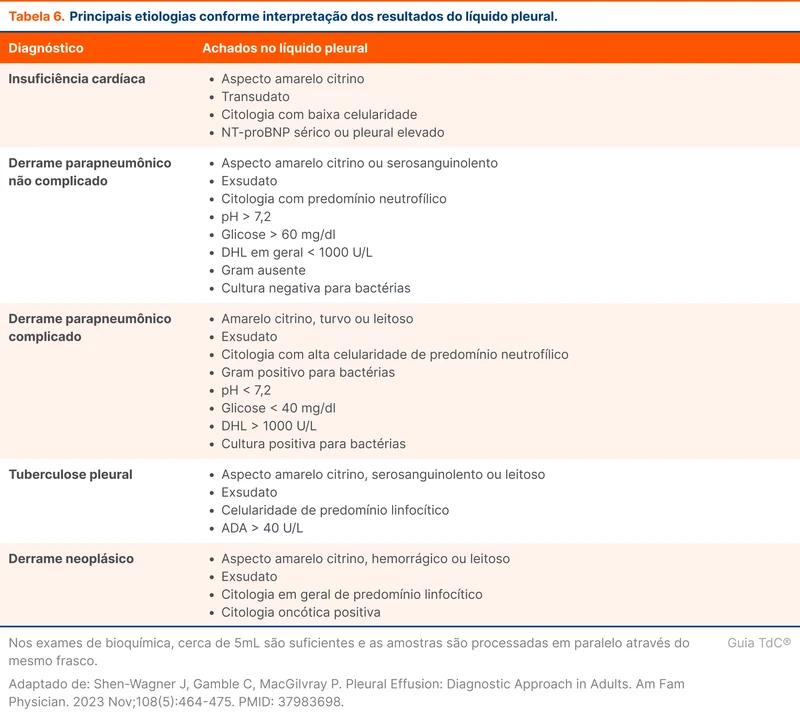
A análise do líquido pleural revelou proteínas 5,6 g/dl, DHL 2015 U/L e colesterol 108 mg/dl. A análise citométrica mostrou contagem total de 29.400 cél/mm³, com contagem diferencial de 60% de neutrófilos, 20% de linfócitos e 20% de outras células, além de 2.800.000 hemácias/microL. O hematócrito do líquido pleural foi de 28%, com razão de hematócrito pleural por hematócrito sérico de 73%. A pesquisa de bacilos álcool ácido resistentes e fungos no líquido pleural, assim como a coloração de Gram, não evidenciaram microorganismos. A citologia oncótica está pendente.
Foi realizado tomografia de tórax após a toracocentese de alívio que não identificou alterações no parênquima pulmonar.
Os dados acima indicam um derrame pleural exsudativo com predomínio de hemácias. A razão hematócrito pleural por sérico de 73% a classifica como hemotórax, o que justifica o DHL elevado. Na ausência de trauma ou procedimento torácico, o diagnóstico provável é de hemotórax espontâneo. As quatro principais causas são: coagulopatia, doenças vasculares, neoplasias e miscelânea [14].
A paciente não apresenta histórico de coagulopatia. A tomografia de tórax não demonstrou alterações do parênquima e pleura, tornando causas vasculares e neoplásicas menos prováveis, mas a citologia oncótica ainda é indispensável. Considerando o grupo miscelânea e o caráter cíclico da dispneia em paciente do sexo feminino em idade fértil, uma possibilidade é um derrame catamenial.
O derrame catamenial é uma manifestação da síndrome de endometriose torácica, que envolve a presença de tecido endometrial ectópico na cavidade torácica. A apresentação típica é de derrame pleural cíclico, volumoso, predominantemente à direita, muitas vezes agravados no período menstrual, provavelmente pela resposta do tecido endometrial ectópico ao estímulo hormonal. O diagnóstico pode ser realizado através da citologia do líquido pleural ou da biópsia pleural.
As outras células vistas na citometria podem corresponder a células de tecido endometrial. A análise de citologia oncótica pode auxiliar no diagnóstico. Caso o resultado seja inconclusivo, o próximo passo é a biópsia pleural.
Interrogada ativamente, a paciente referiu episódios de dismenorreia e dor pélvica intensa, notando que sua dispneia tinha uma piora exponencial nos períodos menstruais.
A citologia oncótica revelou células compatíveis com células endometriais. Foi realizado ressonância magnética pélvica que apresentou diminutas imagens com hipersinal em T1 e hiposinal em T2, sugerindo implantes endometriais na cavidade pélvica.
Iniciado tratamento hormonal com boa resposta inicial, porém com duas outras recidivas. No momento a paciente segue em acompanhamento ambulatorial.
A endometriose é caracterizada pela presença de tecido endometrial fora da cavidade uterina, afetando até 10% da população feminina em idade fértil. Se apresenta como dor pélvica, infertilidade e dismenorreia.
A doença pode apresentar manifestações extrapélvicas. A endometriose torácica ocasiona hemoptise, pneumotórax espontâneo, hemotórax e derrames hemorrágicos que podem coincidir com o período menstrual, intitulados derrames pleurais catameniais.
O quadro clínico do derrame catamenial consiste em dispneia, dor ventilatório-dependente e, em menor intensidade, dor abdominal. Endometriose pélvica está presente em até 80% dos casos, enquanto pneumotórax e ascite em 50% [15]. O líquido pleural geralmente é um derrame sanguinolento ou mesmo hemorrágico, exsudativo em 99% dos casos. O diagnóstico é desafiador e pode ser realizado através da citologia do líquido ao detectar células compatíveis com tecido endometrial, porém isso ocorre em apenas 9% das punções. A biópsia pleural é geralmente necessária, com até 74% de positividade. O rendimento das amostras aumenta se a coleta for realizada próxima ao ciclo menstrual, assim como depende da experiência do patologista.
O tratamento pode ser realizado com terapia hormonal (danazol, contraceptivos e análogos de GnRH), associada ou não a cirurgia torácica, porém com alta chance de recidiva [16].
Alguns pontos de aprendizagem sobre o caso que você não pode esquecer:
- Na abordagem da dispneia no cenário de emergência deve-se afastar doenças potencialmente fatais e em seguida as causas mais prevalentes
- O derrame pleural pode se manifestar com dispneia, mas frequentemente é um achado do exame de imagem em um paciente oligossintomático
- Frente a um derrame novo, principalmente unilateral, deve-se proceder com a toracocentese, idealmente guiada por ultrassonografia. Análise macroscópica, citológica e bioquímica devem ser realizadas na amostra.
- Diferenciar os derrames em exsudativos e transudativos é necessário para uma condução adequada. Os critérios de Light e exames adicionais, como o colesterol no líquido pleural, tem essa finalidade. Derrames transudativos são uma consequência de doenças sistêmicas que desequilibram forças hidrostáticas e oncóticas (como insuficiência cardíaca e cirrose), enquanto derrames exsudativos ocorrem por fatores locais como infecções, neoplasias e doenças inflamatórias (como pancreatite).
- A endometriose pode ter diversas manifestações extrapélvicas, dentre elas as manifestações pulmonares, que devem ser lembradas no diagnóstico diferencial de mulheres em idade fértil com derrame pleural hemorrágico sem causa óbvia
Aproveite e leia:
POCUS no Derrame Pleural
A ultrassonografia à beira do leito (POCUS) cada vez mais faz parte da avaliação na emergência. Todo dia a técnica é aprimorada e incorporada nos atendimentos. Um artigo do British Medical Journal (BMJ) publicado em janeiro de 2023 trouxe alguns pontos da abordagem do derrame pleural com POCUS. Aproveitamos para revisar esse tópico aqui no Guia.
Diretriz de Insuficiência Hepática Aguda e Crônica Agudizada
A Society of Critical Care Medicine (Sociedade de Medicina Intensiva, em tradução livre) publicou uma nova diretriz de cuidados do paciente com insuficiência hepática crônica descompensada e insuficiência hepática aguda. Este tópico revisa as principais recomendações da diretriz.
Nirmatrelvir/Ritonavir (Paxlovid) para Tratamento de COVID-19
Nirmatrelvir/ritonavir é um antiviral contra COVID-19 recentemente liberado para venda no Brasil. Trouxemos esse tópico para revisar os trabalhos que embasam o tratamento.
Ultrassom à Beira Leito para Diagnóstico de Fasciíte Necrosante
A fasciite necrosante é uma infecção grave e rara. O diagnóstico é difícil porque tem poucos sinais clínicos indicativos ou exames laboratoriais específicos. Em março de 2023 foi publicado no The American Journal of Emergency Medicine uma revisão sistemática sobre o uso da ultrassonografia à beira leito no diagnóstico dessa condição e aproveitamos para revisar o assunto.
Caso Clínico - AIT e Doença Sistêmica
O guia também tem espaço para casos clínicos! O caso da vez foi publicado no NEJM em 21 de abril e descreve uma mulher de 41 anos com ataque isquêmico transitório e uma doença sistêmica. Vamos ver o caso e revisar os principais pontos de aprendizagem!
