Diretriz de Tontura e Vertigem no Departamento de Emergência
Tontura é comum no departamento de emergência e tem múltiplas etiologias, variando de causas autolimitadas até doenças graves. Uma diretriz publicada pela
Society for Academic Emergency Medicine em 2023 auxilia a sistematizar a abordagem dessa queixa [1]. Essa revisão aborda os principais pontos e recomendações dessa diretriz.
Desafios na abordagem de tontura
Tontura aguda representa entre 2,1 a 3,6% dos atendimentos em departamentos de emergência [2, 3]. Pacientes que queixam-se de tontura no pronto-socorro tem um tempo de estadia maior e são submetidos a mais exames de imagem [2]. Um dos desafios na abordagem da tontura é a imprecisão na descrição do quadro e a variedade de diagnósticos possíveis. Condições benignas e autolimitadas, como vertigem posicional paroxística benigna (VPPB), e doenças graves, como AVC, podem resultar na mesma queixa.
Um consenso internacional de termos para condições vestibulares foi elaborado na tentativa de melhorar a comunicação [4]. A definição de “tontura” é a sensação de orientação espacial alterada ou prejudicada, sem a presença de uma percepção de movimento. O termo "vertigem" é descrito como a sensação de movimento do próprio corpo ou cabeça quando não há movimento real, ou como uma sensação de movimento distorcido durante um movimento normal da cabeça. Já os "sintomas posturais" referem-se a sintomas de equilíbrio relacionados à estabilidade postural, ocorrendo exclusivamente enquanto a pessoa está em posição ereta, seja sentada, de pé ou caminhando. Apesar do esforço, os pacientes frequentemente alteram a descrição e utilizam múltiplos termos ao mesmo tempo, dificultando uma abordagem baseada na qualidade dos sintomas [5].
Ao longo da diretriz, o termo “tontura” (do inglês, dizziness) é utilizado para expressar tontura em si e demais sintomas vestibulares, como vertigem e instabilidade. Esta revisão segue essa norma.
As causas de tontura podem ser divididas conforme o local onde a disfunção que origina o sintoma está ocorrendo. Tonturas periféricas ocorrem por condições do labirinto e do nervo vestibular, como VPPB, doença de Ménière e neurite vestibular. Tonturas centrais surgem por doenças do sistema nervoso central (tronco encefálico e cerebelo) como AVC, esclerose múltipla e neoplasias nessa região. No departamento de emergência, apenas 3 a 6% dos pacientes apresentam tontura de origem central.
A tomografia computadorizada (TC) de crânio tem papel limitado na abordagem da tontura. A principal causa de tontura de origem central é o AVC isquêmico e a TC tem sensibilidade menor que 10% para AVC isquêmico na fase inicial [6]. O desempenho da TC é melhor para AVC hemorrágico, porém tontura isolada é rara nesse contexto. Em um estudo de pacientes com AVC hemorrágico, apenas 2,2% tinham tontura isolada [7] O exame com melhor desempenho nesse cenário é a ressonância magnética (RM), mas que mesmo assim pode não detectar alguns casos de AVC isquêmico na fase aguda [8].
Classificando a tontura
A abordagem antiga de tontura se baseava na caracterização da queixa em vertigem, desequilíbrio ou sensação de cabeça leve/vazia. Essa abordagem não é recomendada pela diretriz, pois não possui validação adequada, não prediz consistentemente a causa da tontura, e os pacientes frequentemente descrevem a tontura de maneira variável e imprecisa, muitas vezes abrangendo mais de uma categoria [5, 9].
A abordagem recomendada é baseada no tempo e nos gatilhos/desencadeantes da tontura [10]. Utilizando o comportamento da tontura no tempo e os gatilhos, a queixa pode ser caracterizada em três padrões:
- Síndrome vestibular aguda: início agudo, podendo se associar a sintomas de disfunção vestibular (náusea, vômito, nistagmo e desequilíbrio). O paciente tem queixa mesmo em repouso e o sintoma é exacerbado por movimentos da cabeça ou mudança da postura.
- Síndrome vestibular episódica espontânea: geralmente com histórico de múltiplas crises. O paciente pode apresentar sintomas de disfunção vestibular, porém temporários e de curta duração. Não tem fatores desencadeantes e o paciente está assintomático ao repouso.
- Síndrome vestibular episódica transitória: similar à síndrome anterior, porém com a presença de fatores desencadeantes. O principal gatilho é a movimentação da cabeça.

A tabela 1 reúne as condições causadoras de tontura. O fluxograma 1 exibe a abordagem inicial de tontura no departamento de emergência.

Desencadeadores/gatilhos devem ser diferenciados de exacerbadores/agravantes. Quando a situação desencadeia tontura, o significado é que o paciente estava assintomático e iniciou um quadro de tontura após aquela situação. Já um fator exacerbador piora o quadro, mas a tontura já estava presente antes. Pacientes com síndrome vestibular aguda podem ter os sintomas exacerbados/agravados por movimentos, mas a queixa surgiu antes. Isso é diferente da síndrome vestibular episódica transitória, em que o paciente tem os sintomas desencadeados por movimentos e estava assintomático antes.
Abordagem inicial
No primeiro momento, é preciso identificar se a tontura é uma queixa isolada ou não. Para ser chamada de isolada, os únicos sintomas que podem estar associados são os de disfunção vestibular, como náusea, vômito, nistagmo e desequilíbrio.
Se o paciente apresentar qualquer outro achado, como sinais focais neurológicos (paresia, parestesia, disartria, diplopia, disfagia, disartria) ou sintomas não relacionados, como dor torácica ou dispneia, a tontura não pode ser considerada isolada. Nesses casos, a avaliação deve ser guiada pelos outros sintomas. A presença de outros sintomas neurológicos agudos aumenta a probabilidade de uma tontura central e o caso deve ser conduzido como uma suspeita de AVC.
A incapacidade de caminhar ou permanecer em pé é um achado comum na tontura causada por AVC, e a intensidade dessa alteração aumenta sua especificidade diagnóstica. A presença de ataxia de grau 2 ou 3 (grau 2: grave desequilíbrio ao ficar em pé, sem capacidade de caminhar sem apoio; grau 3: queda ao tentar manter a postura ereta) tem uma sensibilidade de 93% e especificidade de 61% para AVC. Quando apenas os pacientes com ataxia de grau 3 são considerados, a sensibilidade é de 67% e a especificidade chega a 100% [11]. Anormalidades na prova índice-nariz tem uma boa acurácia para identificar AVC em pacientes com tontura isolada [12].
Deve-se investigar ativamente se algum medicamento foi introduzido recentemente e checar sinais vitais.
Síndrome vestibular aguda
A principal causa de síndrome vestibular aguda central é o AVC isquêmico. A principal causa periférica é a neurite vestibular. A abordagem no departamento de emergência visa diferenciar essas duas condições.
Segundo a diretriz, após caracterizar uma síndrome vestibular aguda, o primeiro passo é definir se existe nistagmo. Se nistagmo estiver presente, deve-se realizar um conjunto de três avaliações no exame físico conhecido como HINTS (acrônimo de head impulse test, nistagmo e test of skew). Essa estratégia tem alta acurácia quando realizada por médicos treinados e consiste nas seguintes etapas:
- Head impulse test (teste do impulso cefálico): o paciente deve ser orientado a manter os olhos abertos e fixar o olhar em algum ponto do rosto do examinador, enquanto são realizadas rotações súbitas da cabeça de cerca de 15º. O paciente deve manter o olhar no ponto orientado durante todos os movimentos. Essa habilidade depende de ambos os nervos vestíbulo-cocleares, estando alterada em causas periféricas de vertigem. Um resultado anormal consiste na necessidade de realizar movimentos oculares de correção (sacadas de correção) após as rotações da cabeça. Um teste alterado pode ser encontrado em causas centrais ou periféricas. Já um resultado normal sugere fortemente causas centrais, se aplicado no contexto adequado (presença de nistagmo espontâneo). Essa capacidade de discriminação não é reproduzida fora desse contexto.
- Nistagmo: etapa em que as características do nistagmo são avaliadas. O nistagmo tem uma fase rápida e uma fase lenta. Um nistagmo característico de lesão periférica obedece às leis de Alexander, que são: o nistagmo não modifica a direção das fases conforme a posição do olhar, é mais intenso ao olhar para o lado da fase rápida e menos intenso ao olhar para o lado da fase lenta. Outro aspecto é que os nistagmos de neurite vestibular são sempre horizontais. O nistagmo característico de lesões centrais é evocado pelo olhar. Isso significa que a fase rápida do nistagmo muda conforme a posição do olhar. Além disso, o nistagmo central pode assumir qualquer direção, não somente horizontal, como nos periféricos.
- Test of skew (desalinhamento vertical do olhar): o desalinhamento vertical do olhar é um indicativo de lesões centrais, ocorrendo por desbalanceamento das funções vestibulares que mantêm o olhar alinhado. Essa etapa deve ser realizada com o paciente em posição sentada, pois ao deitar o achado pode ser amenizado ou até mesmo desaparecer. Uma das maneiras de procurar o desalinhamento é cobrir e descobrir os olhos alternadamente, em busca de correções na posição dos olhos.
Os testes do HINTS foram abordados, com imagens normais e alteradas, neste vídeo.
Nenhuma das avaliações do HINTS possui alta sensibilidade isoladamente. Logo, se apenas um dos testes for compatível com lesão central ou se existirem dúvidas, o caso deve ser encarado como um possível AVC e o paciente deve realizar uma RM de crânio. A RM possui maior acurácia quando feita após 72 horas do início do quadro. Uma RM feita antes desse tempo tem sensibilidade para detectar AVC de 80 a 90% [13, 14]. Um AVC pequeno no território da fossa posterior é mais difícil de detectar no início do que no território anterior [15]. Isso explica o porquê, no início do quadro de uma síndrome vestibular aguda com nistagmo, o HINTS pode ser melhor para detectar um AVC do que a RM, quando realizado por profissionais treinados [13].
A diretriz recomenda não realizar TC, com ou sem contraste, devido à baixa taxa de diagnósticos realizados por esse método.
A diretriz frisa em múltiplas oportunidades que as avaliações do HINTS necessitam de treinamento. Um trabalho mostrou bom desempenho do uso do HINTS por médicos emergencistas, quando eles recebiam seis horas de treinamento (quatro horas de aula teórica e duas horas de prática) com repetição sete meses depois [16]. Sem treinamento, a aplicação dos testes dos HINTS ficam pouco acurada e pode aumentar o risco de erro diagnóstico.
Uma avaliação adicional que a diretriz recomenda nos pacientes com síndrome vestibular aguda com nistagmo é o teste de audição com fricção dos dedos. Os estudos avaliaram esse teste em associação com o HINTS, chamando-o de HINTS plus [17]. Uma assimetria da audição descrita como nova favorece o diagnóstico de AVC. Esse teste investiga um AVC que ocorre no território da artéria cerebelar ântero-inferior (AICA, sigla em inglês). Esse AVC pode resultar em uma avaliação do HINTS sugerindo falsamente uma causa periférica para a tontura. O acréscimo do teste de audição ao HINTS melhora a sensibilidade para causas centrais.
A presença de fatores de risco para AVC aumenta a probabilidade dessa condição, independente da presença de outros sintomas neurológicos, do resultado do HINTS ou HINTS plus e de exames complementares. Esses fatores de risco devem ser considerados na tomada de decisão, especialmente em casos duvidosos.
Não é possível realizar o HINTS na ausência de nistagmo. A diretriz recomenda avaliar se existe instabilidade de marcha nesse contexto. Além disso, esses pacientes precisam ser avaliados em relação à presença de outros sinais neurológicos e de fatores de risco para AVC.
Tratamento da síndrome vestibular aguda
O AVC de território posterior é a principal causa central de síndrome vestibular aguda. Pode-se realizar trombólise, mesmo em pacientes com NIHSS baixo. O NIHSS não valoriza os sintomas de território posterior e normalmente não é elevado nesses cenários. O risco de transformação hemorrágica é baixo, correspondendo à metade do risco quando comparado ao AVC de território anterior [18].
Pacientes com AVC de território posterior possuem maior risco de novos eventos isquêmicos do que os de território anterior. Identificar esse tipo de AVC é necessário para investigar a etiologia e realizar a profilaxia secundária. Os principais mecanismos são estenoses de grandes vasos e cardioembólico.
O tratamento de neurite vestibular não é consensual. Um tratamento estudado é o corticoide, com base na fisiopatologia de inflamação do componente vestibular do oitavo par craniano. Os resultados são conflitantes, com alguns trabalhos não apresentando diferença de sintomas de tontura após um mês de sintomas. A diretriz relata que a decisão deve ser individualizada e compartilhada com o paciente, tendo em vista os efeitos adversos do corticoide. Se for optado por iniciar, deve ser feito com menos de três dias de início de sintomas.
Medicações que suprimem o sistema vestibular podem ser utilizadas, como benzodiazepínicos, escopolamina e anti-histamínicos. O medicamento mais frequentemente prescrito para esse propósito é o anti-histamínico meclizina. Caso seja utilizada, a meclizina deve ser administrada por um curto período, pois o uso prolongado pode retardar a compensação fisiopatológica da tontura e está associado a potenciais efeitos adversos dessa classe de fármacos. A diretriz não se posiciona sobre o uso desses medicamentos.
Síndrome vestibular episódica espontânea
Essa síndrome corresponde a 16 a 32% dos pacientes que se apresentam com tontura no departamento de emergência. As principais hipóteses diagnósticas são um ataque isquêmico transitório (AIT) de território posterior, enxaqueca vestibular ou síndrome de Ménière. A causa mais comum é a enxaqueca vestibular. Nesse cenário, não é possível reproduzir a tontura com manobras e os exames de imagem têm papel limitado, auxiliando pouco nas etiologias mais comuns.
A diferenciação das causas é feita principalmente através da história clínica. No AIT, geralmente o paciente apresenta outros sintomas neurológicos durante os episódios, como diplopia, disartria, disfagia, disfonia, dismetria e disestesia. Múltiplos fatores de risco para AVC/AIT também sugerem essa possibilidade. Na enxaqueca vestibular, habitualmente existe histórico de cefaleia, especialmente com fotofobia e fonofobia. A síndrome de Ménière é acompanhada de alteração da acuidade auditiva e zumbido. A tabela 2 elenca os principais pontos de diferença dessas etiologias.

Na suspeita de AIT, o escore ABCD2 (tabela 3) é comumente utilizado para estratificar o paciente em baixo risco (ABCD2 < 4) ou alto risco (ABCD2 ≥ 4). Porém, essa ferramenta pode subestimar a gravidade no contexto de uma síndrome vestibular episódica espontânea. O item C avalia sintomas de circulação anterior (paresia e alteração de fala), que não costumam ocorrer nesse tipo de AIT. Apesar dessa fragilidade, esse escore orienta a profilaxia secundária. Veja mais sobre o papel dos antiagregantes e do ABCD2 na profilaxia secundária de AIT e AVC em "Tirofiban no AVC isquêmico".

A diretriz não recomenda a realização de TC sem contraste nesse cenário, pois um AIT não causará alterações nesse exame e a TC não visualiza com precisão acometimentos do território posterior. A diretriz recomenda a realização de AngioTC ou AngioRM para investigar o mecanismo de um possível AIT, como estenoses da artéria vértebro-basilar ou dissecções de vasos cervicais.
Síndrome vestibular episódica transitória
Nessa síndrome, a principal diferenciação é entre uma vertigem posicional paroxística de origem central (VPPC) e a vertigem posicional paroxística benigna (VPPB). Outro diagnóstico possível é a hipotensão postural, tendo os sintomas provocados pela mudança da postura. Nesse contexto, é possível provocar os sintomas com manobras. A manobra recomendada é o teste de Dix-Hallpike. Uma das maneiras de diferenciar VPPB de hipotensão postural é a presença de sintomas quando o paciente realiza movimentos com a cabeça se mantendo deitado, o que sugere VPPB.
Na manobra de Dix-Hallpike, rotaciona-se a cabeça do paciente em 45º para a direção testada e deita-se o paciente de maneira rápida, deixando sua cabeça pendente em 30º. Veja uma demonstração neste vídeo. Na VPPB, a manobra deve provocar um nistagmo torcional/rotatório ou vertical para cima, com início lento e resolução rápida (menos que 30 segundos). Em caso de um nistagmo com características diferentes das descritas, deve-se considerar uma causa central simulando VPPB e ponderar a realização de RM.
Tratamento de VPPB
A diretriz traz como recomendação forte a manobra de Epley para pacientes que tiveram a confirmação de VPPB através da manobra de Dix-Hallpike. A VPPB é autoresolutiva, porém a manobra de Epley consegue resolver o quadro mais rápido que placebo [19].
O uso de medicamentos supressores do sistema vestibular também é possível, porém é uma intervenção menos eficaz que as manobras de reposição [20]. A diretriz desencoraja o uso, sendo uma opção quando não há resolução completa dos sintomas após as manobras. Veja mais sobre o tratamento de VPPB em "Manobras para Tratamento de Vertigem Posicional Paroxística Benigna".
Apesar da posição da diretriz, alguns remédios são comumente utilizados nesse cenário. A flunarizina é um bloqueador de canal de cálcio e pode ser utilizada na tontura por enxaqueca vestibular, como profilaxia para enxaqueca. A betaistina foi estudada principalmente na síndrome de Ménière. Ambas as drogas possuem estudos avaliando o uso em pacientes com vertigem em geral. Os trabalhos apontam que os medicamentos podem ter uma ação favorável, mas por problemas metodológicos, não se faz uma recomendação do seu uso na diretriz.
Pacientes com história inconsistente e indefinida
Em alguns casos, não é possível definir com clareza o tempo e os gatilhos da tontura. Isso dificulta a caracterização de uma das três síndromes principais. Nesse cenário, foi criado o algoritmo STANDING (“em pé”, em inglês). O objetivo é tentar diferenciar condições centrais e periféricas, independente do tempo ou dos gatilhos do paciente.
O fluxograma 2 expõe as quatro etapas do STANDING:
- A primeira é definir se existe nistagmo ou não.
- Em seguida, a ferramenta classifica o tipo de nistagmo, avaliando se apresenta características centrais ou se modifica na manobra de Dix-Hallpike.
- A terceira etapa é realizar o head impulse test em pacientes que apresentam nistagmo unidirecional.
- A quarta etapa é avaliar se o paciente consegue ficar em pé ou caminhar.
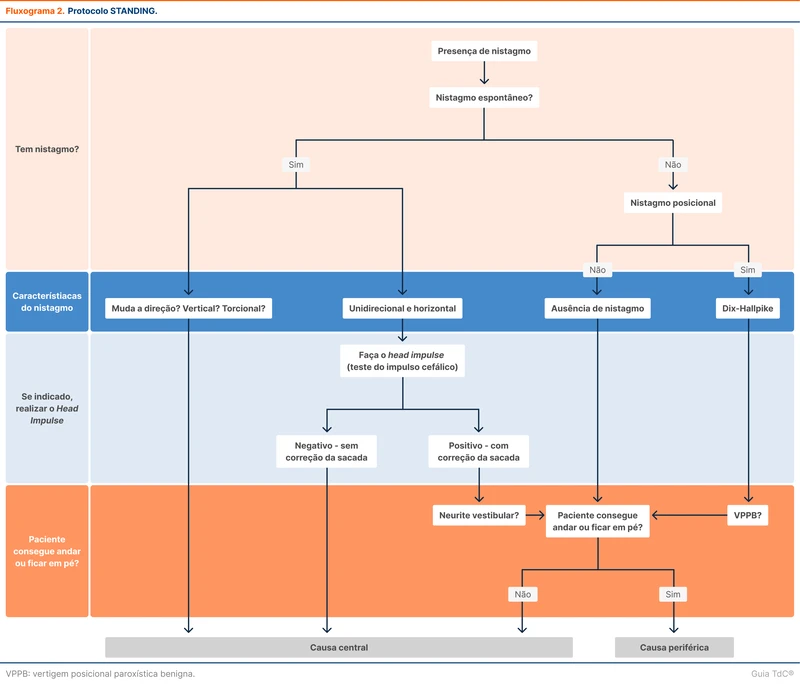
O algoritmo não utiliza avaliação da audição e o test of skew (desalinhamento vertical do olhar). Ele foi validado e possui sensibilidade de 85 a 93% e especificidade de 71 a 94% [21, 22] para diagnóstico de vertigem central. A diretriz coloca essa estratégia como útil em pacientes com história vaga, porém não faz uma recomendação sobre a sua utilização.
Erros comuns na abordagem de tontura no departamento de emergência
A diretriz elenca quatro principais erros na abordagem de tontura no departamento de emergência:
Basear o diagnóstico diferencial nas características qualitativas do sintoma, ao invés na classificação em curso temporal e gatilhos/desencadeantes
Isso pode levar à formulação incorreta de diagnósticos diferenciais e à aplicação ou interpretação erradas de ferramentas de exame físico. Um exemplo é não considerar VPPB em pacientes que não mencionam o termo "vertigem" e por isso não realizar a manobra de Dix-Hallpike.
Aplicar os testes do HINTS em pacientes sem as características necessárias (aqueles sem tontura contínua e nistagmo)
Pode resultar na falsa suspeita de uma vertigem de origem central. O paciente pode ter ausência de sacada corretiva no teste de impulso cefálico (head impulse test), sugerindo lesões centrais, como um AVC. Isso pode levar à solicitação desnecessária de RM ou avaliação da neurologia.
Confundir a tontura que piora com o movimento da cabeça com a tontura desencadeada pelo movimento da cabeça
Pacientes com síndrome vestibular aguda podem ter uma piora da tontura após mover a cabeça. Isso pode levar a diagnósticos incorretos de VPPB. Por exemplo, um paciente cuja tontura contínua piora no teste de Dix-Hallpike pode ser diagnosticado com VPPB, mas na verdade ter um AVC.
Descartar AVC isquêmico com base em uma TC de crânio sem contraste normal
Isso pode levar a não identificação de um AVC na circulação posterior. Um exemplo é um paciente com oito horas de tontura persistente, uma TC normal, que é liberado com meclizina para "tontura aguda" sem causa clara e retorna no dia seguinte com um AVC, agora evidente após o tempo decorrido.
A TC pode causar uma falsa sensação de segurança. Pacientes que receberam diagnóstico de uma causa benigna para tontura após uma TC normal têm uma maior chance de retornar com um AVC ao departamento de emergência em 30 dias, quando comparados aqueles que não fizeram TC. Isso sugere que os médicos estimaram corretamente o risco de AVC, mas confiaram erroneamente na TC para excluí-lo [23]
Aproveite e leia:
Manobras para Tratamento de Vertigem Posicional Paroxística Benigna
A vertigem posicional paroxística benigna (VPPB) é o distúrbio vestibular periférico mais comum. O tratamento é feito com manobras de reposicionamento. Em junho de 2023, um estudo do Journal of the American Medical Association - Neurology (JAMA Neurology) comparou duas manobras para o tratamento da doença. Este tópico revisa a doença e traz detalhes do estudo.
Investigação de Primeiro Episódio Psicótico
Em junho de 2022, foi lançado um estudo retrospectivo no JAMA Internal Medicine para avaliar o valor diagnóstico da tomografia de crânio na investigação de um primeiro episódio psicótico. Excluídos pacientes com alterações não psiquiátricas, nenhum dos resultados das tomografias analisadas foi positivo para alterações estruturais. Aproveitando este estudo, trazemos uma revisão sobre a abordagem do primeiro surto psicótico.
Diretriz de Trombose Venosa Cerebral da AHA/ASA de 2024
A trombose venosa cerebral (TVC) corresponde a até 3% de todos os acidentes vasculares cerebrais. O limiar de suspeição deve ser baixo, já que é uma doença grave e tratável. Esse tópico revisa o tema e traz as novidades da diretriz de 2024 de TVC publicada pela American Stroke Association (AHA/ASA).
Infecção do Trato Urinário Associada a Cateter Vesical
A infecção do trato urinário associada a cateter vesical é uma condição de difícil diagnóstico. Os exames urinários são comumente alterados nessa população, mesmo na ausência de infecção. Os sintomas podem ser difíceis de avaliar, especialmente em pacientes sedados ou com lesão medular. Este tópico aborda o diagnóstico, tratamento e prevenção dessa condição.
Ultrassom à Beira Leito para Diagnóstico de Fasciíte Necrosante
A fasciite necrosante é uma infecção grave e rara. O diagnóstico é difícil porque tem poucos sinais clínicos indicativos ou exames laboratoriais específicos. Em março de 2023 foi publicado no The American Journal of Emergency Medicine uma revisão sistemática sobre o uso da ultrassonografia à beira leito no diagnóstico dessa condição e aproveitamos para revisar o assunto.
