Diureticoterapia na Insuficiência Cardíaca Aguda
Diureticoterapia é a pedra fundamental do tratamento da insuficiência cardíaca (IC) descompensada há mais de 20 anos. Ainda assim, há muitas perguntas sem respostas claras nesse tema. A revisão do mês traz um apanhado do conhecimento atual sobre os diuréticos na IC.
Mecanismo de ação
Os diuréticos de alça são os diuréticos mais utilizados na IC. A furosemida é a principal representante desse grupo, mas outros colegas de classe menos conhecidos são a bumetanida (burinax®) e a torsemida. Essas drogas bloqueiam a bomba de sódio-potássio-2-cloreto (NKCC1) na porção ascendente da alça de Henle, local que é responsável por reabsorver 25% do sódio e do cloro filtrados.
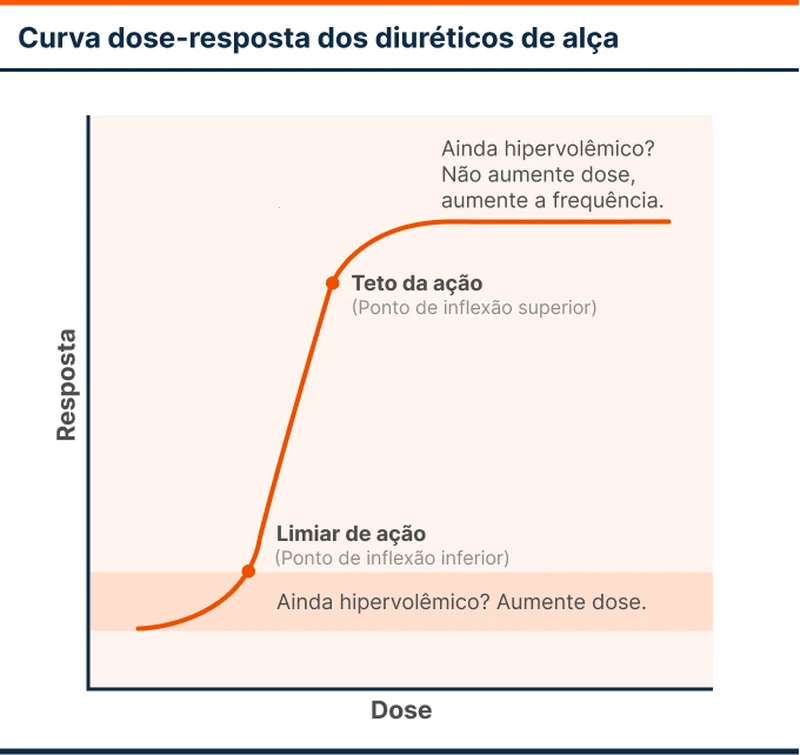
A curva de dose-resposta dos diuréticos de alça tem o formato de um "S" bastante íngreme, com um ponto de inflexão inferior e superior (figura 1). Isso tem duas consequências:
- Enquanto a concentração da droga estiver abaixo do ponto de inflexão inferior, o limiar de ação não foi atingido e a dose não vai surtir muito efeito. Esse limiar de ação varia de pessoa para pessoa e conforme o estado clínico, podendo ser diferente no mesmo paciente em momentos distintos.
- A porção entre os pontos de inflexão inferior e superior é muito íngreme. Quando a concentração ultrapassa o ponto de inflexão inferior, rapidamente já alcança o ponto de inflexão superior. Assim, quando uma dose de diurético de alça atinge o efeito desejado, doses maiores não causam muitos efeitos adicionais ("teto" de ação).
Doses acima do teto de ação prolongam o tempo necessário para a concentração da droga cair abaixo do limiar, incrementando um pouco mais o efeito e causando a impressão que um teto não existe. Isso ocorre às custas de mais eventos adversos. Logo, se o limiar de ação foi atingido com uma dose e deseja-se promover diurese adicional, recomenda-se aumentar a frequência de utilização da droga, e não aumentar a dose.
Preparando o terreno
Duas medidas iniciais são necessárias antes de iniciar um diurético:
- Interromper qualquer volume desnecessário (atentar para diluições) e evitar drogas sabidamente nefrotóxicas, como os anti-inflamatórios, que podem resultar em um pior desempenho dos diuréticos.
- Estabelecer um parâmetro para guiar a terapia. Sinais clínicos de congestão pelo exame físico são imprecisos e muitos pacientes persistem congestos após os sinais clínicos desaparecerem. Utilizar exames de imagem, como o ultrassom à beira do leito (POCUS), em busca de ascite, derrame pleural ou sinais de congestão pulmonar, é interessante. Parâmetros objetivos como peso e diurese são úteis no momento de definir a eficácia da estratégia.
Para saber se uma dose de furosemida foi efetiva, deve-se aferir a diurese 2 a 6 horas após a infusão da droga. É recomendado um alvo de diurese de 150 ml/hora. Caso a diurese seja menor do que esse alvo, não adianta aumentar a frequência de administração, pois essa dose está promovendo concentrações abaixo do limiar de ação.
Outro parâmetro de avaliação de eficácia de diurético é o sódio na amostra urinária isolada. Se após 2 horas da infusão o sódio urinário estiver menor que 50 a 70 mmol/L, é um sinal que a dose utilizada está provocando pouco efeito natriurético e deve ser otimizada.
Qual é a dose ideal?
Um dos maiores estudos no tema foi o DOSE trial [2]. Esse trabalho teve um desenho 2x2 fatorial, em que os pacientes são randomizados duas vezes. A primeira randomização foi em relação à dose de furosemida: dose baixa (igual a dose de casa) ou dose alta (2,5 vezes a dose de casa). A segunda randomização foi em relação à maneira de administrar a medicação: intermitente (bolus a cada 12 horas) ou contínua (bomba de infusão). Aqui um exemplo da dose estudada: se o paciente fazia uso de furosemida 40 mg 2 vezes ao dia em casa, no grupo dose alta ele receberia 100 mg 2 vezes ao dia. Para evitar a possibilidade de retenção de sódio compensatório após a primeira dose de furosemida, a dose deveria ser repetida pelo menos 2 vezes ao dia.
Com 308 pacientes, não houve diferença nos desfechos primários (escala de sintomas e mudança no valor da creatinina). O grupo que realizou dose maior de furosemida teve mais alívio da dispneia, mudança de peso e diurese.
A American Heart Association (AHA) menciona na diretriz de 2022 a dose 2 vezes maior que a realizada em casa e a possibilidade de escalonar para o dobro dose, infusão contínua ou associação de diuréticos [3]. A associação de diuréticos também é conhecida como bloqueio do sequencial do néfron.
A European Society of Cardiology (ESC) recomenda o uso de furosemida 1 a 2 vezes a dose que utilizava em casa [4]. Em pacientes virgens de tratamento, começar com 20 a 40 mg de furosemida e reavaliar em 2 a 6 horas. Recomenda-se o uso de 2 a 3 vezes ao dia para evitar a retenção de sódio pós-dose. A ESC endossa a recomendação de monitorização do débito urinário após a dose de furosemida ou do sódio urinário na amostra isolada. Se a diurese satisfatória não for atingida, primeiramente deve-se dobrar a dose de furosemida; caso permaneça refratário, a orientação é adicionar um segundo diurético, utilizando tiazídico ou acetazolamida.
Aqui um exemplo de como ajustar a dose de furosemida:
"Para um paciente com IC descompensada e virgem de diuréticos, foi iniciado 40mg de furosemida IV. Em 6 horas, ele urinou 500 ml. Esse débito urinário é menor que 150 ml/h, o que significa que a dose de 40 mg não atingiu o limiar de ação: será necessário aumentar a dose! Após aumentar a dose para 80 mg, o débito urinário foi de 1500 ml nas 6 horas seguintes, equivalente a 250 ml/h. Agora que estamos trabalhando acima do limiar de ação, podemos deixar 80 mg 2, 3 ou 4 vezes ao dia, a depender do grau de congestão do paciente."
Reforçando: se o paciente do exemplo com 80 mg 12/12h ainda mantiver uma hipervolemia importante, para aumentar a diurese, é mais efetivo aumentar a frequência da medicação (80mg de 8/8h ou de 6/6h) do que aumentar a dose (120 mg 12/12h) pois o valor do limiar de ação e do teto são próximos!
Infusão contínua
A dose contínua possui vantagem fisiológica, tendo em vista a manutenção da droga acima do limiar de ação e a ausência de picos de concentração, que podem causar ototoxicidade. Contudo, não houve diferença no estudo DOSE mencionado acima.
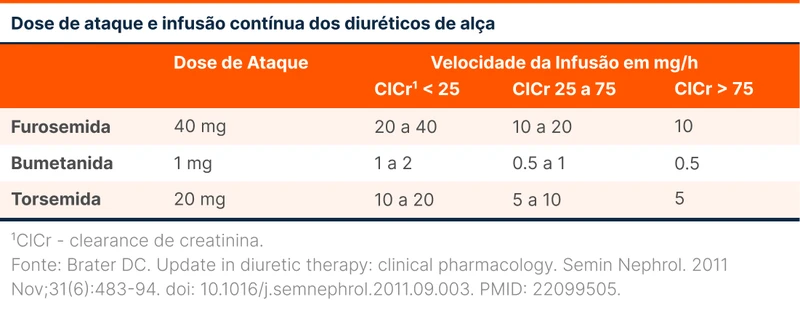
Apesar da controvérsia, caso o paciente esteja recebendo doses elevadas, para evitar altas concentrações, a dose intravenosa contínua é uma alternativa. É necessária a realização de uma dose em bolus inicial e uma das maneiras de guiar o início da terapia é pela taxa de filtração glomerular (TFG), como vista na tabela 1.
Via oral versus intravenosa
A furosemida administrada por via oral (VO) possui absorção extremamente variável. A média é de 50%, porém existe uma variabilidade considerável, indo de 10 a 100%. Essa absorção é reduzida quando há edema de alças intestinais ou ingestão concomitante com outros alimentos. Para evitar esse fator, recomenda-se administrar furosemida via intravenosa (IV) em pacientes com IC descompensada.
Essa imprecisão na equivalência da dose VO com a dose IV dificulta a desospitalização. Na alta hospitalar, a dose da furosemida VO fica em torno do dobro da dose que estava sendo feita IV, porém existe um grau de imprevisibilidade nessa conversão. O ideal é testar a dose VO antes da alta e/ou garantir uma reavaliação precoce após a desospitalização.
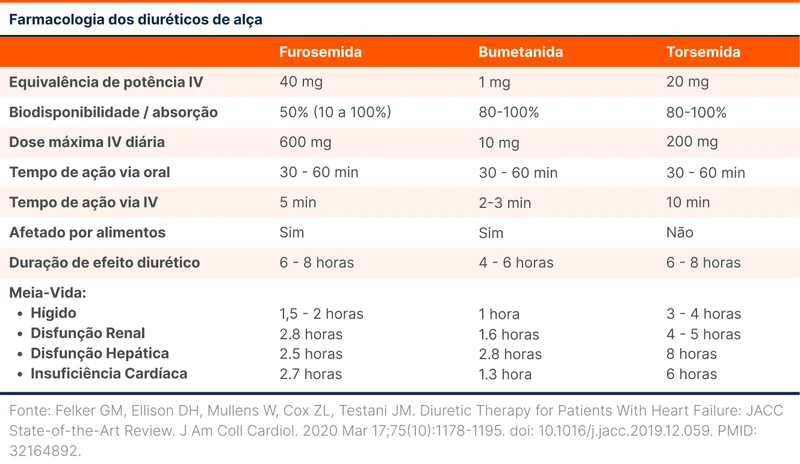
Os outros diuréticos de alça sofrem menos variabilidade de absorção e menos influência de fatores externos. Devido a sua maior disponibilidade no Brasil, esta revisão é direcionada para a furosemida, mas para ver mais detalhes da comparação entre as drogas, veja a tabela 2.
Eventos adversos
Além da ototoxicidade, o tratamento com diuréticos pode ocasionar distúrbios hidroeletrolíticos como hipocalemia, hipocloridria, hipomagnesemia e alcalose metabólica. A furosemida pode provocar uma taxa maior de perda de água (aquarese) do que de sódio (natriurese), causando uma retenção de sódio relativa, e por consequente hipernatremia. Muitas vezes a escolha de um segundo diurético é influenciada pelos distúrbios já causados pela furosemida.
Outro evento comum visto em pacientes em diureticoterapia é a elevação da creatinina, muitas vezes rotulada rapidamente de lesão renal aguda e gerando preocupação. Porém, essa elevação nem sempre é um mau sinal. Em uma análise post-hoc do estudo DOSE, os pacientes que tiveram maiores valores de creatinina foram os que apresentaram melhores desfechos a longo prazo [5]. Alguns pesquisadores defendem o conceito de hipercreatininemia permissiva, com a ideia de que aumentos leves a moderados de creatinina são atribuídos provavelmente a um rearranjo de volemia.
O contexto clínico é essencial. Pequenos aumentos de creatinina durante a terapia diurética efetiva em um paciente que está melhorando da hipervolemia sem outros sinais de lesão renal (hematúria, proteinúria), provavelmente significam uma readequação volêmica e não devem motivar a suspensão da droga.
Resistência a diuréticos
Para que um diurético seja efetivo, são necessárias 4 etapas:
- Ingestão e absorção gastrointestinal
- Ligação com proteínas de transporte
- Entrada no parênquima renal
- Secreção nos túbulos
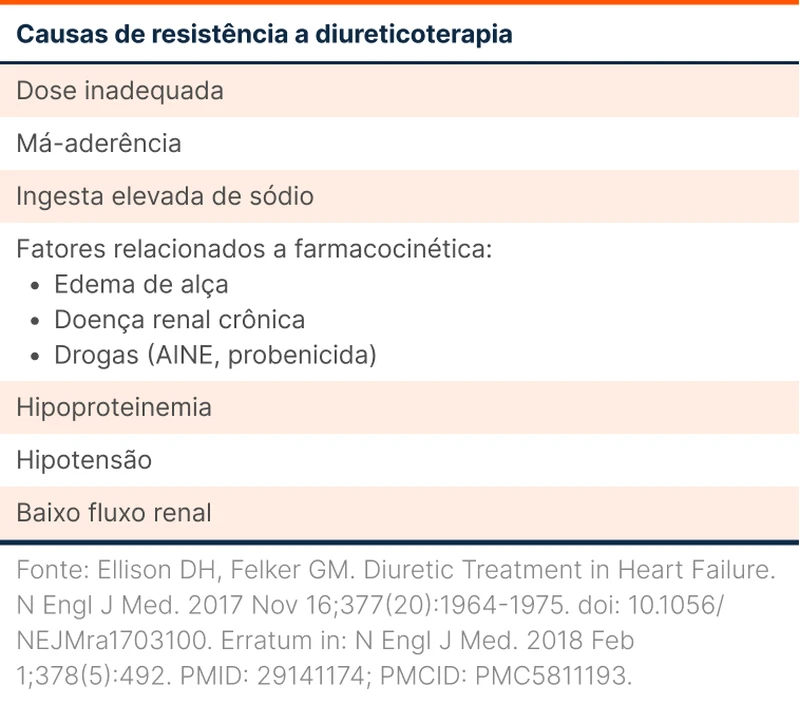
Esse esquema permite inferir as principais causas de resistência à diuréticos (ver tabela 3). Destaca-se o edema de alça intestinal que atrapalha a absorção da forma oral, estados de hipoproteinemia e disfunção renal.
Em um paciente com IC, o diurético pode não ser efetivo por baixo débito cardíaco, levando a pior perfusão renal. Reestabelecer a bomba cardíaca com inotrópicos pode auxiliar na diurese, se o contexto clínico for de má-perfusão tecidual causando isquemia renal. Porém, o cenário de baixa perfusão não é o mais comum na descompensação da IC. A piora da função renal é mais comumente relacionada à congestão renal e aumento da pressão abdominal por edema de alça e ascite.
E o que fazer diante da resistência?
Existem duas estratégias para vencer a resistência: aumentar a dose do diurético ou associar uma outra classe. As duas abordagens estão relacionadas a eventos adversos, pois as doses maiores podem causar a ototoxicidade e a associação pode ocasionar distúrbios eletrolíticos.
O aumento da dose de furosemida pode ser realizada caso as metas não estejam sendo atingidas (sódio urinário em amostra menor que 50 mmol/L em 2 horas ou débito urinário menor 150ml/h em 2 a 6 horas). A dose inicial pode ser dobrada até atingir a dose máxima de 200 a 300 mg de furosemida por bolus. Após cada aumento, uma nova avaliação de resposta deve ser feita, e caso tenha atingido os valores ideais, a dose pode ser mantida a cada 6 a 12 horas.
A associação de diuréticos de diferentes mecanismos já foi alvo de estudos menores nas últimas décadas, incluindo tíazidicos e espironolactona [6, 7]. O maior estudo desse tema foi o ADVOR, publicado esse ano no congresso da ESC [8]. Esse trabalho avaliou a associação de acetazolamida à furosemida desde o início do tratamento. O grupo que associou diuréticos apresentou melhores resultados no desfecho primário (ausência de congestão no terceiro dia), sem maiores taxas de distúrbios ácido básico e eletrolítico.
Qual segundo diurético escolher?
A escolha do segundo diurético é influenciada por distúrbios ácido-básicos já presentes. Alcalose metabólica por furosemida favorece a escolha de acetazolamida, que auxiliará na resolução da alcalose enquanto mantém ação diurética. Outra proposta para escolha do segundo diurético é a dosagem do potássio na amostra de urina. Se menor que 50 mmol/L, infere-se que a reabsorção do sódio está ocorrendo em porções mais proximais do túbulo, então o paciente se beneficiaria de um tiazídico; se maior que 50 mmol/L, entende-se que a reabsorção está sendo feita mais distal, favorecendo a escolha de espironolactona.
Apesar das últimas revisões e diretrizes reservarem o início do segundo diurético para quando o paciente se mostra refratário a medidas iniciais, estudos como o ADVOR avaliam a entrada do segundo diurético desde o começo. Um argumento para essa abordagem é que a diurese provocada pela furosemida tem um componente maior de aquarese do que natriurese, gerando uma retenção de sódio relativa que pode prejudicar o efeito do diurético nos próximos dias.
Um dos trabalhos que incentivou essa linha, avaliou o uso de indapamida (um tiazídico) associado a furosemida versus furosemida isolada em 40 pacientes com sobrecarga de volume na UTI [9]. Apesar de provocarem diurese similar, a natriurese foi maior no grupo indapamida e furosemida, o que se refletiu em maior resolução da congestão. O estudo ADVOR encontrou os mesmos achados de maior natriurese associada a maior resolução da congestão.
Aproveite e leia:
Síndrome de Wellens
A análise do eletrocardiograma (ECG) na dor torácica tem como divisor de águas a presença de supradesnivelamento do segmento ST (supra de ST). Alguns argumentam que o foco excessivo no supra de ST pode desviar a atenção de outros padrões relevantes no ECG. Aproveitando publicações recentes, vamos revisar o padrão de Wellens, um ECG que sempre deve ser lembrado.
Fluidos, Fluido-Responsividade e Fluido-Tolerância
A administração de fluidos é uma intervenção que passou por mudanças significativas nas últimas décadas. Antes feita de maneira liberal e genérica, atualmente busca-se guiar essa terapia por parâmetros que possam minimizar o risco e aumentar o benefício. Essa revisão aborda o paradigma atual da fluidoterapia.
Caso Clínico #23
Mulher de 30 anos procura o pronto-socorro por dispneia há duas semanas associada a tosse seca.
Instabilidade Hemodinâmica na Intubação Orotraqueal
Intubação orotraqueal (IOT) em pacientes críticos é um procedimento com alta taxa de complicações. Entre as mais comuns está a instabilidade hemodinâmica. O estudo PREPARE II avaliou se a administração de um bolus de fluido seria capaz de reduzir essa complicação. Vamos revisar o estudo e o manejo desse cenário.
Ventilação Não Invasiva (VNI)
A ventilação mecânica invasiva é essencial no manejo de formas graves de insuficiência respiratória. Contudo, está associada às complicações da intubação e da própria ventilação invasiva. Nesse contexto surge a ventilação não invasiva (VNI), uma tentativa de manejar insuficiência respiratória sem esses riscos. Essa revisão traz as aplicações de VNI, assim como a evidência sobre seu uso, complicações e aspectos técnicos.
