Escore de Internação de Síncope
Vários escores já foram desenhados para estimar o risco de eventos adversos no paciente com síncope, porém nenhum é amplamente utilizado. Em abril de 2022, foi publicado no Annals of Internal Medicine o estudo BASEL IX uma grande coorte com validação externa do escore canadense de síncope [1]. Este tópico traz os resultados do estudo e revisa a decisão de internar um paciente por síncope.
Abordagem no pronto-socorro
Existem três perguntas que o médico do pronto-socorro (PS) deve fazer ao encontrar um paciente com síncope:
- Foi mesmo uma síncope ou foi um outro evento levando a perda transitória de consciência (crise epiléptica, AVC, trauma craniano)?
- Sendo uma síncope, existe uma causa evidente?
- Se a causa não é clara, qual é o risco do paciente?
Em relação à primeira pergunta, a síncope está dentro das causas de perda transitória de consciência (PTC) . Outras situações além de síncope podem levar a PTC, como crises epilépticas, trauma craniano e AVC. Um PTC deve ter as seguintes quatro características: duração breve, controle motor anormal, perda da responsividade e amnésia pelo período da PTC (veja a fluxograma 1).
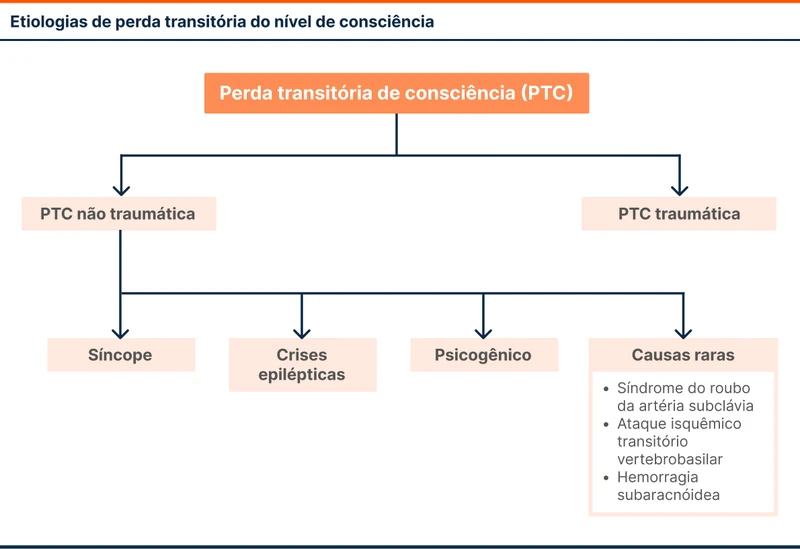
Não é fácil diferenciar síncope de crise epiléptica [2]. Alguns pacientes com síncope podem ter movimentos tônico/clônicos breves, enquanto algumas crises epilépticas não tem manifestações motoras exuberantes. Na dúvida entre síncope e crise epiléptica, as características da tabela 1 sugerem crise epiléptica.

A avaliação padrão de síncope no PS deve incluir:
- Características do episódio da síncope → Houve pródromo? Ocorreu durante atividade ou em repouso? Sintomas associados?
- Pressão arterial em supino e ortostase → ocorrendo alteração postural da pressão, considerar a possibilidade de um sangramento oculto (gastrointestinal, gineco-obstétrico, aneurisma de aorta).
- Eletrocardiograma → Para todos os pacientes.
Sintomas associados podem indicar uma causa grave de síncope. Dispneia, dor torácica ou hipoxemia alertam para a possibilidade de embolia pulmonar, especialmente quando existem alterações eletrocardiográficas sugestivas (veja mais neste post no twitter). Cefaleia ou alterações no exame neurológico sugerem origem neurológica (hemorragia subaracnóide, outros eventos vasculares).
As causas cardíacas são a principal causa grave de síncope no PS. Dentro das síncopes cardiogênicas, as arritmias são as etiologias mais importantes. Apesar de sintomas associados poderem ajudar, muitas vezes as arritmias não se manifestam durante a passagem no PS. Assim, quando não há uma causa aparente, a avaliação de risco é definidora de conduta (ver o tópico seguinte "estratificação de risco").
Deve-se tomar cuidado com exames complementares sem uma suspeita adequada, pois aumentam os custos sem agregar benefícios e podem gerar falsos positivos. Existe recomendação de evitar imagem de crânio quando não há trauma craniano e com exame neurológico normal evitar ultrassonografia com doppler de carótidas em síncope sem sintomas neurológicos e evitar eletroencefalograma na avaliação inicial [3, 4, 5, 6, 7].
Estratificação de risco

O médico da emergência não vai conseguir definir a causa exata da síncope em um grande número de pacientes. Nessa situação, é necessário estimar o risco de eventos desfavoráveis. Para isso, utiliza-se a avaliação subjetiva do médico associada ou não com uma ferramenta estruturada (escores de risco).
Existem muitos fatores que os estudos identificaram como de alto ou baixo risco. Características do episódio, alterações eletrocardiográficas e história de cardiomiopatia estrutural estão sempre presentes nos estudos (veja a tabela 2).

A literatura elenca vários escores de risco, mas nenhum é universalmente utilizado. Dois dos mais famosos são o Osservatorio Epidemiologico sulla Sincope nel Lazio (OESIL, tabela 3) e o Canadian Syncope Risk Score (CSRS, tabela 4). Várias organizações também têm suas diretrizes específicas como a European Society of Cardiology e a American Heart Association.

Os médicos aparentemente tem uma boa capacidade de estimar o risco dos pacientes com síncope, porém muitas vezes optam por internar pacientes de baixo risco [8]. A melhor validação de um escore pode facilitar a adoção da ferramenta e deixar os médicos do PS mais seguros em dar alta.
O que o estudo acrescentou?
Dos escores de síncope, o CSRS é o que foi mais amplamente validado de maneira prospectiva. Contudo, a ferramenta carecia de validação externa, fora do Canadá. Um dos objetivos do BASEL IX foi validar externamente o escore e comparar com o OESIL.
O trabalho foi uma coorte prospectiva envolvendo 2283 pacientes que vieram ao PS por síncope em vários países (EUA, Austrália, Nova Zelândia e países europeus). O desfecho primário foram eventos clínicos graves ou eventos relacionados a procedimentos. A média de idade dos pacientes foi de 68 anos.
A capacidade de prognóstico do CSRS foi melhor que a do OESIL. O CSRS classificou 60% dos pacientes como de baixo ou muito baixo risco, já o OESIL classificou 48% como baixo risco. A incidência do desfecho primário após 30 dias foi menor nos pacientes de baixo risco classificados pelo CSRS do que pelo OESIL (1,1% vs 2,7%).
Também foi realizada uma análise considerando a classificação do médico sobre o evento de síncope (síncope cardíaca, síncope vasovagal ou outra). Comparando com o CSRS, o desempenho da classificação isolada do médico foi similar. A classificação do médico era realizada ao final da estadia no PS, podendo ser influenciada pelo tempo que o paciente passou na unidade e pelos exames realizados. Um novo estudo pode esclarecer o valor adicional das outras variáveis do CSRS versus a classificação isolada do médico.
O estudo valida o CSRS para identificar pacientes de baixo risco e pode ajudar a respaldar a alta de pacientes com síncope no PS.